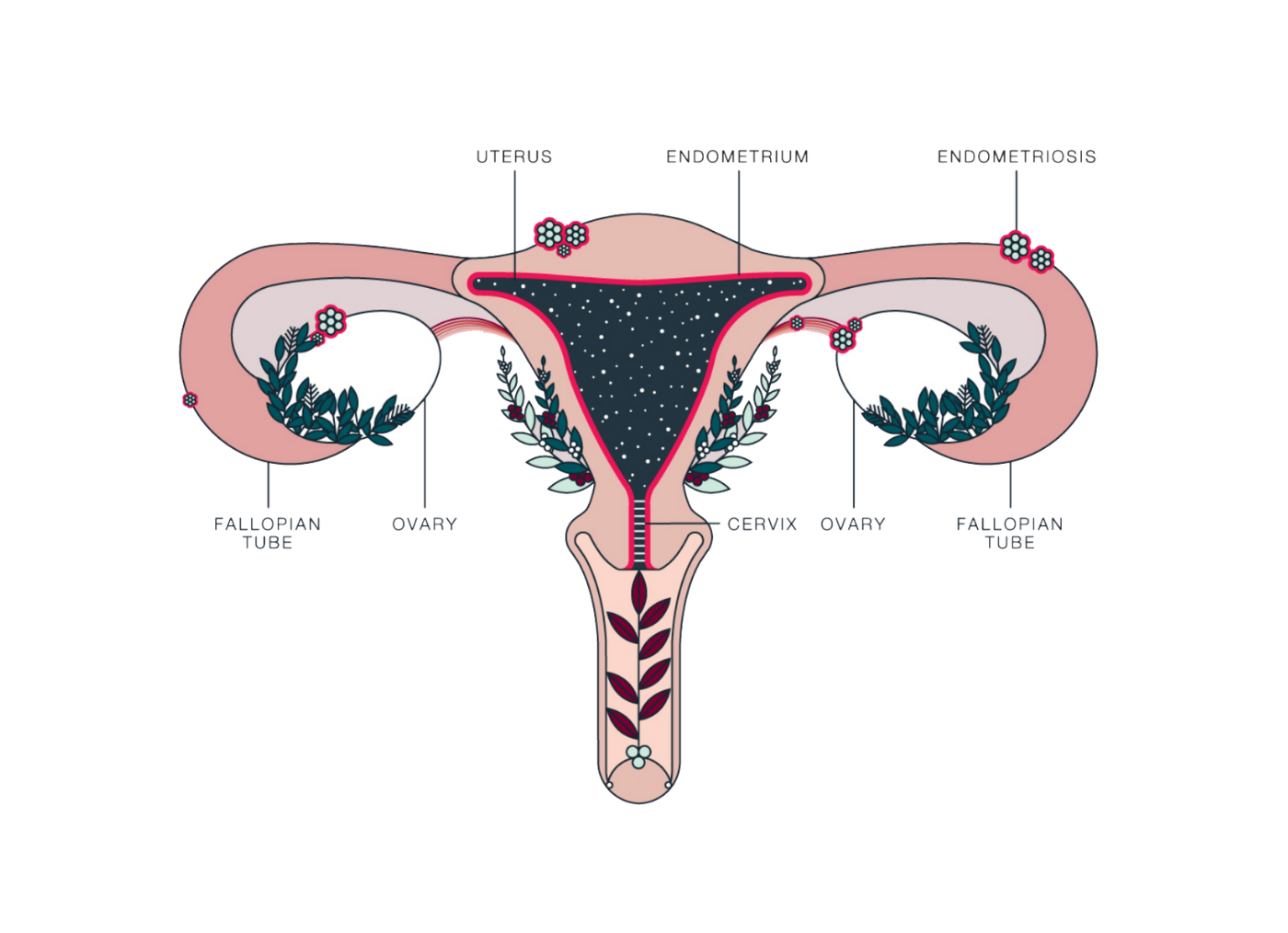
اندومتریوز؛ آندومتر بافتی است که داخل رحم را می پوشاند. اندومتریوز وضعیتی است که در آن بافتی مشابه به بافت آندومتر در خارج از قسمت رحم یافت می شود. در ناحیه لگن و شکم تحتانی (شکم) و به ندرت در سایر نواحی بدن «به دام افتاده» است. در حال حاضر مشخص نیست که چه چیزی باعث آندومتریوز می شود. عوامل متعددی وجود دارد که احتمالاً دلایل ژنتیکی، ایمونولوژیکی و هورمونی را شامل می شود.
آندومتریوز چقدر شایع است؟
آندومتریوز یک بیماری شایع است که به طور معمول در زنان در سنین باروری رخ میدهد. تخمینها نشان میدهند که حدود 10٪ از زنان در سنین باروری (تقریباً ۱۰۰ میلیون زن در سراسر جهان) به آندومتریوز مبتلا هستند.
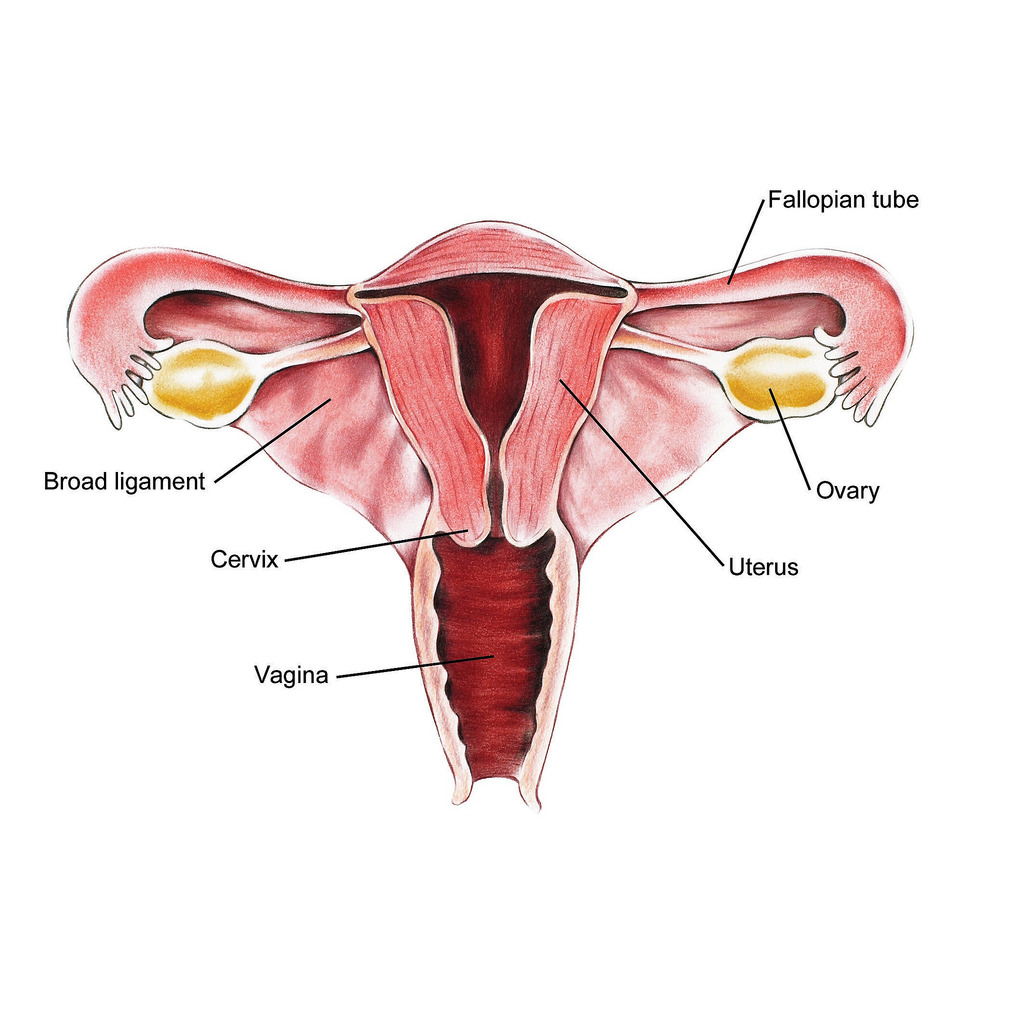
این بیماری زمانی اتفاق میافتد که بافت مشابه با بافت داخلی رحم (آندومتر) در جایی خارج از رحم رشد میکند، معمولاً در تخمدانها، لولههای فالوپ یا سایر اندامهای لگنی. علائم آندومتریوز میتواند شامل دردهای شدید قاعدگی، درد در حین رابطه جنسی، مشکلات باروری و خونریزی غیر طبیعی باشد. با این حال، بسیاری از زنان مبتلا به آندومتریوز ممکن است بدون علائم جدی یا فقط علائم خفیف داشته باشند، که این ممکن است تشخیص بیماری را دشوار کند.
تعداد دقیق زنان مبتلا به اندومتریوز مشخص نیست. این به این دلیل است که بسیاری از زنان آندومتریوز بدون علائم یا با علائم خفیف دارند و هرگز تشخیص داده نمی شوند.بررسیها برای تشخیص آندومتریوز تنها در صورتی انجام میشود که علائم دردسرساز شوند و با درمانهای اولیه کاهش نیابند. تخمین ها متفاوت است، به طوری که از حدود 1 در 10 تا 5 از هر 10 زن به درجاتی از اندومتریوز مبتلا می شوند.
اگر علائم آندومتریوز برای فرد ایجاد شود، معمولاً در سنین 25 تا 40 سالگی این مشکل شروع می شود. بعضی مواقع علائم آندومتریوز در سال های نوجوانی نیز شروع می شود. اندومتریوز می تواند هر زنی با هر شرایطی را تحت تاثیر قرار دهد. با این حال:گاهی اوقات در بین افراد خانواده اتفاق می افتد. بنابراین، آندومتریوز در بستگان خونی نزدیک زنان مبتلا بسیار شایع تر است.اندومتریوز در زنان پس از یائسگی بسیار نادر است، زیرا برای ایجاد آندومتریوز به استروژن، که یک هورمون زنانه است نیاز دارید. سطح استروژن پس از یائسگی به مقدار زیاد کاهش می یابد.قرص ضد بارداری خوراکی ترکیبی (که اغلب به آن "قرص" گفته می شود) خطر ابتلا به اندومتریوز را کاهش می دهد. این اثر محافظتی ممکن است تا یک سال پس از قطع «قرص» باقی بماند.
اگر سوالی در مورد رادیولوژی دارید و یا پزشک برایتان رادیولوژی تجویز کرده است
می توانید با ما در مرکز سونوگرافی الوند در تماس باشید.
اندومتریوز چیست؟
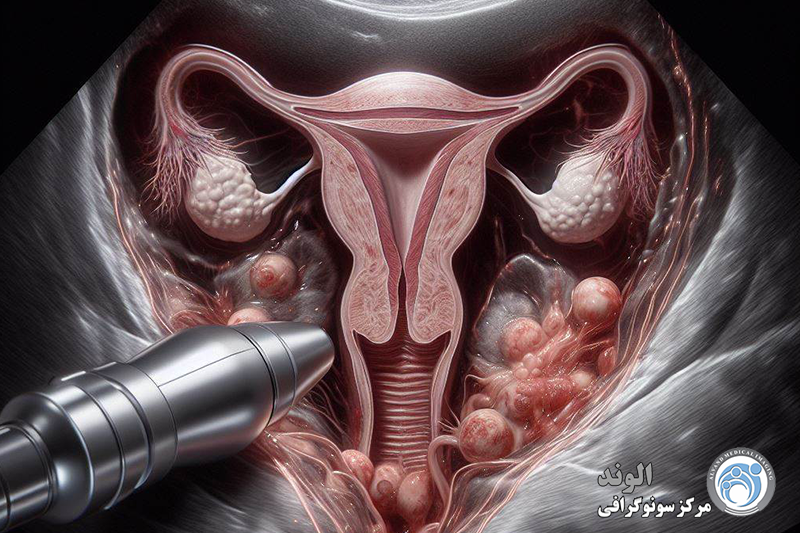
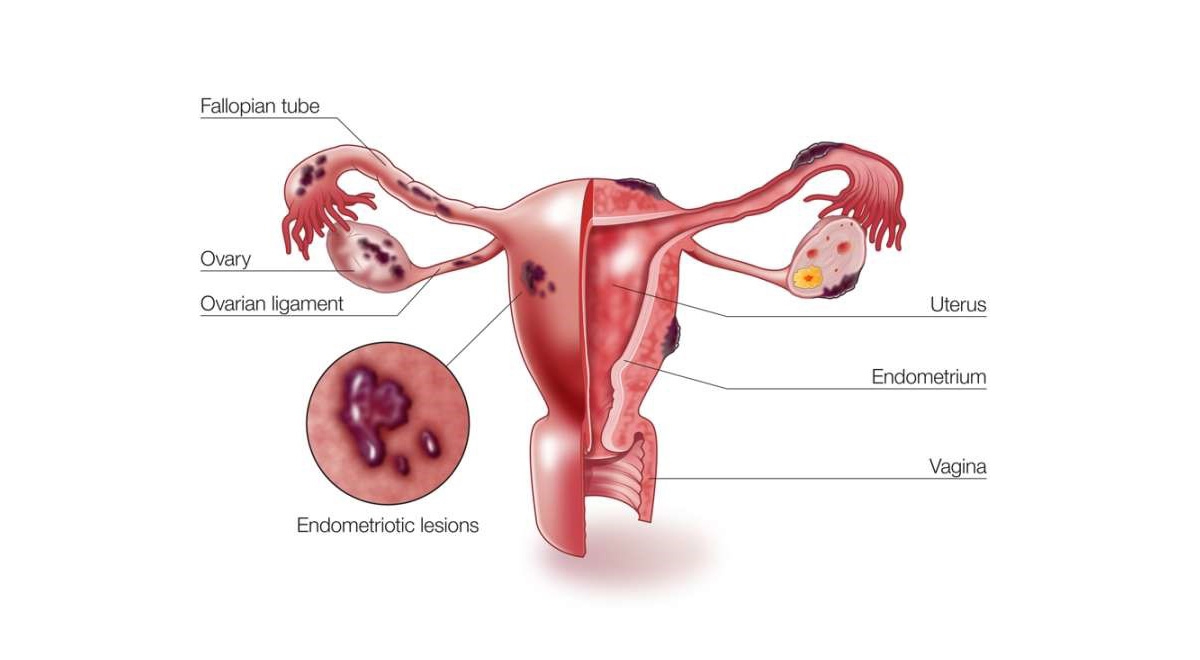
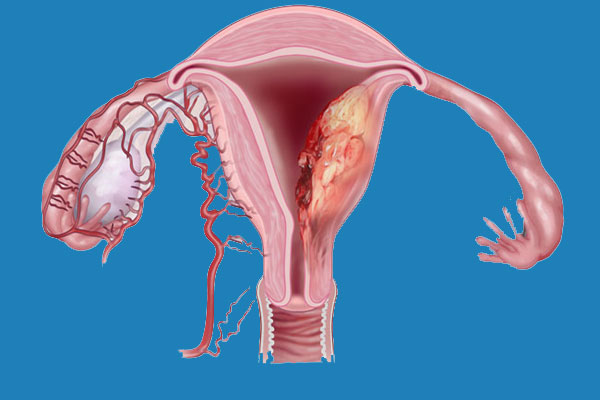
اندومتریوز یکی از بیماریهای نسبتاً شایع در میان دختران و زنان در سنین باروری است که در آن بافتی شبیه به پوشش داخلی رحم، در بخشهایی خارج از رحم رشد میکند. این بافت که همانند پوشش طبیعی رحم به هورمونها واکنش نشان میدهد، میتواند در نواحی مختلفی مثل تخمدانها، لولههای فالوپ، پشت رحم، دیواره لگن یا حتی در موارد نادر در نقاط دورتر بدن نیز ایجاد شود. مشکل اصلی اینجاست که این بافت خارج از رحم، هنگام هر سیکل قاعدگی دچار التهاب میشود اما راهی برای خروج طبیعی ندارد؛ به همین دلیل تجمع، التهاب، درد و ایجاد چسبندگی از مشکلات رایج این بیماری محسوب میشود.
اندومتریوز معمولاً با دردهای شدید دوران قاعدگی شناخته میشود، اما فقط به درد محدود نیست. بسیاری از افراد مبتلا ممکن است علائمی مانند درد هنگام رابطه جنسی، احساس فشار یا درد در لگن، خونریزیهای غیرطبیعی، مشکلات گوارشی مانند نفخ یا تهوع و حتی خستگیهای مداوم را تجربه کنند. از آنجایی که این علائم با بسیاری از مشکلات دیگر مشابه است، گاهی تشخیص اندومتریوز سالها طول میکشد و فرد ممکن است در این مدت بارها درمانهای مختلف دریافت کند بدون اینکه دلیل اصلی مشکل مشخص شود.
علت دقیق بروز اندومتریوز هنوز کاملاً مشخص نیست، اما چند نظریه مهم توسط پزشکان مطرح شده است. یکی از تئوریهای پرطرفدار، «پسرفت قاعدگی» است؛ یعنی بخشی از خون و بافت قاعدگی از لولههای فالوپ به داخل لگن برمیگردد و در آنجا به دیوارهها میچسبد و رشد میکند. علاوه بر این، عوامل ژنتیکی، اختلالات سیستم ایمنی و برخی تغییرات هورمونی نیز میتوانند نقش مؤثری در ایجاد این مشکل داشته باشند. مشاهده شده است که اگر یکی از اعضای درجه یک خانواده مبتلا باشد، احتمال ابتلای دیگر افراد خانواده نیز بیشتر است.
اندومتریوز در برخی موارد میتواند باروری را تحت تأثیر قرار دهد. چسبندگیها و التهاب مزمن ممکن است حرکت تخمک، عملکرد لولهها یا حتی تخمکگذاری را مختل کند. با این حال، بسیاری از زنان مبتلا همچنان میتوانند به صورت طبیعی یا با کمک روشهای درمانی باردار شوند. پزشکان معمولاً بسته به شدت بیماری، سن فرد و وضعیت علائم، راهکارهای درمانی متفاوتی پیشنهاد میکنند.
روشهای درمان اندومتریوز شامل کنترل درد، داروهای هورمونی و گاهی جراحی است. داروهای هورمونی میتوانند رشد بافتهای اندومتریوز را کند و علائم را کاهش دهند. در مواردی که اندومتریوز شدید باشد یا فرد بخواهد برای بارداری اقدام کند، جراحی میتواند برای برداشتن بافتهای اضافی یا چسبندگیها انجام شود. درمانها معمولاً با هدف کاهش علائم و کمک به بهبود کیفیت زندگی فرد انتخاب میشوند.
زندگی با اندومتریوز ممکن است چالشبرانگیز باشد، اما شناخت این بیماری و پیگیری درمان میتواند به مدیریت بهتر علائم کمک کند. بسیاری از افراد با تغییر سبک زندگی، مانند فعالیتهای منظم ورزشی، تغذیه مناسب و کاهش استرس، بهبود قابلتوجهی در وضعیت خود تجربه میکنند. مهمترین نکته این است که اگر کسی دردهای شدید و غیرعادی قاعدگی یا علائم مشابه دارد، بهتر است از پزشک مشاوره بگیرد تا در صورت نیاز تشخیص و درمان به موقع انجام شود.
نقش سونوگرافی در تشخیص اندومتریوز
اندومتریوز یک بیماری زنان است که در آن بافتی مشابه به بافت داخلی رحم (اندومتر) در خارج از رحم رشد میکند. این بیماری میتواند به شدت دردناک باشد و مشکلاتی چون ناباروری، دردهای مزمن لگنی، و اختلالات قاعدگی را ایجاد کند. تشخیص زودهنگام اندومتریوز اهمیت زیادی دارد زیرا میتواند به مدیریت مؤثرتر علائم و بهبود کیفیت زندگی بیماران کمک کند. یکی از روشهای رایج و غیرتهاجمی برای تشخیص اندومتریوز استفاده از سونوگرافی است که به ویژه در شناسایی برخی از ویژگیهای این بیماری بسیار مؤثر است.
علائم اندومتریوز
تکه های اندومتریوز می توانند از نظر اندازه از اندازه سر سوزن گرفته تا توده های بزرگ متفاوت باشند. بسیاری از زنان مبتلا به مشکل اندومتریوز هیچ علامتی ندارند. اگر علائم ایجاد شود، ممکن است متفاوت باشد، و شامل موارد ذکر شده در زیر می شود.به طور کلی، هر چه تکه های آندومتریوز بزرگتر باشد، علائم بدتر می شود. در هر صورت، همیشه صادق نخواهد بود. برخی از زنان دارای تکه های بزرگ اندومتریوز بدون علامت هستند. برخی از زنان فقط چند نقطه اندومتریوز دارند اما علائم بدی دارند. علائم احتمالی زیادی وجود دارد.
علائم شایع تر آندومتریوز عبارتند از:
دوره های دردناک درد معمولاً چند روز قبل از پریود شروع میشود و معمولاً در تمام دوره طول میکشد. این درد با درد قاعدگی معمولی متفاوت است که معمولاً آنقدر شدید نیست و طولانی نیست.
رابطه جنسی دردناک درد معمولاً در اعماق درون احساس می شود و ممکن است چند ساعت بعد از رابطه جنسی ادامه یابد.
درد در قسمت تحتانی شکم (شکم) و ناحیه لگن. گاهی اوقات درد ثابت است اما معمولاً در روزهای قبل و در طول پریود بدتر می شود.
سایر علائم قاعدگی ممکن است رخ دهد - به عنوان مثال، خونریزی در بین دوره ها.
مشکل باردار شدن (کاهش باروری). این ممکن است به دلیل آندومتریوز باشد که مانع از عبور تخمک از تخمدان به لوله فالوپ می شود. گاهی اوقات دلیل کاهش باروری مشخص نیست.
علائم دیگر عبارتند از: خستگی، درد هنگام دفع، درد در قسمت پایین شکم هنگام دفع ادرار، کمردرد و به ندرت وجود خون در ادرار یا مدفوع.
به ندرت، لکه های اندومتریوز در سایر نقاط بدن رخ می دهد. این می تواند باعث ایجاد دردهای غیرعادی در قسمت هایی از بدن شود که همزمان با دردهای پریود رخ می دهد.اندومتریوز باعث می شوددر طول سالیان متمادی تئوری های مختلفی برای علت آندومتریوز وجود داشته است. پوشش داخلی رحم (رحم) آندومتر نامیده می شود. یک نظریه این بود که برخی از سلول های آندومتر به خارج از رحم وارد ناحیه لگن می شوند. وقتی پریود میشوید، با ریختن به سمت عقب در امتداد لولههای فالوپ به آنجا میرسند.لکه های اندومتریوز تمایل دارند "چسبنده" باشند و ممکن است اندام ها را به یکدیگر بپیوندند. اصطلاح پزشکی برای این چسبندگی است. برای مثال، مثانه یا روده ممکن است به رحم «بچسبد». تکه های بزرگ آندومتریوز ممکن است به کیست هایی تبدیل شوند که هر ماه هنگام پریود شدن شما خونریزی می کنند. کیست ها می توانند با خون تیره پر شوند و به عنوان کیست های شکلاتی شناخته می شوند.
تشخیص اندومتریوز چگونه تایید می شود؟
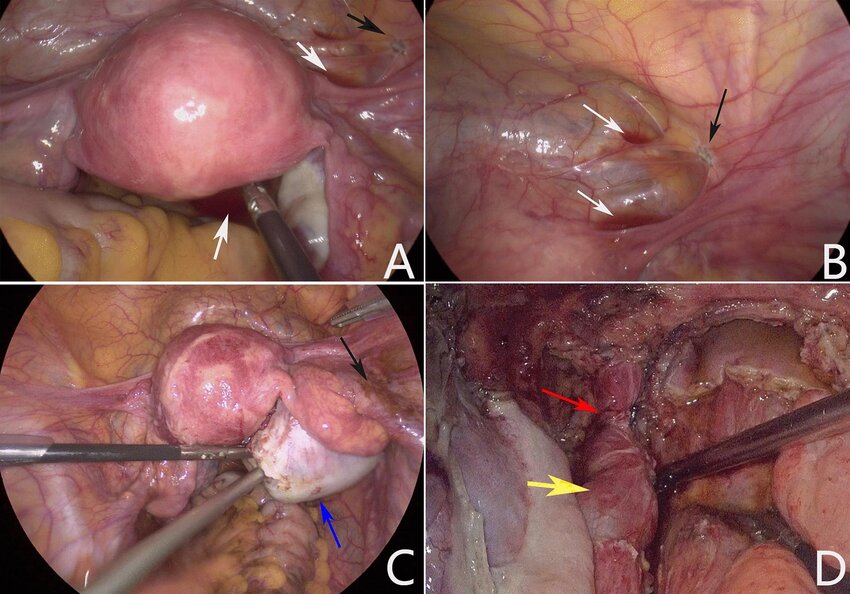
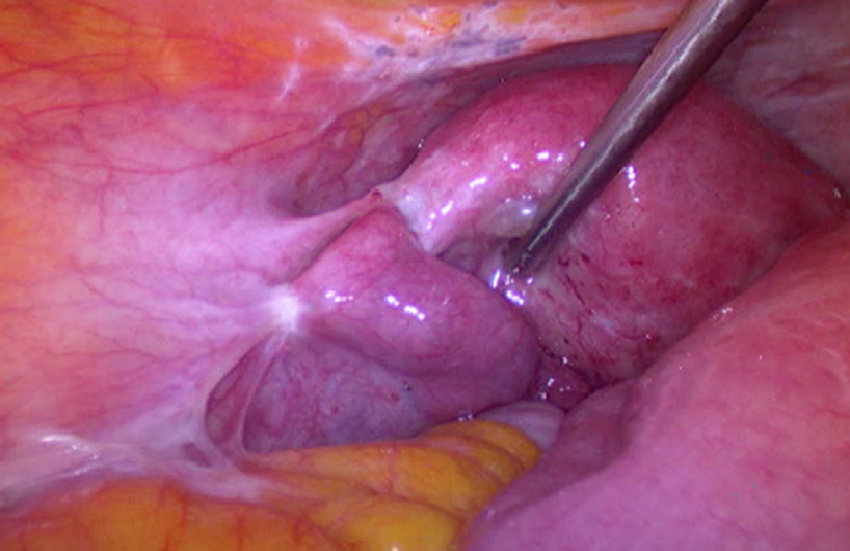
اندومتریوز معمولا با لاپاراسکوپی تایید می شود. این یک عمل کوچک است که شامل ایجاد یک برش کوچک، تحت بیهوشی، در دیواره شکم (شکم) زیر دکمه شکم (ناف) است. یک ابزار نازک تلسکوپ مانند (لاپاروسکوپ) از طریق پوست فشار داده می شود تا به داخل آن نگاه کند. تکه های اندومتریوز توسط پزشک قابل مشاهده است.با این حال، علائم آندومتریوز می تواند ناشی از شرایط دیگر باشد. بنابراین، اگر هر یک از علائم آندومتریوز بالا ماندگار شد، معمولاً آزمایشاتی برای یافتن علت علائم توصیه می شود.
تشخیص اندومتریوز معمولاً از طریق ترکیب علائم بالینی، معاینات فیزیکی و آزمایشهای تصویربرداری انجام میشود. در برخی موارد، نیاز به انجام عمل جراحی برای تأیید نهایی تشخیص است. مراحل رایج تشخیص اندومتریوز به شرح زیر است.
تاریخچه پزشکی و علائم بالینی
پزشک از بیمار در مورد علائمی مانند درد قاعدگی، درد حین رابطه جنسی، درد در هنگام ادرار یا اجابت مزاج، مشکلات ناباروری و تاریخچه قاعدگی سوالاتی میپرسد. این علائم ممکن است نشاندهنده اندومتریوز باشند.
معاینه فیزیکی
پزشک ممکن است معاینه لگنی انجام دهد تا نشانههایی از تودهها یا حساسیت در نواحی خاص لگن را شناسایی کند.
آزمایشهای تصویربرداری
اولتراسونوگرافی (سونوگرافی): ممکن است برای شناسایی کیستهای اندومتریوز (که به نام "آندومتریوما" شناخته میشوند) استفاده شود.
MRI (تصویربرداری با تشدید مغناطیسی): این روش تصویربرداری دقیقتری برای ارزیابی عمق و گسترش اندومتریوز در نواحی مختلف است.
لاپاراسکوپی
این روش جراحی با بیهوشی عمومی انجام میشود. پزشک از طریق یک برش کوچک در شکم دوربین کوچکی را وارد میکند تا به طور مستقیم داخل لگن را مشاهده کرده و در صورت نیاز نمونهبرداری (بیوپسی) انجام دهد. لاپاراسکوپی دقیقترین روش برای تشخیص قطعی اندومتریوز است و به پزشک این امکان را میدهد که ضایعات اندومتریوز را شناسایی و درمان کند.
آزمایشهای خون
در برخی موارد، آزمایشهای خون ممکن است برای بررسی علائم التهابی یا اندازهگیری سطح برخی از نشانگرهای زیستی مانند "CA-125" انجام شود، اما این آزمایشها به تنهایی برای تشخیص قطعی اندومتریوز کافی نیستند. در نهایت، تشخیص قطعی اندومتریوز معمولاً از طریق لاپاراسکوپی تایید میشود.
تشخیص اندومتریوز چگونه انجام می شود؟
تشخیص اندومتریوز معمولاً طی یک روند چهارمرحلهای انجام میشود که شدت و گستردگی ضایعات را مشخص میکند:
مرحله اول: در این مرحله، ضایعات بسیار کوچک و بهصورت محدود دیده میشوند. این نشانهها اغلب اولیه و خفیف هستند.
مرحله دوم: ضایعات کمی گستردهتر شده و ممکن است در چند نقطه از بدن وجود داشته باشند. احتمال ایجاد چسبندگی در این مرحله وجود دارد.
مرحله سوم: در این وضعیت، ضایعات یا بهصورت سطحی گسترده هستند یا به شکل عمقی گسترش یافتهاند. در این مرحله چسبندگیها بهصورت واضحتر مشاهده میشوند و ممکن است علائم بالینی نیز شدیدتر باشند.
مرحله چهارم: پیشرفتهترین و شدیدترین مرحله بیماری است. در این مرحله، ضایعات هم سطحی و هم عمقی هستند و در نواحی مختلف گسترش یافتهاند. چسبندگیها در این مرحله بسیار زیاد و گستردهاند و معمولاً با درد و اختلال عملکرد اندامهای درگیر همراه هستند.
تشخیص دقیق معمولاً از طریق معاینه بالینی، تصویربرداری مانند سونوگرافی یا MRI و گاهی لاپاراسکوپی انجام میشود تا شدت بیماری مشخص شود و درمان مناسب انتخاب گردد.
معاینه رحم توسط پزشک
یکی از روشهای ابتدایی برای بررسی وضعیت داخلی لگن، معاینه فیزیکی توسط پزشک متخصص است. در این نوع معاینه، پزشک با لمس نواحی مختلف لگن، بهویژه اطراف رحم و تخمدانها، به دنبال نشانههایی از ناهنجاریهایی مانند کیستهای تخمدانی یا وجود بافتهای غیرعادی در پشت رحم میگردد. این معاینه معمولاً با کمک دست انجام میشود و هدف آن شناسایی تغییرات ساختاری یا وجود چسبندگیها و اسکارهای احتمالی در ناحیه لگن است. در بیشتر موارد، ضایعات کوچک ناشی از اندومتریوز با این روش قابل لمس نیستند؛ مگر اینکه به اندازهای رشد کرده باشند که به شکل کیست درآیند.
نقش سونوگرافی در تشخیص اندومتریوز
برای بررسی دقیقتر اندامهای داخلی لگن، از روشهای تصویربرداری مانند سونوگرافی استفاده میشود. این روش بر پایه امواج صوتی با فرکانس بالا است که با استفاده از ابزاری به نام مبدل، تصاویری از درون بدن ایجاد میکند. مبدل ممکن است یا روی شکم قرار بگیرد (سونوگرافی شکمی) یا داخل واژن وارد شود (سونوگرافی ترانسواژینال). در برخی موارد، برای دقت بالاتر، هر دو نوع سونوگرافی به طور همزمان یا پشتسرهم انجام میشوند تا دید جامعتری از اندامهای تناسلی فراهم شود.
گرچه سونوگرافی نمیتواند اندومتریوز را به طور قطعی تشخیص دهد، اما میتواند وجود کیستهایی به نام اندومتریوما که به این بیماری مرتبط هستند را آشکار کند. این کیستها ممکن است نشانهای از پیشرفت بیماری باشند و پزشک را در مسیر تشخیص کمک کنند.
زمانبندی انجام سونوگرافی نیز نقش مهمی در کیفیت تصویر دارد. اگر فرد سیکل قاعدگی منظمی داشته باشد، انجام سونوگرافی شکمی بین روز پنجم تا یازدهم چرخه قاعدگی (که از اولین روز خونریزی محاسبه میشود) توصیه میشود، زیرا در این بازه، ضخامت دیواره رحم و وضعیت تخمدانها بهگونهای است که تصاویر واضحتری تولید میشوند.
تصویربرداری با ام آر آی (MRI)
ام آر آی یکی از روشهای تصویربرداری پزشکی است که با بهرهگیری از میدان مغناطیسی قوی و امواج رادیویی، تصاویر دقیقی از اندامها و ساختارهای داخلی بدن ایجاد میکند. این روش در مواردی که بیمار نیاز به جراحی دارد، کاربرد زیادی دارد. به کمک ام آر آی، جراح میتواند اطلاعات دقیقتری در مورد محل قرارگیری و اندازه بافتهای اندومتریوزی که در جای نادرست رشد کردهاند بهدست آورد. این اطلاعات برای برنامهریزی دقیق جراحی بسیار حیاتی است.
بررسی اندومتریوز با لاپاراسکوپی
در برخی موارد، پزشک متخصص برای بررسی دقیقتر، بیمار را برای انجام عمل لاپاراسکوپی به جراح ارجاع میدهد. لاپاراسکوپی نوعی جراحی کمتهاجمی است که با بیهوشی عمومی انجام میشود. طی این روش، برشی کوچک در نزدیکی ناف ایجاد شده و ابزاری باریک و بلند با دوربین کوچکی به نام لاپاراسکوپ وارد حفره شکمی میشود. پزشک از طریق این دوربین میتواند داخل شکم را مشاهده کرده و نشانههای وجود بافتهای اندومتریوز را بررسی کند. همچنین امکان برداشت نمونههای بافتی برای آزمایشهای بیشتر فراهم میشود. اطلاعاتی مانند محل دقیق، میزان گسترش و اندازه ضایعات با این روش بهدست میآید.
آیا آزمایش خون برای تشخیص اندومتریوز کاربرد دارد؟
تشخیص قطعی اندومتریوز از طریق آزمایش خون ممکن نیست. با این حال، گاهی برخی آزمایشهای خونی برای بررسی احتمال بدخیمی یا تغییرات سرطانی ناشی از این بیماری درخواست میشوند. این آزمایشها بیشتر جنبه مکمل داشته و جایگزین روشهای تصویربرداری یا لاپاراسکوپی نمیشوند.
بیماریهایی که با اندومتریوز اشتباه گرفته میشوند
اندومتریوز ممکن است با سایر بیماریهایی که علائم مشابه دارند، مانند بیماری التهابی لگن (PID) یا کیستهای تخمدانی، اشتباه شود. همچنین علائم آن میتواند با سندرم روده تحریکپذیر (IBS) که موجب درد شکمی، اسهال یا یبوست دورهای میشود، شباهت داشته باشد. حتی گاهی ممکن است فرد بهطور همزمان به هر دو بیماری مبتلا باشد، که تشخیص را پیچیدهتر میسازد.

اگر مشکل اندومتریوز درمان نشود چه اتفاقی می افتد؟
نحوه پیشرفت اندومتریوز شما بسیار متغیر است. اگر اندومتریوز درمان نشود، ممکن است بهبود یابد، اما ممکن است بدتر شود یا به همان شکل باقی بماند. اندومتریوز یک بیماری سرطانی نیست.گاهی اوقات عوارض در زنان مبتلا به اندومتریوز شدید درمان نشده رخ می دهد. به عنوان مثال، لکه های بزرگ آندومتریوز گاهی اوقات می تواند باعث انسداد (انسداد) روده یا لوله (حالب) از کلیه به مثانه شود.
اندومتریوز یک بیماری است که در آن بافتی مشابه بافت داخلی رحم (آندومتر) در خارج از رحم رشد میکند، مانند تخمدانها، لولههای فالوپ و دیگر قسمتهای لگن. اگر اندومتریوز درمان نشود، میتواند منجر به مشکلات مختلفی شود.
ناباروری: یکی از عوارض شایع اندومتریوز ناباروری است. این بیماری میتواند باعث ایجاد انسداد در لولههای فالوپ یا آسیب به تخمدانها شود، که در نتیجه بارداری را دشوار میکند. حدود ۳۰-۴۰٪ از زنانی که دچار اندومتریوز هستند، با مشکل ناباروری مواجه میشوند.
درد مزمن: دردهای مزمن در نواحی مختلف بدن از جمله پایین شکم، لگن و کمر میتواند شدت پیدا کند. این دردها معمولاً در زمان پریود یا در حین رابطه جنسی بدتر میشوند و در صورت عدم درمان ممکن است به صورت مداوم ادامه یابند.
آسیب به اندامهای دیگر: اگر بیماری پیشرفت کند، ممکن است به ارگانهای دیگر مثل رودهها، مثانه و مجاری ادراری آسیب وارد کند. این ممکن است منجر به مشکلات ادراری، گوارشی و مشکلات در دفع مدفوع شود.
تشکیل کیستها: در برخی موارد، اندومتریوز میتواند منجر به تشکیل کیستهایی به نام "اندومتریوما" در تخمدانها شود که ممکن است دردناک باشند و حتی در صورت عدم درمان، به جراحی نیاز پیدا کند.
افزایش خطر ابتلا به برخی بیماریها: در برخی موارد، زنان مبتلا به اندومتریوز ممکن است در معرض خطر بالاتری برای ابتلا به سرطان تخمدان قرار گیرند، اگرچه این ارتباط به طور قطعی اثبات نشده است.
درمان اندومتریوز میتواند به کاهش علائم، بهبود کیفیت زندگی و پیشگیری از عوارض جدی کمک کند. بنابراین، مشورت با پزشک و تشخیص دقیق بیماری از اهمیت بالایی برخوردار است.
شناسایی اندومتریوز با سونوگرافی
در تشخیص اندومتریوز، سونوگرافی به عنوان یک روش تصویربرداری ابتدایی و در بسیاری از موارد، اولین قدم در ارزیابی بیماری مطرح میشود. اگرچه سونوگرافی قادر به شناسایی اندومتریوز در تمام مراحل بیماری نیست، اما میتواند در شناسایی برخی از تغییرات و ناهنجاریها که نشاندهنده این بیماری هستند، مفید باشد.
شناسایی کیستهای اندومتریوز (Endometriomas)
یکی از ویژگیهای بارز اندومتریوز ایجاد کیستهایی به نام اندومتریوما (یا "کیست شکلاتی") است که در تخمدانها یافت میشود. این کیستها از خون و بافت مشابه اندومتر تشکیل شدهاند. سونوگرافی میتواند این کیستها را به وضوح شناسایی کند. در تصاویر سونوگرافی، کیستهای اندومتریوز معمولاً به صورت تودههای گرد و یا بیضی با محتوای داخلی خاص دیده میشوند که ممکن است به رنگ تیرهتر از سایر بافتها ظاهر شوند.
مشاهده چسبندگیهای لگنی
یکی از ویژگیهای شایع اندومتریوز، چسبندگیهای لگنی است که ممکن است بین رحم، تخمدانها و سایر اندامهای لگنی ایجاد شود. سونوگرافی قادر است تغییرات آناتومیک در ساختارهای لگنی را شناسایی کند که ممکن است ناشی از چسبندگیها و در نتیجه اندومتریوز باشد. با این حال، تشخیص دقیق چسبندگیها معمولاً به ترکیب سونوگرافی با روشهای دیگر نیاز دارد.
شناسایی تغییرات در رحم و تخمدانها
در برخی از موارد، اندومتریوز میتواند موجب تغییرات در بافت رحم یا تخمدانها شود. سونوگرافی میتواند در تشخیص تومورهای غیرمعمول یا ضخیم شدن دیواره رحم (که ممکن است ناشی از اندومتریوز باشد) کمک کند. همچنین این روش میتواند به شناسایی و ارزیابی وضعیت تخمدانها در بیمارانی که دارای اندومتریوز هستند، کمک کند.
شناسایی ضایعات در رودهها و دیگر ساختارهای لگنی
در موارد پیشرفتهتر اندومتریوز، بافتهای اندومتریوزی ممکن است به رودهها، مثانه یا دیگر ساختارهای لگنی گسترش یابند. در این موارد، سونوگرافی میتواند به شناسایی ضایعات و گسترش بیماری کمک کند، اما معمولاً برای ارزیابی دقیقتر نیاز به استفاده از روشهای تصویربرداری دیگر مثل MRI وجود دارد.
اهداف درمان اندومتریوز چیست؟
هدف اصلی درمان بهبود علائم آندومتریوز مانند درد و پریودهای سنگین و بهبود باروری در صورت بروز این مشکل است. گزینه های درمانی مختلفی وجود دارد که در زیر مورد بحث قرار می گیرد.
هدف اصلی درمان اندومتریوز، کاهش علائم، بهبود کیفیت زندگی بیمار و پیشگیری از عوارض بلندمدت است. درمانهای مختلف میتوانند به طور مستقیم یا غیرمستقیم به این اهداف کمک کنند. اهداف درمانی اندومتریوز عبارتند از:
کاهش درد: دردهای قاعدگی، درد حین یا پس از رابطه جنسی، درد در هنگام اجابت مزاج و درد لگنی از شایعترین علائم اندومتریوز هستند. یکی از اهداف درمان، کاهش این دردها با دارو یا جراحی است.
بهبود باروری: بسیاری از زنان مبتلا به اندومتریوز با مشکلات باروری مواجه میشوند. درمانهایی که هدفشان تسهیل بارداری و افزایش شانس بارداری در زنان مبتلا به اندومتریوز است، از اهمیت ویژهای برخوردارند.
جلوگیری از پیشرفت بیماری: با درمانهای مناسب، میتوان از گسترش بافت اندومتریوز به دیگر نواحی جلوگیری کرد و شدت علائم را کاهش داد.
حفظ کیفیت زندگی: اندومتریوز میتواند تأثیر زیادی بر زندگی اجتماعی، روانی و جنسی فرد بگذارد. درمانهای مؤثر میتوانند به بهبود وضعیت روحی و اجتماعی فرد کمک کنند.
مدیریت عوارض بلندمدت: برخی از زنان مبتلا به اندومتریوز دچار مشکلاتی مانند آسیب به تخمدانها یا مشکلات مزمن دیگر میشوند که درمان به موقع میتواند از ایجاد این عوارض جلوگیری کند. در نهایت، نوع درمان بر اساس شدت بیماری، علائم، سن، وضعیت باروری و تمایل به داشتن فرزند تعیین میشود.
مقالات پیشنهادی :
سونوگرافی شبانه روزی
سونوگرافی خانم
مرکز تخصصی ماموگرافی
درمان اندومتریوز
اگر علائم اندومتریوز خفیف هستند و باروری برای شما مشکلی ندارد، ممکن است نیازی به درمان نداشته باشید. در حدود 3 مورد از 10 مورد، آندومتریوز از بین می رود و علائم بدون هیچ درمانی برطرف می شود. اگر علائم برطرف نشد یا بدتر شدند، همیشه می توانید نظر خود را تغییر دهید و درمان آندومتریوز را انتخاب کنید.
مسکن برای اندومتریوز
در صورت خفیف بودن علائم، ممکن است پاراستامول مصرف شده در دوره قاعدگی تمام چیزی باشد که شما نیاز دارید.
مسکن های ضد التهابی مانند ایبوپروفن، دیکلوفناک و ناپروکسن ممکن است بهتر از پاراستامول باشند. با این حال، برخی از افراد با این موارد عوارض جانبی دارند.
کدئین به تنهایی یا همراه با پاراستامول، مسکن قوی تری است. اگر داروهای ضد التهاب مناسب نباشند، ممکن است یک گزینه باشد. یبوست یک عارضه جانبی رایج است.
برای تسکین درد در دوره قاعدگی، بهتر است بهجای «زمان و زمان»، مسکنها را به طور منظم در طول دوره قاعدگی مصرف کنید. می توانید علاوه بر درمان های دیگر از مسکن استفاده کنید.
درمان هورمونی برای اندومتریوز
چندین گزینه وجود دارد. آنها می توانند موثر باشند، به ویژه در کاهش درد. آنها باروری را بهبود نمی بخشند اما کاهش دائمی در باروری وجود ندارد.
قرص ضد بارداری خوراکی ترکیبی - "قرص".
سیستم داخل رحمی (IUS).
آنالوگ های هورمون آزاد کننده گنادوتروپین (GnRH). چندین آماده سازی آنالوگ GnRH وجود دارد که شامل بوسرلین، گوسرلین، نافارلین، لوپرورلین و تریپتورلین می شود.
قرص هورمون پروژسترون قرص های هورمون پروژسترون شامل نورتیسترون، دیدروژسترون و مدروکسی پروژسترون است.
دانازول.
جراحی برای اندومتریوز
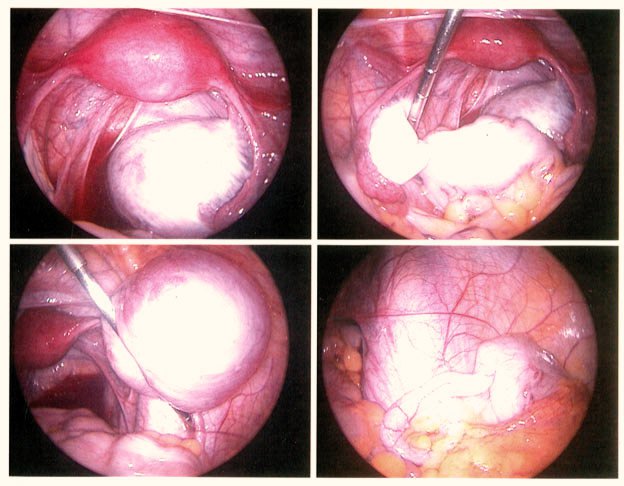
گاهی اوقات جراحی برای برداشتن برخی از تکه های بزرگتر اندومتریوز توصیه می شود. اگر مشکل ناباروری باشد، عمل ممکن است علائم را کاهش دهد و احتمال بارداری را افزایش دهد.تکنیک های مختلفی وجود دارد که می توان از آنها استفاده کرد. معمولاً یک ابزار نازک تلسکوپ مانند (لاپاروسکوپ) از طریق یک بریدگی کوچک در شکم (شکم) رانده می شود. سپس جراح از لاپاراسکوپ برای دیدن داخل شکم و برداشتن کیست ها یا سایر بافت های اندومتریوز (جراحی سوراخ کلید) استفاده می کند.
جایگزینی برای برداشتن (حذف نواحی اندومتریوز) استفاده از حرارت مستقیم یا لیزر برای از بین بردن بافت مشکوک به اندومتریوز است (به این عمل فرسایش گفته می شود). اکسیزیون اکنون به فرسایش ارجحیت دارد.
با این حال، برداشتن یا فرسایش، با برداشتن نواحی از بافت اسکار (چسبندگی)، می تواند برای اندومتریوزی که روده، مثانه یا لوله حمل ادرار از کلیه به مثانه (حالب) را درگیر نمی کند، استفاده شود. این باعث افزایش شانس بارداری می شود.گاهی اوقات، اما کمتر، یک عمل سنتی تر با یک برش بزرگتر روی شکم انجام می شود تا لکه های بزرگتر آندومتریوز یا کیست ها برداشته شود.
هیسترکتومی برای اندومتریوز
اگر خانواده خود را تکمیل کرده اید و سایر درمان های اندومتریوز به خوبی جواب نداده اند، برداشتن رحم (رحم) - هیسترکتومی - ممکن است یک گزینه باشد. تخمدان ها نیز ممکن است برداشته شوند. اگر تخمدان های شما برداشته نشود، احتمال بازگشت آندومتریوز بیشتر است. اگر تخمدان های شما در طول هیسترکتومی برداشته شوند، ممکن است به درمان جایگزینی هورمونی (HRT) نیاز داشته باشید و این باید با شما در میان گذاشته شود.
چند نکته کلی در مورد درمان اندومتریوزممکن است درمان اولیه بدون تشخیص قطعی توصیه شود.راه برای تایید تشخیص آندومتریوز انجام لاپاراسکوپی (عمل کوچکی که قبلا توضیح داده شد) است. با این حال، بسیاری از زنان علائمی را بروز میدهند که «احتمالاً» به دلیل آندومتریوز مانند پریودهای دردناک است - اما هنوز لاپاراسکوپی نکردهاند. در چنین شرایطی، پزشک شما ممکن است درمان اولیه مسکنها و/یا «قرص» یا سیستم داخل رحمی آزادکننده لوونورژسترل (LNG-IUS) را پیشنهاد کند، بهویژه اگر به پیشگیری از بارداری نیز نیاز دارید. این درمانها به هر حال برای درمان دردهای پریود، حتی بدون آندومتریوز، استفاده میشوند. اگر علائم آندومتریوز با این درمان اولیه بهبود یابد (همانطور که اغلب انجام می شود)، ممکن است نیازی به لاپاراسکوپی نباشد.
مقالات پیشنهادی :
ماموگرافی دیجیتال
سونو گرافی در تهران
سونو گرافی آنومالی
عکس رنگی رحم با بی حسی در تهران
لاپاراسکوپی برای تشخیص و درمان آندومتریوزلاپاراسکوپی تحت بیهوشی عمومی انجام می شود. ممکن است یکی برای تایید تشخیص آندومتریوز داشته باشید. متخصص شما همچنین ممکن است در همان زمان رضایت شما را برای درمان هر تکه بزرگی که ممکن است پیدا کند (همانطور که قبلا توضیح داده شد) "در حالی که آنها در آنجا هستند" درخواست کند. این باعث صرفه جویی در انجام دو لاپاراسکوپی - یکی برای تشخیص و دیگری برای درمان می شود.
شدت و نوع علائم اندومتریوز ممکن است بر انتخاب درمان تأثیر بگذاردبرخی از زنان مبتلا به اندومتریوز هیچ علامتی ندارند و نیازی به درمان ندارند. اگر علائم اندومتریوز خفیف باشد، داروهای مسکن به تنهایی ممکن است خوب باشند. درمانهای هورمونی معمولاً برای تسکین درد خوب عمل میکنند، اما باروری را بهبود نمیبخشند. اگر ناباروری ناشی از آندومتریوز باشد، ممکن است نیاز به جراحی باشد.
موفقیت درمان اندومتریوز و عوارض جانبی آن به طور کلی، گزینههای درمان هورمونی همگی تقریباً یک میزان موفقیت در کاهش درد دارند. با این حال، برخی از زنان یک درمان را بهتر از دیگران می یابند. همچنین، درمان ها دارای عوارض جانبی متفاوتی هستند. ممکن است یکی را امتحان کنید و ممکن است خوب باشد. با این حال، اگر درمان اول مناسب نباشد، تغییر از یک درمان به دیگری غیرعادی نیست.
سن و برنامه ریزی برای بارداری علائم آندومتریوز اغلب در دوران بارداری بهبود می یابد. همچنین، هر چه مدت طولانی تری آندومتریوز داشته باشید، احتمال کاهش باروری بیشتر می شود. اگر برنامه هایی برای بچه دار شدن دارید، ممکن است لازم باشد این را در نظر بگیرید. اگر خانواده شما کامل باشد، گزینه های درمانی شما گسترده تر خواهد بود.
طول درمان اندومتریوزممکن است چند ماه درمان هورمونی طول بکشد تا از فواید کامل بهره مند شوید. اگر درد فوراً از بین نرفت، چند سیکل قاعدگی را ادامه دهید. آنالوگ های دانازول و GnRH معمولاً فقط برای شش ماه توصیه می شوند. علائم ممکن است پس از شش ماه درمان بسیار بهبود یابد، اما ممکن است پس از قطع درمان دوباره عود کند. پروژسترون ها، "قرص" و LNG-IUS برای درمان طولانی مدت مناسب هستند.
عودها
هنگامی که اندومتریوز با درمان برطرف شد، ممکن است در آینده دوباره عود کند. در صورت بازگشت علائم ممکن است نیاز به درمان بیشتر یا ترکیبی از درمان ها باشد.
اندومتریوز
اندومتریوز؛مهمترین چیزهایی که باید بدانید:
آندومتریوز اختلالی است که در آن بافت آندومتر مانند (مانند آندومتر که رحم را می پوشاند) در سایر قسمت های بدن وجود دارد.
آندومتریوز علت اصلی درد لگن و رابطه جنسی دردناک است
تا زمانی که اندومتریوز بهتر شناخته نشود، فقط علائم را می توان درمان کرد و نه علل زمینه ای
گزینه های مدیریتی شامل داروها، جراحی و احتمالاً تغییر شیوه زندگی است
محدودیتهای سونوگرافی در تشخیص اندومتریوز
با وجود مزایای سونوگرافی، این روش برخی محدودیتها نیز دارد. سونوگرافی نمیتواند در تشخیص اندومتریوز در تمامی مواقع مؤثر باشد، به ویژه در مواردی که بیماری در مراحل اولیه است یا زمانی که ضایعات به صورت ریز و میکروسکوپی هستند. همچنین، سونوگرافی ممکن است قادر به شناسایی برخی از تغییرات در بافتهای غیر از تخمدانها یا رحم، مانند ضایعات در رودهها یا مثانه، نباشد.
استفاده از سونوگرافی ترانسواژینال در تشخیص اندومتریوز
سونوگرافی ترانسواژینال یکی از روشهای مؤثرتر برای بررسی اندومتریوز است. این نوع سونوگرافی معمولاً تصاویر دقیقتری از اندامهای لگنی ارائه میدهد زیرا پروب سونوگرافی به طور مستقیم نزدیکتر به رحم و تخمدانها قرار میگیرد. در این روش، با قرار گرفتن پروب سونوگرافی در داخل واژن تصاویری از اندامهای داخلی دریافت میشود. این نوع سونوگرافی به ویژه برای شناسایی کیستهای اندومتریوز و تغییرات در تخمدانها مؤثر است.
ترکیب سونوگرافی با سایر روشها
در بسیاری از موارد، برای تشخیص دقیقتر اندومتریوز، سونوگرافی به تنهایی کافی نیست و نیاز به استفاده از دیگر روشهای تصویربرداری مانند MRI یا لاپاراسکوپی (که دقیقترین روش تشخیص اندومتریوز است) وجود دارد. MRI میتواند به شناسایی ضایعات اندومتریوز در مناطق مختلف لگن و حتی اعضای داخلی مانند رودهها کمک کند. همچنین لاپاراسکوپی، که یک روش جراحی برای بررسی و درمان اندومتریوز است، میتواند با دقت بیشتری وضعیت بیماری را تأیید کند.
مرکز سونوگرافی و رادیولوژی الوند
مرکز سونوگرافی و رادیولوژی الوند یکی از مراکز معتبر و پیشرفته در زمینه خدمات سونوگرافی در کشور است. این مرکز با بهرهگیری از دستگاههای سونوگرافی پیشرفته و تیم متخصص، خدمات تشخیصی و درمانی متنوعی را به بیماران ارائه میدهد. در این مرکز، تمامی مراحل انجام سونوگرافی از جمله سونوگرافی لگن و رحم، سونوگرافی ترانسواژینال، و سونوگرافی عمومی با دقت بالا انجام میشود.
در مرکز سونوگرافی الوند، فرآیند تشخیص اندومتریوز با استفاده از تکنولوژیهای روز دنیا انجام میشود. متخصصین این مرکز با توجه به تخصص خود در زمینه تشخیص و درمان بیماریهای زنان، قادر هستند اندومتریوز را در مراحل مختلف شناسایی کرده و راهکارهای درمانی مناسب را به بیماران پیشنهاد دهند.
مراحل انجام سونوگرافی اندومتریوز در مرکز سونوگرافی الوند
مشاوره اولیه:در ابتدا، بیمار باید با پزشک خود مشاوره داشته باشد تا تاریخچه پزشکی و علائم خود را بیان کند. این اطلاعات به پزشک کمک میکند تا نوع سونوگرافی مورد نیاز را مشخص کند.
انجام سونوگرافی: بسته به وضعیت بیمار و نیاز به بررسی دقیقتر، سونوگرافی ترانسواژینال یا ترانسآبدمینین انجام میشود. در طول سونوگرافی، بیمار روی تخت دراز میکشد و پروب سونوگرافی به بدن او نزدیک میشود تا تصاویر دقیقی از اندامهای داخلی تهیه شود.
تحلیل نتایج: پس از انجام سونوگرافی، تصاویر و نتایج به متخصص سونوگرافی تحویل داده میشود تا تحلیل و بررسیهای لازم را انجام دهد. در صورتی که نشانههایی از اندومتریوز شناسایی شود، پزشک نتایج را با بیمار در میان میگذارد.
سونوگرافی به عنوان یک ابزار اولیه و غیرتهاجمی در تشخیص اندومتریوز نقش مهمی ایفا میکند. این روش میتواند در شناسایی کیستهای اندومتریوز، تغییرات در تخمدانها، رحم و برخی چسبندگیها بسیار مفید باشد. با این حال، به دلیل محدودیتهای آن در شناسایی ضایعات کوچک یا در مراحل اولیه بیماری، ممکن است نیاز به ترکیب سونوگرافی با دیگر روشهای تشخیصی برای تأیید نهایی وجود داشته باشد. تشخیص سریع و دقیق اندومتریوز میتواند به بهبود درمان و مدیریت این بیماری کمک کند و کیفیت زندگی بیماران را ارتقا دهد.
اندومتریوز چیست؟
آندومتریوز یک اختلال رایج است که در آن بافت مشابه آندومتر در جایی که قرار نیست رشد می کند. بافت آندومتر بافتی است که در رحم رشد می کند و می ریزد. در بیشتر موارد، این رشد روی اندامهای حفره لگن و اطراف آن اتفاق میافتد. بافت در اندومتریوز مشابه بافت داخل رحم عمل می کند: رشد می کند، ضخیم می شود و سعی می کند با هر سیکل قاعدگی ریزش کند. از آنجایی که بافت راهی برای خروج از بدن ندارد، میتواند باعث چسبندگی، ندولها و ضایعاتی شود که باعث واکنش التهابی میشود. این می تواند منجر به درد و سایر عوارض مانند ناباروری شود.
اندومتریوز ممکن است از هر 10 زن در سنین باروری 1 نفر را تحت تاثیر قرار دهد، اگرچه تخمین ها بسیار متفاوت است و احتمالاً شیوع آن در بین جمعیت ها متفاوت است. به عنوان مثال ممکن است بروز در زنان سیاه پوست و اسپانیایی کمتر باشد.
تشخیص زودهنگام این بیماری میتواند مشکلی باشد، زیرا بسیاری از افراد علائمی ندارند و به دلیل اینکه تأیید تشخیص نیاز به یک روش جراحی دارد. برخی دیگر برای سال ها علائم دارند و قبل از تشخیص به چند پزشک مراجعه می کنند. اگر فکر می کنید ممکن است اندومتریوز داشته باشید، ردیابی درد، خونریزی و سایر علائم در Clue می تواند اطلاعاتی را در اختیار ارائه دهنده مراقبت های بهداشتی شما قرار دهد که ممکن است به تشخیص و تشکیل یک برنامه درمانی کمک کند. درمان زودهنگام می تواند خطر و همچنین عوارض را کاهش دهد.
چیزی که ممکن است متوجه شوید
علائم آندومتریوز می تواند از اوایل نوجوانی شروع شود یا ممکن است بعداً در بزرگسالی خود را نشان دهد. علائم آن ممکن است همیشه رخ دهد یا بصورت دوره ای باشد. علائم چرخهای در هر سیکل قاعدگی در همان زمان ظاهر میشوند و از بین میروند و اغلب تقریباً همزمان با قاعدگی رخ میدهند. علائم و تاثیر آندومتریوز می تواند بر اساس محل قرارگیری بافت متفاوت باشد. برای مثال آندومتریوز تخمدان یکی از انواعی است که می تواند باعث ناباروری شود. به نظر نمی رسد مرحله پیشرفت اندومتریوز با شدت علائم مرتبط باشد.
علائم شایع اندومتریوز عبارتند از:
دردهای قبل از قاعدگی/قاعدگی که بسیار دردناک هستند
درد حین یا بعد از رابطه جنسی (دیسپارونی)
حرکات دردناک روده و/یا ادرار
درد در ناحیه شکم، کمر یا ران اغلب در طول چرخه ادامه می یابد
دوره های سنگین
مشکل باردار شدن (ناباروری)
اندومتریوز می تواند تقریباً همزمان با اولین پریود (*منارک*) شروع شود. این می تواند باعث شود فرد فکر کند که سطح بالای درد برای آنها "طبیعی" است، در حالی که ممکن است در واقع ناشی از آندومتریوز یا بیماری دیگری باشد.
اگر درد قاعدگی خود را زیر سوال می برید، با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید تا ببینید آیا اندومتریوز ممکن است عاملی باشد یا خیر.
چه چیزی باعث آندومتریوز می شود؟
دلایل رشد بافت مشابه آندومتر در جایی که در اندومتریوز رشد می کند ناشناخته است. در ابتدا تصور می شد که علت آن برگشت بافت رحم از طریق لوله های فالوپ به داخل حفره لگنی است (یعنی قاعدگی رتروگراد)، اما از هر 10 نفر 9 نفر قاعدگی رتروگراد دارند و اکثر آنها دچار آندومتریوز نمی شوند که نشان دهنده درگیری عوامل دیگر
همچنین برخی از دختران قبل از رسیدن به قاعدگی دچار این عارضه می شوند.
یک نظریه این است که آندومتریوز می تواند از سلول های آندومتر که از طریق رگ های خونی یا سیستم لنفاوی حرکت می کنند ایجاد شود. مورد دیگر این است که سلول های خارج از رحم ممکن است به سلول های آندومتر تبدیل شوند. در آندومتریوز پیش از قاعدگی، پیشنهاد شده است که قرار گرفتن در معرض هورمون های مادری و خونریزی رحمی نوزاد نقش دارد.
استروژن اضافی، ژن ها و سیستم ایمنی بدن ممکن است در ایجاد این بیماری نقش داشته باشند.
شواهدی هم وجود دارد که نشان می دهد اندومتریوزاز طریق خانواده ها هم انتقال پیدا میکند.
این بدان معنی است که اگر فردی در خانواده بیولوژیکی خود نیز به این بیماری مبتلا شود، ممکن است احتمال ابتلا به آن بیشتر باشد. همچنین اگر در سنین پایینتر یا اصلاً زایمان نکند، در سنین پایینتر در قاعدگی یا یائسگی دیررس، یا اگر سیکلهای قاعدگی کوتاه (کمتر از ۲۸ روز) داشته باشند، ممکن است احتمال ابتلا به آندومتریوز بیشتر شود.
این ممکن است به این دلیل باشد که آنها به طور متوسط چرخه های قاعدگی بیشتری داشته اند و بیشتر در معرض استروژن قرار گرفته اند. برخی تحقیقات نشان می دهد که افراد مبتلا به آندومتریوز تمایل به التهاب کلی بالاتر در بدن، سطوح بالاتر چربی های "بد" در مقابل "خوب" در خون (لیپوپروتئین های با چگالی کم در مقابل لیپوپروتئین های با چگالی بالا) و سطوح بالاتر اکسیداتیو دارند. فشار .
استرس اکسیداتیو به سطح آسیب سلولها، بافتها و اندامهای بدن از چیزهایی مانند سموم محیطی یا محصولات جانبی متابولیسم اشاره دارد. هنوز درک نشده است که چرا این ویژگی ها اغلب در افراد مبتلا به اندومتریوز ظاهر می شوند یا علل زمینه ای آن چیست.
چرا آن را بررسی کنید
اندومتریوز به طور معمول یک وضعیت پیشرونده است، به این معنی که می تواند در طول زمان بدتر شود.
ناباروری یک عارضه شایع بیماری اندومتریوز است که ممکن است با درمان های زودهنگام قابل اجتناب باشد. بیش از نیمی از مبتلایان به اندومتریوز باروری کاهش یافته است.
تحقیقات اخیر همچنین نشان داده است که افراد مبتلا به اندومتریوز ممکن است در معرض خطر بیشتری برای مشکلات قلبی عروقی از جمله بیماری قلبی و حملات قلبی باشند.
این می تواند به دلیل سطوح التهاب، چربی ها و استرس اکسیداتیو باشد که در بسیاری از افراد مبتلا به اندومتریوز دیده می شود. تشخیص زودهنگام می تواند نتایج را بهبود بخشد. مدیریت اولیه می تواند به کاهش پیشرفت بیماری، کاهش عوارض و تحت کنترل نگه داشتن علائم کمک کند.
نحوه تشخیص آندومتریوز
بسیاری از افراد مبتلا به اندومتریوز بر اساس علائم خود بدون تشخیص رسمی درمان می شوند. در موارد دیگر، تشخیص رسمی از طریق لاپاراسکوپی، یک جراحی ساده انجام می شود. در این روش، پزشکان یک برش کوچک در شکم ایجاد میکنند (معمولاً زیر 1.5 سانتیمتر/0.6 اینچ) و دوربینی را برای مشاهده داخل حفره لگن وارد میکنند. نمونههای بافت کوچک ممکن است جمعآوری شوند که بیوپسی نامیده میشوند.
مقالات پیشنهادی :
سونوگرافی NT در مرکز الوند
سونوگرافی داپلر در بارداری چیست؟
بخش تخصصی تصویربرداری جراحی و ارولوژی
یک ارائه دهنده مراقبت های بهداشتی احتمالاً سؤالاتی در مورد سابقه پزشکی و قاعدگی شما می پرسد و یک معاینه فیزیکی ساده انجام می دهد. آنها مایلند در مورد علائم درد و هر گونه مسائل مربوط به ناباروری یا سقط جنین بشنوند. اگر پزشک فکر کند ممکن است اندومتریوز وجود داشته باشد، ممکن است موارد زیر را نیز انجام دهد:
معاینه لگن
سونوگرافی لگن ( انواع سونوگرافی)
یک لاپاراسکوپی
نظارت بر میزان درد و به اشتراک گذاشتن این اطلاعات با ارائه دهنده مراقبت های بهداشتی می تواند مفید باشد. در حالی که برخی از ناراحتی ها در اطراف قاعدگی "طبیعی" در نظر گرفته می شود، درد در اندومتریوز می تواند بسیار بدتر باشد، و مهم است که آنچه را که برای شما صادق است، بیان کنید.
همچنین ممکن است سعی کنید با فردی که در زمینه زنان یا اندومتریوز تخصص دارد صحبت کنید. حمایت از خود ممکن است به کاهش زمان لازم برای تشخیص در افراد مبتلا کمک کند. غیر معمول نیست که تشخیص 5 سال (یا بین 3 تا 11 سال) پس از شروع علائم (5، 32) طول بکشد.
راه های درمان و مدیریت آندومتریوز چیست؟
اندومتریوز معمولا چندین سال طول می کشد، اما علائم با درمان قابل کنترل هستند. تا زمانی که اندومتریوز بهتر شناخته نشود، فقط علائم را می توان درمان کرد و نه علل زمینه ای.
نحوه درمان آندومتریوز به علائم و اهداف هر فرد بستگی دارد. هدف ممکن است احساس درد کمتر یا باردار شدن باشد. علائم بسیاری از افراد به اندازهای خفیف است که تصمیم میگیرند به هیچ وجه درمان نشوند، اما اندومتریوز همچنان باید تحت نظر باشد زیرا میتواند مشکلاتی را در مسیر ایجاد کند.
داروها
اگر فردی درد ناشی از آندومتریوز را تجربه کند، یک ارائه دهنده مراقبت های بهداشتی اغلب یک NSAID - یک داروی ضد درد بدون نسخه را پیشنهاد می کند. داروهای هورمونی نیز اغلب به عنوان یک رویکرد اولیه تجویز می شوند.
داروهای دیگری که بر هورمونها تأثیر میگذارند نیز ممکن است تجویز شوند اگر رویکردهای خط اول کافی نباشد: آنتاگونیستهای GnRH از تخمکگذاری جلوگیری میکنند و ممکن است ضخیم شدن و ریزش برخی از بافتهای آندومتر را متوقف کنند.
مهارکنندههای آروماتاز تولید استروژن در بدن را محدود میکنند و ممکن است به برخی علائم کمک کنند، اما میتوانند عوارض جانبی قوی ایجاد کنند و معمولاً پس از بررسی گزینههای دیگر تجویز میشوند .
عمل جراحي
در برخی موارد، پزشک ممکن است لاپاراسکوپی را برای کاوش و برداشتن یا تخریب بافت مشکلدار با جراحی پیشنهاد کند. این می تواند به علائم کمک کند و باروری را بهبود بخشد .پزشکان ممکن است برداشتن لاپاراسکوپی یا ابلیشن را انجام دهند. اکسیزیون شامل بریدن بافت مشکل ساز است، در حالی که فرسایش شامل سوزاندن بافت از طریق کوتریزاسیون یا لیزر است.
بحث های زیادی در مورد اینکه کدام روش برای کدام مرحله از شرایط بهتر است وجود دارد. یک بررسی در سال 2017 نشان داد که هر دو روش ممکن است مزایایی برای درمان علائم خاص داشته باشند. جراحی در اکثر افراد مبتلا به اندومتریوز خفیف یا متوسط منجر به تسکین علائم می شود، اما همیشه موثر نیست و عود (و نیاز به اقدامات جراحی بیشتر) در طول زمان رایج است. جراحی نیز خطرات خاص خود را دارد که باید با مزایای بالقوه سنجیده شود.
هیسترکتومی (برداشتن رحم، لوله های فالوپ و گاهی اوقات تخمدان ها) ممکن است به عنوان گزینه درمانی "آخرین توقف" در موارد شدید پس از اتمام سایر روش های درمانی در نظر گرفته شود. هیسترکتومی به طور موثر آندومتریوز را در همه موارد درمان نمی کند، اما نرخ درمان مجدد کمتری نسبت به سایر جراحی ها دارد، به خصوص زمانی که تخمدان ها برداشته می شوند.
دستورالعمل های انجمن اروپایی تولید مثل و جنین شناسی انسانی (ESHRE) بیان می کند که برداشتن تخمدان ها باید یک گزینه درمانی "رادیکال" در نظر گرفته شود، زیرا منجر به یائسگی جراحی در زنان در سنین باروری می شود.
تغییر سبک زندگی
برخی از افراد درمان های جایگزین را برای علائم خود در نظر می گیرند. اینها شامل ورزش بدنی، تغییر رژیم غذایی و طب سوزنی است.
متأسفانه، هنوز تحقیقات اندکی و فقدان شواهدی برای اثربخشی بسیاری از این رویکردها وجود دارد. تنها یک مطالعه از 24 مورد معیارهای ورود به مروری بر طب سوزنی برای درد در اندومتریوز را برآورده کرد و بهبودی در قاعدگی دردناک (به ویژه در موارد شدید) یافت، اما تحقیقات با کیفیت بیشتری مورد نیاز است.
علائم:
الگوهای خونریزی (از جمله لکه بینی)
درد
برای ردیابی مفید است
سنگینی قاعدگی
انرژی
مدفوع
علائم گوارشی مانند نفخ و اسهال

اندومتریوز یک بیماری شایع در زنان است.
آندومتر پوشش داخلی رحم (رحم) است. این بافت به طور معمول در طول چرخه قاعدگی مراحل رشد و ریزش را طی می کند. آندومتریوز زمانی رخ می دهد که آندومتر خارج از محل معمول قرار داشته باشد. اندومتریوز ممکن است در تخمدان ها، لوله های فالوپ، واژن یا سایر قسمت های رحم رخ دهد. به ندرت ممکن است اندومتریوز در شکم و ریه ها رخ دهد.
اندومتریوز در بین زنان در سنین باروری شایع است. حدود 11 درصد از زنان در ایالات متحده ممکن است به اندومتریوز مبتلا باشند. زنان بدون بارداری قبلی، زنان با سابقه خانوادگی آندومتریوز و زنان با دوره های قاعدگی غیر طبیعی بیشتر در معرض ابتلا به آندومتریوز هستند.
علائم و نشانه ها
زنان ممکن است بدون علائم آندومتریوز داشته باشند یا انواع مختلفی از درد را تجربه کنند، از جمله دردهای قاعدگی دردناک یا دوره های قاعدگی سنگین، درد در حین یا بعد از رابطه جنسی، درد در حین اجابت مزاج یا ادرار و درد شکم.
آندومتر با قرارگیری غیر طبیعی می تواند در طول چرخه قاعدگی رشد کرده و ریزش کند و باعث خونریزی در بین دوره ها شود. التهاب، کیست، بافت اسکار و چسبندگی ممکن است ایجاد شود که منجر به مشکلات روده، بیماری التهابی مزمن لگن یا ناباروری شود.
مقالات پیشنهادی :
سونوگرافی غددلنفاوی گردن
بیوپسی از پستان و تیروئید
سونوگرافی غربالگری دوم
سونوگرافی غربالگری
علل
علت آندومتریوز در حال حاضر مشخص نیست. برگشت خون قاعدگی محتمل ترین علت آندومتریوز در نظر گرفته می شود. سایر علل احتمالی عبارتند از عوامل ژنتیکی، بی نظمی های ایمنی، عدم تعادل استروژن و جراحی (مانند زایمان سزارین یا جراحی های شکمی).
تشخیص
پزشک تاریخچه پزشکی بیمار را دریافت می کند و معاینه دقیقی از جمله معاینه لگنی برای شناسایی هرگونه ناهنجاری قابل لمس انجام می دهد. تصویربرداری، مانند سونوگرافی ترانس واژینال و تصویربرداری تشدید مغناطیسی، ممکن است انجام شود. لاپاراسکوپی، نوعی جراحی کم تهاجمی، تنها راه برای تایید اندومتریوز است. بیوپسی و ارزیابی میکروسکوپی ضایعات احتمالی اندومتریوز می تواند اندومتریوز را تایید کند.
تمرکز درمان به جای درمان، کاهش علائم است.
درد: خط اول درمان درد آندومتر، داروهای ضد بارداری هورمونی است. قرص های ضد بارداری خوراکی می توانند از تخمک گذاری تخمدان ها جلوگیری کرده و در نتیجه تظاهرات اندومتریوز را کاهش دهند. درد خفیف را می توان با مسکن های بدون نسخه درمان کرد. در موارد شدید، پزشک ممکن است لاپاراسکوپی را برای برداشتن لکه های اندومتریوز توصیه کند. در برخی بیماران، آگونیست های هورمون آزاد کننده گنادوتروپین (مانند لوپرولید) ممکن است کمک کند. مهارکنندههای آروماتاز (آناستروزول) برای زنانی که با سایر اشکال درمان تسکین نمییابند اختصاص دارد. آنتاگونیست های هورمون آزاد کننده گنادوتروپین یک درمان احتمالی در حال ظهور هستند.
ناباروری: برای زنانی که مایل به باردار شدن هستند، پزشک ممکن است لاپاراسکوپی را برای برداشتن لکه های آندومتریوز توصیه کند. نشان داده شده است که این میزان بارداری را افزایش می دهد، اما در اندومتریوز متوسط تا شدید کمتر عمل می کند. برای زنانی که پس از برداشتن اندومتریوز با لاپاروسکوپی مشکل باردار شدن دارند، ممکن است سایر تکنیکهای باروری مانند لقاح آزمایشگاهی توصیه شود.
در آندومتریوز، سلولهای آندومتر فعال در لگن خارج از حفره رحم کاشته میشوند. علائم به محل کاشت بستگی دارد. سه گانه کلاسیک علائم، دیسمنوره، دیسپارونی و ناباروری است، اما علائم ممکن است شامل سوزش ادرار و درد در هنگام اجابت مزاج نیز باشد. شدت علائم ربطی به مرحله بیماری ندارد. تشخیص با تجسم مستقیم و گاهی بیوپسی، معمولاً از طریق لاپاراسکوپی است. درمانها شامل داروهای ضدالتهابی، داروهایی برای سرکوب عملکرد تخمدان و رشد بافت آندومتر، ابلیشن جراحی و برداشتن ایمپلنتهای اندومتریوتیک، و اگر بیماری شدید است و برنامه ریزی برای بچهدار شدن وجود ندارد، هیسترکتومی به تنهایی یا هیسترکتومی به علاوه سالپنگو اوفورکتومی دوطرفه.
اندومتریوز معمولاً به سطوح صفاقی یا سروزی اندامهای لگنی، معمولاً تخمدانها، رباطهای پهن، کولدساک خلفی و رباطهای رحمی خاجی محدود میشود.
محل های کمتر شایع شامل لوله های فالوپ، سطوح سروزی روده کوچک و بزرگ، حالب، مثانه، واژن، دهانه رحم، اسکارهای جراحی و به ندرت ریه، پلور و پریکارد می باشد.
تصور میشود که خونریزی از ایمپلنتهای صفاقی باعث التهاب استریل و به دنبال آن رسوب فیبرین، تشکیل چسبندگی و در نهایت ایجاد اسکار میشود که سطوح صفاقی اندامها را مخدوش میکند و منجر به درد و آناتومی لگنی مخدوش میشود.
اتیولوژی و پاتوفیزیولوژی اندومتریوز
پذیرفتهشدهترین فرضیه برای پاتوفیزیولوژی آندومتریوز این است که سلولهای آندومتر در طول قاعدگی از حفره رحم منتقل میشوند و متعاقباً در مکانهای خارج از رحم کاشته میشوند. جریان رتروگراد بافت قاعدگی از طریق لوله های فالوپ رایج است و می تواند سلول های آندومتر را به داخل شکم منتقل کند. سیستم لنفاوی یا گردش خون می تواند سلول های آندومتر را به مکان های دور (مانند حفره پلور) منتقل کند.
فرضیه دیگر متاپلازی کلومیک است: اپیتلیوم کولومیک به غدد آندومتر مانند تبدیل می شود.
از نظر میکروسکوپی، ایمپلنتهای آندومتریوز شامل غدد و استروما هستند که از نظر بافتشناسی با اندومتر داخل رحمی یکسان هستند. این بافت ها حاوی گیرنده های استروژن و پروژسترون هستند و بنابراین معمولاً در پاسخ به تغییرات در سطح هورمون در طول چرخه قاعدگی رشد، تمایز و خونریزی می کنند. همچنین برخی از ایمپلنت های اندومتریوز استروژن و پروستاگلاندین تولید می کنند. ایمپلنت ها ممکن است مانند دوران بارداری (احتمالاً به دلیل بالا بودن سطح پروژسترون) به خودی خود پایدار شوند یا پسرفت کنند. در نهایت، ایمپلنت ها باعث التهاب و افزایش تعداد ماکروفاژهای فعال و تولید سایتوکین های پیش التهابی می شوند.
در آندومتریوز، سلولهای آندومتر فعال در لگن خارج از حفره رحم کاشته میشوند. علائم به محل کاشت بستگی دارد. سه گانه کلاسیک علائم، دیسمنوره، دیسپارونی و ناباروری است، اما علائم ممکن است شامل سوزش ادرار و درد در هنگام اجابت مزاج نیز باشد. شدت علائم ربطی به مرحله بیماری ندارد. تشخیص با تجسم مستقیم و گاهی بیوپسی، معمولاً از طریق لاپاراسکوپی است. درمانها شامل داروهای ضدالتهابی، داروهایی برای سرکوب عملکرد تخمدان و رشد بافت آندومتر، ابلیشن جراحی و برداشتن ایمپلنتهای اندومتریوتیک، و اگر بیماری شدید است و برنامه ریزی برای بچهدار شدن وجود ندارد، هیسترکتومی به تنهایی یا هیسترکتومی به علاوه سالپنگو اوفورکتومی دوطرفه.
اندومتریوز معمولاً به سطوح صفاقی یا سروزی اندامهای لگنی، معمولاً تخمدانها، رباطهای پهن، کولدساک خلفی و رباطهای رحمی خاجی محدود میشود.
محل های کمتر شایع شامل لوله های فالوپ، سطوح سروزی روده کوچک و بزرگ، حالب، مثانه، واژن، دهانه رحم، اسکارهای جراحی و به ندرت ریه، پلور و پریکارد می باشد.
تصور میشود که خونریزی از ایمپلنتهای صفاقی باعث التهاب استریل و به دنبال آن رسوب فیبرین، تشکیل چسبندگی و در نهایت ایجاد اسکار میشود که سطوح صفاقی اندامها را مخدوش میکند و منجر به درد و آناتومی لگنی مخدوش میشود.
شیوع گزارش شده متفاوت است، اما حدود است
6 تا 10 درصد در همه زنان
25 تا 50 درصد در زنان نابارور
75 تا 80 درصد در زنان مبتلا به درد مزمن لگنی
میانگین سنی در هنگام تشخیص 27 سال است، اما اندومتریوز در بین نوجوانان نیز رخ می دهد.
مقالات پیشنهادی :
سونوگرافی واژینال
سونوگرافی خانم
ماموگرافی دیجیتال
سونوگرافی غددلنفاوی
اتیولوژی و پاتوفیزیولوژی اندومتریوز
پذیرفتهشدهترین فرضیه برای پاتوفیزیولوژی آندومتریوز این است که سلولهای آندومتر در طول قاعدگی از حفره رحم منتقل میشوند و متعاقباً در مکانهای خارج از رحم کاشته میشوند. جریان رتروگراد بافت قاعدگی از طریق لوله های فالوپ رایج است و می تواند سلول های آندومتر را به داخل شکم منتقل کند. سیستم لنفاوی یا گردش خون می تواند سلول های آندومتر را به مکان های دور (مانند حفره پلور) منتقل کند.
فرضیه دیگر متاپلازی کلومیک است: اپیتلیوم کولومیک به غدد آندومتر مانند تبدیل می شود.
از نظر میکروسکوپی، ایمپلنتهای آندومتریوز شامل غدد و استروما هستند که از نظر بافتشناسی با اندومتر داخل رحمی یکسان هستند. این بافت ها حاوی گیرنده های استروژن و پروژسترون هستند و بنابراین معمولاً در پاسخ به تغییرات در سطح هورمون در طول چرخه قاعدگی رشد، تمایز و خونریزی می کنند. همچنین برخی از ایمپلنت های اندومتریوز استروژن و پروستاگلاندین تولید می کنند. ایمپلنت ها ممکن است مانند دوران بارداری (احتمالاً به دلیل بالا بودن سطح پروژسترون) به خودی خود پایدار شوند یا پسرفت کنند. در نهایت، ایمپلنت ها باعث التهاب و افزایش تعداد ماکروفاژهای فعال و تولید سایتوکین های پیش التهابی می شوند.
افزایش بروز در بستگان درجه 1 زنان مبتلا به اندومتریوز و در مطالعات دوقلوهای بزرگ نشان می دهد که وراثت یک عامل است.
در بیماران مبتلا به اندومتریوز شدید و آناتومی تحریف شده لگن، میزان ناباروری بالا است، احتمالاً به این دلیل که آناتومی تحریف شده و التهاب با مکانیسمهای برداشت تخمک، لقاح تخمک و انتقال لولهها تداخل دارد.
برخی از بیماران با اندومتریوز حداقل و آناتومی لگن طبیعی نیز نابارور هستند. دلایل اختلال در باروری نامشخص است اما ممکن است شامل موارد زیر باشد:
افزایش بروز سندرم فولیکول تخمدان پاره نشده لوتئینیزه (تخمک به دام افتاده)
افزایش تولید پروستاگلاندین صفاقی یا فعالیت ماکروفاژهای صفاقی که ممکن است بر لقاح، اسپرم و عملکرد تخمک تأثیر بگذارد.
آندومتر غیر پذیرنده (به دلیل اختلال عملکرد فاز لوتئال یا سایر ناهنجاری ها)
عوامل خطر بالقوه برای اندومتریوز هستند
سابقه خانوادگی بستگان درجه 1 مبتلا به اندومتریوز
تاخیر در فرزندآوری یا پوچ شدن
قاعدگی زودرس
یائسگی دیررس
چرخه های قاعدگی کوتاه (کمتر از 27 روز) با قاعدگی های سنگین و طولانی (بیش از 8 روز)
نقایص مجرای مولر (به عنوان مثال، باقیمانده شاخ رحم بدون ارتباط، هیپوپلازی دهانه رحم با انسداد مجرای خروجی رحم)
به نظر می رسد عوامل محافظتی بالقوه وجود داشته باشد
زایمان های متعدد
شیردهی طولانی مدت
قاعدگی دیررس
استفاده طولانی مدت از داروهای ضد بارداری خوراکی با دوز پایین (مداوم یا چرخه ای)
ورزش منظم (به خصوص اگر قبل از 15 سالگی شروع شده باشد، اگر بیش از 4 ساعت در هفته انجام شود، یا هر دو)
مقالات پیشنهادی :
ترشح پستان
مرکز سونوگرافی سینه
ماموگرافی دیجیتال
معنی اندومتر
غشای مخاطی که داخل رحم را می پوشاند. در زمان سیکل ضخیم می شود تا برای پذیرش جنین آماده شود. رشد و بازسازی آن مستلزم عمل استروژن و پروژسترون، 2 هورمون ترشح شده از تخمدان است.
آدنومیوزیس
شکلی از اندومتریوز ناشی از ناهنجاری در ناحیه اتصال بین آندومتر و میومتر. این ناهنجاری به سلول های آندومتر اجازه نفوذ به میومتر را می دهد. آدنومیوز می تواند سطحی یا عمیق باشد. این یک آسیب شناسی خوش خیم و نسبتاً مکرر است. یک زن می تواند بدون آدنومیوز به اندومتریوز مبتلا شود و بالعکس.
درد اندومتریوز را با درمان آبگرم تسکین می دهید؟
اندومتریوز یک بیماری مزمن زنانه است که از هر 10 زن در سنین باروری 1 نفر را مبتلا می کند. تشخیص آن بسیار دشوار است زیرا چند شکلی است و می تواند در بسیاری از نقاط بدن انسان قرار گیرد. در حال حاضر، پیشرفت های علم امکان ایجاد فرضیه هایی را در مورد علل آندومتریوز فراهم می کند: هورمونی، محیطی، ژنتیکی و غیره.
تعریف
اندومتریوز یک بیماری مزمن زنانه است که 10 درصد از زنان در سنین باروری را تحت تاثیر قرار می دهد. این یک بیماری چندشکل است، به عبارت دیگر، خود را به اشکال مختلف نشان می دهد و برای تشخیص پیچیده باقی می ماند. تعریف دقیق آندومتریوز چیست؟ این بیماری بسته به محل آن چگونه ظاهر می شود؟ آیا اندومتریوز انواع مختلفی دارد؟
انواع مختلف اندومتریوز
به گفته متخصصان، آندومتریوز یک نوع نیست، بلکه چندین نوع وجود دارد. در واقع، دو بیمار ممکن است علائم متفاوت یا یکسانی را تجربه کنند، اما از یک زن به زن دیگر با شدت متفاوت. نوع آندومتریوز در درجه اول به محل گسترش بافت آندومتر (آندومتر) بستگی دارد. در 80 درصد موارد، اندومتریوز دستگاه تناسلی را درگیر می کند.
اندومتریوز چگونه تعریف می شود؟
اندومتریوز یک بیماری خوش خیم زنانه در آندومتر است، بافتی که در داخل رحم قرار دارد و به طور مشخص مسئول قاعدگی است. آندومتر پوشش داخلی رحم است.
آندومتریوز با وجود بافت آندومتر در خارج از رحم، یعنی روی تخمدانها، لولههای فالوپ، رباطهای ساکرال رحم (رباطهایی که از رحم حمایت میکنند)، صفاق، مثانه، روده و به ندرت ریهها و حتی مغز مشخص میشود.
آندومتر به هورمون ها حساس است. در زمان قاعدگی متلاشی می شود و باعث خونریزی می شود که باعث درد در رحم و نواحی خارج رحمی می شود.
اندومتریوز همیشه پاتولوژیک نیست. ما از آندومتریوز به عنوان یک "بیماری" صحبت می کنیم که باعث درد و/یا ناباروری شود.
بیماری که زنان در سنین باروری را تحت تاثیر قرار می دهد، آندومتریوز معمولا منجر به درد شدید در طول قاعدگی یا اختلالات باروری می شود. یک بیماری مزمن دردناک، می تواند ناتوان کننده باشد، اما درمان های هورمونی یا جراحی می تواند آن را تسکین دهد. در زنانی که به دلیل آندومتریوز از ناباروری رنج می برند، می توان از تکنیک های کمک باروری استفاده کرد.
آندومتر غشای مخاطی است که داخل رحم را می پوشاند و پس از لقاح اجازه نصب و رشد جنین را می دهد. سلول های تشکیل دهنده آندومتر به هورمون های جنسی (استروژن و پروژسترون) حساس هستند.
قبل از تخمک گذاری، تحت تأثیر این هورمون ها، آندومتر آماده می شود تا جنین احتمالی را در خود جای دهد. اگر لقاح انجام نشود، آندومتر به حالت اولیه خود باز می گردد و سلول هایی را که می توانستند جنین را دریافت کنند، از بین می برد.
زنان
اندومتریوز یک بیماری زنان و زایمان است که با حضور غیرطبیعی در حفره شکمی قطعات آندومتر، پوششی که داخل رحم را می پوشاند، مشخص می شود. تخمین زده می شود که آندومتریوز از هر 10 زن در سنین باروری، بدون توجه به سن، یک نفر و یک سوم زنان بین 16 تا 50 سال با درد حاد قاعدگی را تحت تاثیر قرار دهد. بنابراین یک بیماری نسبتاً گسترده است. می تواند ناتوان کننده باشد اما درمان های هورمونی یا جراحی می تواند آن را تسکین دهد.
هنگامی که آندومتریوز رخ می دهد، اساساً منجر به حملات معده درد می شود که گاهی غیرقابل تحمل است، به ویژه در طول قاعدگی یا مقاربت جنسی، و اختلالات باروری.
علائمی که در آندومتریوز مشاهده می شود به دلیل قطعات پراکنده آندومتر در حفره شکمی است. تحت تأثیر هورمون های جنسی، این قطعات تکثیر شده و خونریزی می کنند و باعث التهاب موضعی و ایجاد کیست، زخم و چسبندگی فیبری بین اندام های شکم (خارج از رحم، لوله های فالوپ، تخمدان ها، رباط های بین رحم و لگن، رکتوم می شوند). مثانه، روده ها، دیافراگم، صفاق، کلیه ها و غیره)
بسته به محل آنها، این قطعات باعث درد می شوند (مثلاً در صورت چسبندگی بین دو عضو)، توانایی بچه دار شدن را به خطر می اندازند (زمانی که ضایعات در ملاقات بین تخمک و اسپرم تداخل دارند، یا در حین کیست تخمدان. ) اما گاهی اوقات منجر به میل دائمی برای دفع ادرار می شود (زمانی که یک قطعه باعث اختلال در عملکرد مثانه می شود).
علائم مربوط به اندازه ضایعات نیست و می تواند در زنان متفاوت باشد، برخی از زنان هیچ علامتی ندارند.
اندومتریوز با علائم مختلفی مشخص می شود:
5 نوع درد:
دیسمنوره (قاعدگی دردناک) که مربوط به دردی است که همراه یا به دنبال چرخه است. این درد در بافت رحم است.
درد مزمن لگن
دیسپارونی (درد هنگام مقاربت)
دیزوری (درد هنگام ادرار کردن)
دیسکزیا (درد همراه با مدفوع)
خستگی مزمن ناشی از کمبود آهن مرتبط با قاعدگی
سندرم روده تحریک پذیر در 15 درصد بیماران
اگر هر یک از این دردها را تجربه کردید، با پزشک یا متخصص خود صحبت کنید.
مقالات پیشنهادی :
سونوگرافی سونو هیستروگرافی
اکوی قلب جنین
اکوکاردیوگرافی جنین ( اکوی قلب جنین )
چگونه اندومتریوز را تشخیص دهیم؟
آندومتریوز اغلب به صورت تصادفی یا در زمان معاینه ناباروری، متأسفانه با میانگین 5 تا 8 سال تاخیر تشخیص داده می شود.
معاینات تصویربرداری تکمیلی جایگاه مهمی برای تشخیص مثبت و نقشه برداری ضایعات آندومتریوز دارد. سونوگرافی سوپراپوبیک و به خصوص اندوواژینال لگن اولین آزمایشی است که باید انجام شود.
معاینه مرجعی که باید به عنوان هدف دوم انجام شود MRI است، اما تشخیص قطعی تنها با بیوپسی از بافت ضایعه در طول لاپاراسکوپی قابل انجام است.
چه چیزی می تواند باعث آندومتریوز شود؟
آندومتریوز یک بیماری چند عاملی است که از اثر ترکیبی عوامل ژنتیکی، هورمونی و ایمونولوژیک و محیطی (مشکلات غدد درون ریز) به وجود می آید. به نظر می رسد اولین قاعدگی زودرس، حجم زیاد قاعدگی، چرخه های کوتاه مدت بیشتر با وجود آندومتریوز مرتبط باشد.
یکی از مکانیسم های اصلی اندومتریوز، قاعدگی رتروگراد است. در برخی از افراد که از نظر ژنتیکی مستعد هستند، خون قاعدگی به جای اینکه در حفره رحم جریان یابد، از طریق لوله های رحمی بالا می رود، به این حالت قاعدگی رتروگراد می گویند. این خونریزی در طول زمان می تواند ضایعات التهابی اسکار ایجاد کند و باعث درد شود. آنها همچنین می توانند از لانه گزینی جنین جلوگیری کنند و منبع عقیمی باشند.
آدنومیوز وجود بافت عملکردی آندومتر در داخل میومتر رحم است. این تهاجم خوش خیم به لایه میانی دیواره رحم به عنوان یک نوع آندومتریوز توصیف شده است - و اگرچه شرایط ممکن است با هم رخ دهند، اما آنها تشخیص های متمایز هستند. علائم اصلی آدنومیوز منوراژی و دیسمنوره است و اغلب همراه با فیبروم رخ می دهد.
آدنومیوز در 40 درصد نمونه های هیسترکتومی بدون توجه به سابقه قبلی درد لگن دیده می شود و اغلب در زنان چندزا در پایان عمر باروری رخ می دهد (70 تا 80 درصد موارد در زنان چهل و پنجاه ساله گزارش شده است. ). بافت آندومتر خارج رحمی به هورمون پاسخ می دهد و بنابراین علائم پس از یائسگی کاهش می یابد.
مقالات پیشنهادی :
فیبرواسکن چیست؟
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی سینه چیست و چرا انجام می شود؟
بیوپسی سینه
اتیولوژی و پاتوفیزیولوژی
آدنومیوز وجود بافت آندومتر با میومتر رحم را توصیف می کند. تصور می شود زمانی رخ می دهد که استرومای آندومتر (بافت همبند/حمایت کننده) پس از آسیب رحم اجازه برقراری ارتباط با میومتر زیرین را داشته باشد. چنین تعاملی ممکن است در ارتباط با موارد زیر رخ دهد:
بارداری و زایمان
جراحی رحم (به عنوان مثال اتساع + کورتاژ)
توجه: شواهد در مورد سزارین به عنوان یک عامل خطر برای آدنومیوز متناقض است
تهاجم اندومتر می تواند کانونی یا منتشر باشد و بیشتر در دیواره خلفی رحم دیده می شود. وسعت تهاجم متغیر است، اما در موارد شدید خون قاعدگی در میومتر نمونه های هیسترکتومی دیده می شود. هنگامی که مجموعه ای از غدد آندومتر ندول های کاملاً قابل مشاهده را تشکیل می دهند، به عنوان آدنومیوم توصیف می شوند. گیرنده های استروژن، پروژسترون و آندروژن در بافت آندومتر نابجا یافت می شوند و باعث می شوند که به هورمون ها پاسخ دهند.
عوامل خطر
عوامل خطر آدنومیوز عبارتند از:
جراحی رحم به عنوان مثال هرگونه کورتاژ آندومتر، فرسایش آندومتر
سزارین قبلی
وقوع ارثی گزارش شده است که نشان دهنده یک استعداد ژنتیکی بالقوه است
تشخیص های افتراقی
هر خانمی که با منوراژی و دیسمنوره مراجعه میکند باید بر اساس سابقه و سابقهاش از نظر شرایط دیگری مانند:
اندومتریوز
فیبروم ها
هیپرپلازی آندومتر/کارسینوم آندومتر
پولیپ آندومتر (معمولا با دیسمنوره همراه نیست)
بیماری التهابی لگن (درد لگن به جای درد چرخه ای / دیسمنوره)
کم کاری تیروئید و اختلالات انعقادی (منوراژی)
تشخیص قطعی آدنومیوز بافت شناسی پس از هیسترکتومی است. اخیراً پیشرفت هایی در تشخیص بافت شناسی از نمونه های به دست آمده در بیوپسی هیستروسکوپی صورت گرفته است.
تصویربرداری می تواند به تشخیص در موارد مشکوک بالینی کمک کند:
سونوگرافی ترانس واژینال - بسیار وابسته به مشاهده گر است، اما در مورد علائم مشاهده شده در آدنومیوز توافق وجود دارد. اینها شامل پیکربندی رحم کروی، تعریف ضعیف رابط آندومتر-میومتر، عدم تقارن قدامی-خلفی میومتر، کیست های داخل رحمی و بافت اکوی ناهمگن میومتر است.
MRI - یک "منطقه اتصالی اندومتر" را نشان می دهد که می تواند از آندومتر و میومتر خارجی متمایز شود. ضخیم شدن نامنظم این ناحیه اکنون به عنوان مشخصه آدنومیوز شناخته می شود.
هدف اصلی در مدیریت آدنومیوز کنترل دیسمنوره و منوراژی است. در حال حاضر تنها درمان درمانی هیسترکتومی است. با این حال، روش های محافظه کارانه دیگری وجود دارد که ممکن است علائم را کنترل کند. رویکرد پزشکی در این مورد مانند آندومتریوز است. NSAIDs برای بی دردی و درمان هورمونی برای کاهش خونریزی و کنترل چرخه استفاده می شود.
هورمون درمانی
درمان های هورمونی موجود عبارتند از:
داروهای ضد بارداری خوراکی ترکیبی
پروژسترون ها (سیستم خوراکی یا داخل رحمی مانند Mirena)
آگونیست های هورمون آزاد کننده گنادوتروپین
مهارکننده های آروماتاز
پیشنهاد میشود که هورمونها تکثیر سلولهای آندومتر نابجا را کاهش میدهند، بنابراین جرم آنها را کاهش میدهند و متعاقباً اندازه رحم و حجم خون از دست رفته را کاهش میدهند. مشاهده شده است که پیشگیری از بارداری خوراکی ترکیبی مداوم و پروژستین با دوز بالا (مانند مدروکسی پروژسترون دپو زیر جلدی) به طور موقت باعث رگرسیون آدنومیوز می شود.
درمان های غیر هورمونی
تنها درمان قطعی آدنومیوز هیسترکتومی است. با این حال، درمان های غیر هورمونی دیگری نیز در دسترس هستند. در بریتانیا، آمبولیزاسیون شریان رحمی می تواند به عنوان یک گزینه درمانی جایگزین در کوتاه مدت و میان مدت برای زنانی که مایل به اجتناب از هیسترکتومی و یا حفظ باروری خود هستند، استفاده شود. هدف این است که خون رسانی به آدنومیوز را مسدود کرده و باعث کوچک شدن آن شود. سایر گزینه های درمانی عبارتند از ابلیشن و رزکسیون آندومتر، برداشتن لاپاروسکوپی و سونوگرافی متمرکز با هدایت تشدید مغناطیسی.
آدنومیوز وجود بافت عملکردی آندومتر در داخل میومتر رحم است.
باعث دیسمنوره و منوراژی می شود.
احتمالاً ناشی از هر چیزی است که پوشش رحم را مختل می کند و به آندومتر اجازه می دهد تا به میومتر حمله کند. بارداری، جراحی رحم
در اواخر سالهای تولید مثل دیده می شود.
تشخیص با تصویربرداری دشوار است، بافت شناسی در هیسترکتومی قطعی است.
درمان محافظه کارانه با بی دردی و کنترل چرخه هورمونی.
تنها درمان درمانی هیسترکتومی است. سرطان آندومتر چهارمین سرطان شایع زنان در بریتانیا و شایع ترین سرطان زنان در کشورهای توسعه یافته است. میزان بروز این بدخیمی در طول 20 سال گذشته تقریباً 40 درصد افزایش یافته است - که به افزایش چاقی در این دوره زمانی نسبت داده شده است. در بریتانیا، اوج بروز سرطان آندومتر بین 65 تا 75 سالگی است، اگرچه حدود 5 درصد از زنان مبتلا زیر 40 سال سن دارند.
اتیولوژی و پاتوفیزیولوژی
شایع ترین شکل سرطان آندومتر، آدنوکارسینوما، نئوپلازی بافت اپیتلیال است که منشا غده ای و/یا ویژگی های غده ای دارد. اکثر موارد آدنوکارسینوما در اثر تحریک اندومتر توسط استروژن، بدون اثرات محافظتی پروژسترون (به نام "استروژن بدون مخالف") ایجاد می شود. پروژسترون پس از تخمک گذاری توسط جسم زرد تولید می شود. تصور می شود که سناریوهایی که در آن زنان ممکن است دوره طولانی تری از عدم تخمک گذاری را تجربه کرده باشند، مستعد ابتلا به بدخیمی هستند. استروژن بدون مخالف نیز می تواند باعث هیپرپلازی آندومتر شود. این به خودی خود بدخیمی نیست، اما می تواند مستعد آتیپی، یک حالت پیش سرطانی باشد.
مقالات پیشنهادی :
زخم ماستیت
بهترین ماموگرافی تهران
سونوگرافی سه بعدی رحم
عوامل خطر
عدم تخمک گذاری
زنانی که دوره طولانی عدم تخمک گذاری را تجربه می کنند - و بنابراین در معرض استروژن "بدون مخالف" قرار می گیرند - در معرض خطر بیشتری برای ابتلا به سرطان آندومتر هستند:
قاعدگی زودرس و/یا یائسگی دیررس – در اوج سن قاعدگی، سیکل های قاعدگی بیشتر احتمال دارد که بدون تخمک گذاری باشند.
برابری کم - کمتر از 1/3 از زنان مبتلا به سرطان آندومتر پوچ هستند. با هر بار بارداری، خطر ابتلا به سرطان آندومتر کاهش می یابد.
سندرم تخمدان پلی کیستیک - با الیگومنوره، سیکل ها بیشتر احتمال دارد که تخمک گذاری نداشته باشند.
درمان جایگزینی هورمون با استروژن به تنهایی.
مصرف تاموکسیفن
سن
اوج بروز سرطان آندومتر بین 65 تا 75 سال است. قبل از 45 سالگی، خطر ابتلا به سرطان آندومتر کم است.
چاقی
تقریباً 40 درصد موارد سرطان آندومتر با چاقی مرتبط هستند. هر چه میزان چربی زیر جلدی بیشتر باشد، سرعت معطر شدن محیطی آندروژن ها به استروژن بیشتر می شود – که باعث افزایش سطح استروژن بدون مخالفت در زنان یائسه می شود.
عوامل ارثی
شرایط ژنتیکی که مستعد ابتلا به سرطان هستند، مانند سرطان ارثی کولورکتال غیر پولیپوز (سندرم لینچ)، یک عامل خطر برای ابتلا به سرطان آندومتر است.
اندومتریوز چه تاثیری بر باروری در زنان دارد؟
اندومتریوز نام خود را از کلمه آندومتر گرفته شده است، پوشش داخلی رحم که بدن شما هر ماه در صورت کاشت تخمک خود آن را تولید می کند. اگر در همان ماه باردار نشوید، آندومتر از بدن شما خارج می شود و به همین دلیل دوره قاعدگی رخ می دهد. گاهی اوقات، این بافت آندومتر از انتهای لوله فالوپ به داخل شکم می رود. در برخی از زنان، بافت به اندام های دیگر متصل می شود. هورمون های ساخته شده در چرخه قاعدگی بعدی این بافت اضافی را تحریک می کند تا رشد کند و بعداً درست مانند بافت رحم ریزش کند. اما این خونریزی و ریزش بافت راهی برای خروج از بدن ندارد که باعث التهاب و تحریک بافت موضعی می شود. معمولاً التهاب باعث دردی می شود که بیماران اغلب با آندومتریوز تجربه می کنند.
اندومتریوز چه اثری برروی باروری خانم ها دارد؟
آندومتریوز بر باروری تاثیر می گذارد
علائم شایع آندومتریوز عبارتند از:
ناراحتی قبل و حین قاعدگی
مقاربت دردناک
ناباروری
درد
ناهنجاری در ادرار یا حرکات روده در زمان شروع قاعدگی خونریزی بین قاعدگی
خستگی
اختلالات ایمنی مانند آسم، اگزما و فیبرومیالژیا
تاثیر بر باروری
حدود یک سوم زنان مبتلا به اندومتریوز در باروری مشکل دارند و برای باردار شدن تلاش می کنند. پس از باردار شدن، بسیاری از زنان نیز نگران تأثیر آندومتریوز بر بارداری و زایمان خود هستند. التهاب و تحریک ناشی از اندومتریوز می تواند بر باروری تأثیر بگذارد.
التهاب فیمبریا، که تخمک را می گیرد و به لوله فالوپ منتقل می کند، باعث تورم و زخم می شود، بنابراین تخمک ممکن است به مقصد خود نرسد. این التهاب زمانی که اسپرم و تخمک در معرض محیط نامناسب ناشی از اندومتریوز قرار می گیرند، آسیب می بیند. بنابراین کیفیت تخمک خراب می شود.
مشکلات در حرکت جنین به سمت پایین لوله و لانه گزینی در دیواره رحم به دلیل آسیب ناشی از آندومتریوز
اندومتریوز شروع به ایجاد چسبندگی می کند و اندام های لگن به یکدیگر چسبیده و در نتیجه عملکرد آنها کاهش می یابد. اندومتریوز همچنین می تواند لوله های فالوپ را مسدود کند.
مقالات پیشنهادی :
سونوگرافی توسط متخصص خانم در تهران
سونوگرافی غربالگری سه ماهه اول بارداری
سونوگرافی سه بعدی واژینال چیست؟
رادیو لوژی و سونوگرافی در تهران
بارداری و اندومتریوز
خوشبختانه، بارداری در واقع اندومتریوز را بهبود می بخشد. بارداری آندومتریوز را درمان نمی کند، اما به نظر می رسد علائم در دوران بارداری بهبود می یابند. این به این دلیل است که سطوح بالاتر پروژسترون می تواند اندومتریوز را سرکوب کند. هورمونهایی که در دوران بارداری تولید میشوند، باعث از بین رفتن بیشتر اندومتریوز میشوند. وقتی اندومتریوز آنقدر شدید است که لقاح اتفاق نمی افتد، لاپاراسکوپی ضروری است.
پس از جراحی، بهترین شانس برای بارداری در چند ماه اول پس از عمل است. هنگامی که لقاح رخ داد و بیشتر آندومتریوز برطرف شد، پزشک می تواند اقداماتی را برای جلوگیری از عود مجدد آندومتریوز انجام دهد. تغذیه با شیر مادر رشد آندومتریوز را کند می کند مانند قرص های ضد بارداری. هنگامی که بیمار شیردهی خود را به پایان رساند، توصیه می کنیم تا زمانی که می خواهد دوباره باردار شود، قرص های ضد بارداری را شروع کند.
معاینه لگن
متخصص زنان ممکن است ندول های آندومتریوز را در بالای واژن و اطراف رحم احساس کند یا ممکن است به وجود آندومتریوز مشکوک شود که رحم به جای کاملاً متحرک بسته است، یا اینکه تخمدان ها به طور مشابه بسته شده اند و ممکن است حساس به لمس باشند
لاپاراسکوپی
بیشتر آندومتریوز باید با دیدن آن به طور دقیق و مستقیم تشخیص داده شود. این بدان معناست که بیماران باید حداقل یک نوع جراحی جزئی به نام لاپاراسکوپی انجام دهند.
در این عمل یک برش کوچک در ناف ایجاد می شود و سپس یک تلسکوپ به داخل حفره شکم وارد می شود تا تمام اندام ها و سطوح لگن را به دقت بررسی کند. به این ترتیب می توان اندومتریوز را به درستی شناسایی کرد و شدت آن را ارزیابی کرد.
درمان اندومتریوز معمولاً با دارو یا جراحی است. رویکردی که شما و پزشکتان انتخاب می کنید به شدت علائم و نشانه های شما و اینکه آیا امیدوارید باردار شوید بستگی دارد. به طور کلی، پزشکان توصیه می کنند که ابتدا روش های درمانی محافظه کارانه را امتحان کنید و به عنوان آخرین راه، جراحی را انتخاب کنید.
داروهای ضد درد
پزشک ممکن است به شما توصیه کند که یک مسکن بدون نسخه مانند داروهای ضد التهابی استروئیدی مصرف کنید تا به کاهش دردهای قاعدگی کمک کنید. اگر متوجه شدید که مصرف حداکثر دوز این داروها باعث تسکین کامل نمی شود، ممکن است لازم باشد روش دیگری را برای مدیریت علائم و نشانه های خود امتحان کنید.
هورمون درمانی
هورمون درمانی راه حل دائمی برای اندومتریوز نیست. شما ممکن است پس از قطع درمان، دوباره علائم خود را تجربه کنید.
جراحی محافظه کارانه
اگر درد شدید ناشی از اندومتریوز دارید، ممکن است از جراحی نیز بهره مند شوید با این حال، اندومتریوز و درد ممکن است عود کنند.
فناوری های کمک باروری
فناوری های کمک باروری، مانند لقاح آزمایشگاهی، برای کمک به باردار شدن، گاهی بر جراحی محافظه کارانه ارجحیت دارند. اگر جراحی محافظه کارانه جواب نداد، پزشکان اغلب یکی از این روش ها را پیشنهاد می کنند.
هیسترکتومی
در موارد شدید آندومتریوز، جراحی برای برداشتن رحم و دهانه رحم (هیسترکتومی کامل)، و همچنین هر دو تخمدان، ممکن است بهترین درمان باشد. هیسترکتومی به تنهایی موثر نیست استروژنی که تخمدانهای شما تولید میکنند میتواند هر آندومتریوز باقیمانده را تحریک کرده و باعث تداوم درد شود. هیسترکتومی معمولاً آخرین راه حل در نظر گرفته می شود، به ویژه برای زنانی که هنوز در سنین باروری خود هستند.
درمان های رایج برای اندومتریوز
داروهای ضد درد
قرص هایی که به عنوان مسکن عرضه می شوند، رایج ترین شکل درمان اندومتریوز هستند. با این حال، این روش تنها زمانی مفید است که درد و سایر علائم معمولاً در همان مرحله اول بیماری خفیف باشند. مسکن های رایجی که بدون نسخه در دسترس هستند و توسط پزشکان تجویز می شوند، داروهای ضدالتهابی غیر استروئیدی و مواد افیونی هستند که به طور مستقیم با سیستم عصبی در تلاش برای کاهش تروما تعامل دارند.
داروهای ضد بارداری خوراکی
اینها قرص هایی هستند که به زنان کمک می کنند تا گرفتگی ها و دردهای پریود خود را کاهش دهند، قاعدگی سبک تری را تجربه کنند و چرخه قاعدگی منظم تری را دنبال کنند. این درمان آندومتریوز به شکل دو دسته از قرص های خوراکی است که هر دو حاوی استروژن و پروژسترون هستند. اولین و معمولترین نوع قرص، قرصی است که زنان باید 21 روز متوالی مصرف کنند و سپس به مدت 7 روز استراحت کنند و در طی آن قرصهای قند مصرف کنند. در این 7 روز مانند دوران قاعدگی خونریزی می کنند. نوع دوم قرص مستلزم مصرف منظم بدون قطع مصرف قرص قند به مدت 3 ماه یا تا زمانی که در نسخه پزشک ذکر شده است.
پروژسترون
این یکی دیگر از روش های رایج هورمونی برای درمان اندومتریوز است. این هورمون از طریق قرص، تزریق یا از طریق دستگاه داخل رحمی (IUD) مصرف می شود. این به کاهش دوره های قاعدگی زنان یا توقف کامل آنها کمک می کند. به عنوان یک قرص، اگر روزانه مصرف شود، این هورمون جریان قاعدگی را کاهش می دهد بدون اینکه پوشش داخلی رحم رشد کند. پروژسترون به صورت تزریقی هر 3 ماه یکبار مصرف می شود که باعث می شود جریان قاعدگی متوقف شود. پس از قطع تزریق، قاعدگی دوباره شروع می شود. این روش اما ممکن است برای برخی از زنان در سال اول دردناک باشد، زیرا ممکن است تا زمانی که بدنشان به این کار عادت کند، درد و خونریزی را تجربه کنند. IUD شکل دیگری است که با کاهش جریان قاعدگی برای مدتی، درد ناشی از آندومتریوز را کاهش می دهد.
مقالات پیشنهادی :
بخش تخصصی تصویربرداری جراحی و ارولوژی
بخش تخصصی بیوپسی
عکس رنگی رحم چیست؟
سونوگرافی در تهران
آگونیست هورمون آزاد کننده گنادوتروپین
این روش هورمونی برای درمان اندومتریوز، تولید هورمون های خاصی را که به تخمک گذاری، قاعدگی و افزایش اندومتریوز کمک می کنند، متوقف می کند. این امر بدن را در حالت یائسگی مصنوعی قرار می دهد. آگونیست به سه شکل، به صورت اسپری بینی روزانه، به صورت تزریقی یک بار در ماه و به صورت تزریقی که هر سه ماه یک بار مصرف می شود، وجود دارد. اکثر پزشکان درمان کننده اندومتریوز این درمان را برای حدود 6 ماه توصیه می کنند، زیرا دوره های طولانی تر ممکن است منجر به کاهش تراکم استخوان و کاهش سلامت قلب شود. با قطع هورمون، چرخه قاعدگی باز می گردد.
دانازول
این روش درمانی است که ترشح هورمون هایی را که باعث عملکرد چرخه قاعدگی می شوند متوقف می کند. این هورمون درمانی منجر به این می شود که زنان هر چند وقت یکبار در مراحل اولیه پریود شوند و در مراحل بعدی اصلاً پریود نشوند. این دارو به شکل یک داروی پزشکی مصرف می شود. این درمان اغلب با عوارض جانبی ناخوشایندی همراه است. شایع ترین عوارض جانبی عبارتند از حملات آلرژی، پوست چرب، افزایش وزن، خستگی، و درد سینه. یک عارضه جانبی جدی تر این است که این هورمون می تواند در رشد جنین دخالت کند.
لاپاراسکوپی
این یک روش جراحی برای درمان آندومتریوز است که در آن جراح با استفاده از یک گاز بی ضرر، شکم را کمی باد می کند و یک ابزار بینایی کوچک را به داخل شکم وارد می کند که به آن لاپاراسکوپ می گویند. سپس جراح حداقل دو برش کوچک دیگر در شکم ایجاد می کند و لیزر را برای برداشتن ضایعات از طریق فرآیندی به نام بریدن وارد می کند. ضایعات با استفاده از گرمای شدید از بین می روند و رگ های خونی بدون بخیه بسته می شوند، با فرآیندی به نام کوتریزاسیون. گاهی اوقات جراحان بافتهای اسکار را نیز برمیدارند زیرا ممکن است بر درد آندومتریوز بیفزایند.
لاپاراتومی
یک جراحی بزرگ شکم توسط پزشکان در این شکل از درمان اندومتریوز انجام می شود. تکههای آندومتریوز برداشته میشوند و گاهی برای اطمینان از بهبودی ایمنتر، رحم نیز برداشته میشود. برداشتن رحم در این حالت هیسترکتومی نیز نامیده می شود. کارشناسان ارشد مراقبت های بهداشتی پیشنهاد می کنند که یک جراحی بزرگ باید آخرین گزینه برای درمان اندومتریوز باشد.
آندومتریوز بیماری است که زنان در سراسر جهان عمدتاً به دلیل تغییر سبک زندگی و شرایط آب و هوایی به آن مبتلا می شوند. در حالی که مهم است که بیماری را با درک علائم بررسی کنیم، درمان سریع و رایج آندومتریوز را نیز در نظر داشته باشیم. معاینات منظم سلامت و تشخیص دقیق، کلید درمان های به موقع است که در دسته بندی های مختلف با توجه به شرایط بیماران در دسترس است.
اندومتریوز در هر دوره قاعدگی باعث دردهای زیادی برای زنان می شود، حتی ناباروری. آندومتریوز به راحتی می تواند به اشتباه به عنوان آندومتریوز تشخیص داده شود. بنابراین در شناسایی و تشخیص این دو بیماری باید دقت شود.
- میوپاتی آندومتر
آندومتریوز که به نام آندومتریوز میومتر نیز شناخته می شود، وضعیتی است که در آن بافت های غددی در آندومتر تشکیل شده و در لایه عضلانی رحم رشد می کنند. به طور معمول، اپیتلیوم غدد فقط در آندومتر یافت می شود، با توجه به چرخه هورمون های جنسی زنانه، یک چرخه رشد و پسرفت دارد و باعث قاعدگی می شود. هنگامی که این بافت غده ای در عضله رحم گم می شود، یک وضعیت پاتولوژیک غیر طبیعی ایجاد می کند. علت دقیق آندومتریوز ناشناخته است. با این حال، عواملی وجود دارد که یک زن را در معرض خطر بالاتری قرار می دهد مانند:
40 یا 50 سالگی (قبل از یائسگی) بچه دار شدن آیا جراحی رحم انجام داده اید، مانند سزارین یا جراحی برای برداشتن فیبروم رحم. اندومتریوز گاهی اوقات هیچ علامت یا علامتی ندارد و فقط ناراحتی خفیفی دارد. و گاهی معمولاً این بیماری می تواند علائم واضحی مانند:
خونریزی قاعدگی شدید یا طولانی (هیپرمنوره، منوراژی) لخته شدن خون در دوران قاعدگی گرفتگی شدید یا درد شدید در لگن در طول قاعدگی درد مزمن لگن درد در حین مقاربت در حال حاضر، شواهد روشنی مبنی بر تأثیر آندومتریوز بر ناباروری، سقط جنین یا زایمان زودرس وجود ندارد.
چندین بیماری دیگر می توانند علائم و نشانه های مشابهی ایجاد کنند که اطمینان از آن را دشوار می کند. ممکن است این علائم را با شرایطی مانند فیبروم رحم، اندومتریوز و رشد در پوشش داخلی رحم (پولیپ آندومتر) اشتباه بگیرید. در حال حاضر، هیچ کس نمی تواند علت دقیق آندومتریوز را تعیین کند. با این حال، دانشمندان فکر می کنند که این بیماری به دلایل مختلفی ایجاد می شود:
در طول چرخه قاعدگی، مقداری خون می تواند به لوله های فالوپ و داخل شکم برگردد. با ورود بیشتر و بیشتر مخاط به حفره شکم، کانون های بیشتری از اندومتریوز ایجاد می شود. مشکل تیروئید نیز خطر ابتلا به اندومتریوز را افزایش می دهد. عوامل ژنتیکی نیز احتمال ابتلا به اندومتریوز را افزایش می دهند. علم ثابت کرده است که اگر مادر مبتلا به اندومتریوز باشد، دخترش نیز احتمالاً به آن مبتلا خواهد شد. احتمال دیگر این است که در طول رشد جنینی، سلول های آندومتر ممکن است خارج از رحم بیفتند و به اندام های اطراف برسند. آندومتریوز نیز تحت تأثیر عوامل محیطی است، اما مکانیسم دقیق آن ناشناخته است. این فرضیه وجود دارد که در بدن سلولهای ذخیرهای وجود دارد که ناگهان یک روز توسعه یافته و به کانونهای آندومتریوز تبدیل میشوند یا به دلیل میراث سلولهای بدوی لوله فالوپ در بدو تولد. . زمانی که سزارین یا مداخله در حفره رحم باعث افتادن پوشش داخلی رحم به داخل شکم می شود و باعث آندومتریوز می شود. برخی از دلایل دیگر می تواند به دلیل مشکل در سیستم ایمنی بدن زن باشد که باعث می شود بدن نتواند بافت آندومتر را که خارج از رحم شکل می گیرد، تشخیص دهد و از بین ببرد و منجر به آندومتریوز شود. آندومتریوز بیشتر در زنان 15 تا 44 ساله رخ می دهد. اندومتریوز را می توان از طریق برخی از علائم زیر تشخیص داد:
خونریزی بیش از حد: حدود یک سوم زنان مبتلا به اندومتریوز یک یا چند ناهنجاری مرتبط با خونریزی را تجربه می کنند. خونریزی شدید قاعدگی همراه با لخته شدن خون ممکن است یک علامت باشد. درد لگن: برخی از زنان ممکن است درد مزمن در ناحیه کمر، شکم و لگن را تجربه کنند که با شروع قاعدگی بدتر می شود و منجر به درد شدید می شود. اختلالات دستگاه ادراری: با علائمی مانند یبوست و اسهال، بسیاری از بیماران وضعیت خود را با سندرم روده تحریک پذیر اشتباه می گیرند. درد در حین رابطه جنسی: درد هنگام مقاربت یکی دیگر از علائم شایع اندومتریوز است. بافت آندومتر می تواند در حین رابطه جنسی، به ویژه در حین حرکات عمیق، کشیده شود. مشکل در باردار شدن: تخمین زده می شود که 25 تا 50 درصد از زنان نابارور مبتلا به اندومتریوز هستند که می تواند باعث ایجاد اسکار یا التهاب در داخل شود. چنین عوارضی می تواند از تخمک گذاری جلوگیری کند، از ورود اسپرم به لوله های فالوپ جلوگیری کند یا به رشد جنین آسیب برساند. احساس درد مبهم در شکم به عنوان علامت آپاندیسیت، درد اغلب در دوران قاعدگی رخ می دهد. درد یا درد بالای بدن هنگام تنفس: این به این دلیل است که سلول های آندومتر می توانند به هر قسمت از بدن مهاجرت کنند.
اندومتریوز و سندرم روده تحریک پذیر دو بیماری با علائم مشابه هستند. پزشکان همچنین می دانند که زنان مبتلا به آندومتریوز بیشتر در معرض ابتلا به سندرم روده تحریک پذیر هستند. پس آیا این دو بیماری واقعاً به هم مرتبط هستند؟
- اندومتریوز چیست و سندرم روده تحریک پذیر چیست؟
آندومتریوز اندومتریوز وضعیتی است که در آن بافتی که به طور معمول فقط در رحم یافت می شود در سایر نواحی بدن شروع به رشد می کند. بافت آندومتر نیز می تواند در روده رشد کند. این می تواند به علائم مشابه سندرم روده تحریک پذیر کمک کند.
سندرم روده تحریک پذیر سندرم روده تحریک پذیر باعث علائم شکمی می شود. اینها شامل یبوست، اسهال یا هر دو است. با این حال، این وضعیت مانند کولیت اولسراتیو یا بیماری کرون به روده های فرد آسیب نمی رساند. بسیاری از زنان مبتلا به اندومتریوز در روده و سایر ساختارهای مجاور اغلب به اشتباه با سندرم روده تحریک پذیر تشخیص داده می شوند.
علائم چگونه است؟ اندومتریوز و سندرم روده تحریک پذیر علائم مشترکی مانند نفخ، درد شکم، حالت تهوع و درد در حین حرکات روده دارند. این همپوشانی می تواند چالشی برای پزشکانی باشد که سعی در یافتن آن دارند. تلاش برای تشخیص منبع درد و ناراحتی بیمار. یک علامت مشترک هر دو بیماری حساسیت اندام است. این بدان معناست که افراد مبتلا به هر دو بیماری تحمل درد کمتری برای درد شکم یا لگن دارند.
پزشکان می دانند که این بیماری دارای یک جزء ژنتیکی است، اما اطلاعات کمی در مورد اینکه چرا برخی به این عارضه مبتلا می شوند و برخی دیگر نه، باقی مانده است. سندرم روده تحریک پذیر معمایی مشابه برای پزشکان است. آنها می دانند که التهاب می تواند منجر به سندرم روده تحریک پذیر شود. برخی افراد نیز پس از عفونت باکتریایی یا ویروسی دچار سندرم روده تحریک پذیر می شوند که می تواند منجر به التهاب مزمن روده شود.
اندومتریوز و سندرم روده تحریک پذیر چگونه تشخیص داده می شود؟
پزشکان فقط یک آزمایش برای تشخیص هر دو بیماری ندارند. هنگام تشخیص سندرم روده تحریک پذیر، پزشکان اغلب سعی می کنند سایر شرایط پزشکی را که باعث علائم مشابه می شوند، رد کنند. این شامل:
عدم تحمل گلوتن بیماری های عفونی بیماری های التهابی روده، مانند کولیت اولسراتیو یا بیماری کرون عدم تحمل لاکتوز پزشک ممکن است آزمایش خون را برای تعیین اینکه آیا فرد دارای این ترکیبات است، تجویز کند. التهاب ممکن است نشان دهنده عدم تحمل گلوتن یا لاکتوز باشد. همچنین ممکن است نمونه مدفوع را برای آزمایش مدفوع از نظر خون یا موجودات عفونی تجویز کنند گاهی اوقات پزشک ممکن است آندوسکوپی فوقانی یا کولونوسکوپی را توصیه کند. اینها آزمایشهایی هستند که به پزشک اجازه میدهند تا پوشش مری، معده و روده بزرگ را ببیند تا هرگونه ناهنجاری را شناسایی کند. پزشکان از روش های مختلفی جهت تشخیص اندومتریوز استفاده می کنند. نمونه هایی از این روش ها مانند:
معاینه لگن. تست های تصویربرداری ام آر آی یا سونوگرافی می تواند به پزشک کمک کند تا ببیند آیا کیست یا ضخیم شدن آندومتریوز مانند در رحم یا نواحی دیگر وجود دارد یا خیر. دارو. پزشک ممکن است داروهای هورمونی را برای تسکین علائم آندومتریوز تجویز کند. اگر علائم شما بهبود یابد، وضعیت ممکن است آندومتریوز باشد. جراحی لاپاراسکوپی شکم. تنها راه مطمئن برای تایید آندومتریوز، لاپاراسکوپی است. این شامل برداشتن بخشی از بافت غیر طبیعی زیرین و آزمایش آن در آزمایشگاه برای وجود بافت رحم است.
گزینه های درمانی برای اندومتریوز و IBS چیست؟
پزشکان هنوز درمانی برای اندومتریوز ندارند، اما درمان ها می توانند به کنترل این بیماری کمک کنند. بدون درمان، ممکن است در معرض خطر بیشتر عوارض سلامتی باشید. اگرچه اینها احتمالاً باعث مرگ نمی شوند، اما می توانند کیفیت زندگی شما را کاهش دهند. علاوه بر این، درمان آندومتریوز به محل سلول های غیر طبیعی بدن شما بستگی دارد. اگر هورمون ها علائم را کاهش ندهند، پزشک ممکن است جراحی را برای برداشتن مناطقی که بافت آندومتر رشد می کند توصیه کند. اگر در مورد باروری نگران هستید، جراحی نیز ممکن است کمک کند.
علاوه بر ، ویژگی های درد و علائم رایج آندومتریوز عبارتند از:
دیسمنوره
گرفتگی لگن ممکن است قبل از قاعدگی شروع شود و چند روز بعد از قاعدگی ادامه یابد. همچنین ممکن است کمردرد و درد زیر شکم را تجربه کنید. درد در حین مقاربت: درد در حین یا بعد از رابطه جنسی در آندومتریوز شایع است. درد در هنگام اجابت مزاج یا ادرار: به احتمال زیاد این علائم را در طول قاعدگی تجربه خواهید کرد. خونریزی بیش از حد: میزان خونریزی قاعدگی در هر سیکل قاعدگی اغلب شدید است یا گاهی اوقات خونریزی بین دوره ها وجود دارد. سقط جنین تاخیر در بارداری: گاهی اوقات، اندومتریوز در طول درمان ناباروری تشخیص داده می شود. علائم و نشانه های دیگر مانند خستگی، اسهال، یبوست، نفخ یا حالت تهوع، به ویژه مربوط به قاعدگی است. با این حال، شدت درد ممکن است با شدت بیماری تناسبی نداشته باشد. یک زن ممکن است اندومتریوز خفیف داشته باشد اما درد شدید یا مقدار زیادی بافت اندومتریوز با درد کم یا بدون درد داشته باشد.
علاوه بر این، گاهی اوقات درد در اندومتریوز با سایر شرایطی که می توانند باعث درد لگن شوند، مانند بیماری التهابی لگن یا کیست تخمدان، اشتباه گرفته می شود. علاوه بر این، این بیماری هنوز می تواند با سندرم روده تحریک پذیر اشتباه گرفته شود، مشکلی که باعث اسهال، یبوست و گرفتگی شکم می شود. با این حال، سندرم روده تحریک پذیر همچنان می تواند با اندومتریوز همراه باشد و می تواند تشخیص را پیچیده کند.
قاعدگی رتروگراد
این حالت زمانی است که خون قاعدگی حاوی سلول های آندومتر باشد. آندومتر به جای نیاز به خروج از بدن، به لوله های فالوپ و به حفره لگن باز می گردد. در این مرحله، سلولهای آندومتر به دیواره لگن و سطوح اندامهای لگنی میچسبند، جایی که به رشد خود ادامه میدهند و در طول هر چرخه قاعدگی به ضخیم شدن، لایه برداری و خونریزی ادامه میدهند. تبدیل سلولهای صفاقی: مطالعات نشان میدهد که هورمونها یا عوامل ایمنی باعث تبدیل سلولهای صفاق به سلولهای مشابه آندومتر میشوند. تبدیل سلولهای جنینی: هورمونهایی مانند استروژن میتوانند سلولهای جنینی سلولهایی که در مراحل اولیه رشد هستند در دوران بلوغ به سلولهای آندومتر مانند تبدیل کنند. جراحی اسکار: بعد از جراحی، مانند برش میومتر در سزارین، برداشتن فیبروم، سلولهای آندومتر میتوانند به برش بچسبند و بند ناف بیرون بیاید. انتقال سلول های آندومتر: رگ های خونی یا سیستم لنفاوی می توانند سلول های آندومتر را به سایر قسمت های بدن منتقل کنند. اختلالات سیستم ایمنی: ناهنجاریهای سیستم ایمنی میتواند مانع از شناسایی و تخریب بافتهای مشابه آندومتر و رشد آنها در خارج از رحم شود. علاوه بر این، برخی از عوامل زیر یک زن را نسبت به سایر زنان در معرض خطر بیشتری برای ابتلا به اندومتریوز قرار می دهد، مانند:
بچه دار نشدن یائسگی زودرس یائسگی دیررس سیکل های قاعدگی کوتاه، کمتر از 27 روز دوره قاعدگی بیش از هفت روز طول می کشد داشتن سطح استروژن بالا در بدن یا درمان طولانی مدت با استروژن شاخص توده بدنی پایین داشتن یک یا چند بستگان نزدیک مانند مادر، خاله یا عمه خواهری که به آندومتریوز رحم مبتلا شده است، هر گونه ناهنجاری که جریان خون قاعدگی را به خارج از بدن مسدود کند، خوشبختانه، اندومتریوز تنها چند سال پس از شروع قاعدگی ایجاد می شود و می تواند به طور موقت در دوران بارداری بهبود یابد، که با یائسگی به طور کامل ناپدید می شود، مگر اینکه هنوز از استروژن استفاده شود.
مقالات پیشنهادی :
آمادگی سونوگرافی رحم جهت آندومتریوز
آمادگی سونو گرافی هیسترو سالپنکوگرافی
آمادگی سونو گرافی شکم
آمادگی سونوگرافی بارداری اولیه
آیا آندومتریوز با سونوگرافی قابل تشخیص است؟
توانایی تشخیص آندومتریوز با سونوگرافی ترانس واژینال مزایای زیادی نسبت به سایر روش های تصویربرداری تشخیصی دارد. بر این اساس، سونوگرافی می تواند آندومتریوز را با دقت بالا با مقدار بیشتری از بافت و در موقعیتی که مشاهده آسان تر باشد، تشخیص دهد.
اگرچه هر چه ضایعه بزرگتر باشد، در سونوگرافی راحت تر دیده می شود، اما با پیشرفت های امروزی در فناوری اولتراسوند و با رادیولوژیست های مجرب، تنها به چند میلی متر بافت اندومتریوز نیاز است. ضایعات اندومتریوز در سونوگرافی تیرهتر از بافت طبیعی اطراف ظاهر میشوند.
علاوه بر سونوگرافی، تصویربرداری تشدید مغناطیسی با استفاده از میدانهای مغناطیسی و امواج رادیویی برای ایجاد تصاویر دقیق از اندامها و بافتهای بدن نیز به بررسی وجود بافت آندومتریوز کمک میکند، به ویژه در موقعیتهایی که در عمق، پنهان در پشت احشاء یا ایجاد التهاب، طنابهای چسبنده قرار دارند. . علاوه بر این، مداخله لاپاراسکوپی لگن نیز ممکن است اندیکاسیون داشته باشد که به تشخیص و درمان موضعی کمک می کند.
عارضه اصلی اندومتریوز اختلال در باروری است. تقریبا یک سوم تا نصف زنانی که مبتلا به اندومتریوز هستند برای بارداری با مشکل مواجه می شوند. این به این دلیل است که آندومتریوز می تواند لوله های فالوپ را مسدود کرده و از ادغام تخمک و اسپرم جلوگیری کند. با این حال، بسیاری از افراد مبتلا به اندومتریوز خفیف تا متوسط هنوز هم می توانند باردار شوند و حاملگی کامل داشته باشند. با این حال، پزشکان گاهی اوقات به افراد مبتلا به آندومتریوز توصیه می کنند که سعی نکنند به طور طبیعی بچه دار شوند زیرا این وضعیت می تواند با گذشت زمان بدتر شود.
علاوه بر این، یک چیز ترسناک در مورد ابتلا به اندومتریوز، احتمال بدخیمی است. سرطان تخمدان در افراد مبتلا به آندومتریوز بیشتر از حد طبیعی رخ می دهد. این شبیه به آدنوکارسینوم آندومتر است.
به طور خلاصه، آندومتریوز یک بیماری نسبتا شایع زنانه است که باعث دیسمنوره، اختلالات قاعدگی و حتی ناباروری می شود. خوشبختانه در حال حاضر این بیماری با سونوگرافی و روش های درمانی به راحتی تشخیص داده می شود و به حفظ عملکرد باروری و همچنین بهبود کیفیت زندگی زنان کمک می کند.
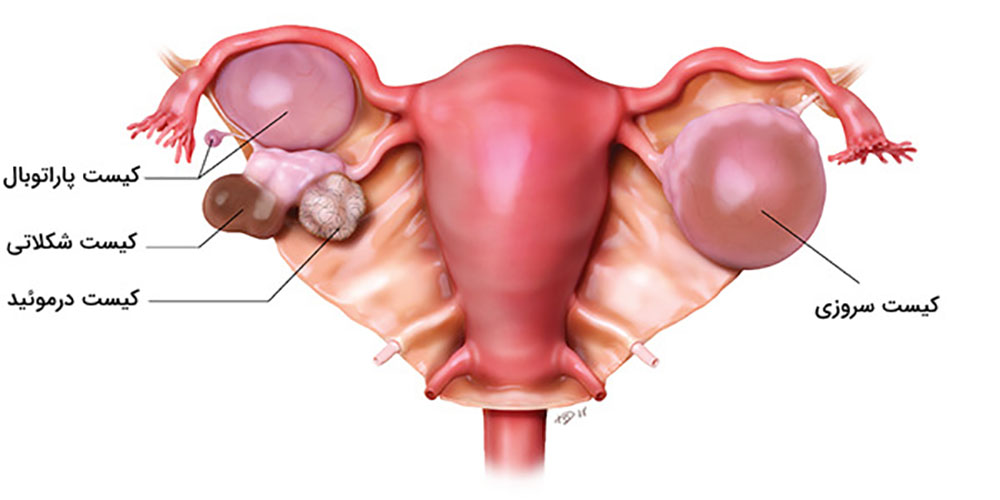
چگونه با اندومتریوز کنار بیاییم
آندومتریوز می تواند یک وضعیت چالش برانگیز برای مقابله با آن باشد، هم از نظر جسمی و هم از نظر احساسی. اما می توان اقداماتی را انجام داد که شما را قادر می سازد با درد مرتبط با آندومتریوز مبارزه کنید و کیفیت زندگی خود را بهبود بخشید. در اینجا برخی از بهترین راه ها برای مقابله با اندومتریوز آورده شده است.
آندومتریوز یک اختلال دردناک است که با بافتی که مانند پوشش داخلی رحم رفتار می کند اما خارج از رحم رشد می کند مشخص می شود. این بافت را می توان در مکان های مختلفی مانند تخمدان ها، لوله های فالوپ و پوشش لگن و حتی در داخل یا اطراف مثانه و روده یافت.
آندومتریوز که معمولا از هر 10 زن و دختر یک نفر را تحت تاثیر قرار می دهد، می تواند علائمی را در طول سال های باروری، بین 12 تا 60 سالگی ایجاد کند. بسیاری از افراد مبتلا به این عارضه هنوز تشخیص داده نشده اند.
علامت اصلی این بیماری درد لگن است که معمولاً با دوره قاعدگی همراه است. در حالی که بیشتر زنان در طول دوره قاعدگی خود کمی گرفتگی عضلات را تجربه می کنند، کسانی که آندومتریوز دارند دردی را توصیف می کنند که بدتر از حد معمول است.
هیچ درمانی برای آندومتریوز وجود ندارد، اما گزینههای درمانی و تغییراتی در شیوه زندگی وجود دارد که میتواند علائم شما را کاهش دهد تا این وضعیت در زندگی روزمره شما اختلال ایجاد نکند. در اینجا پنج روش برتر پزشکی نیوز تودی برای مقابله با اندومتریوز آورده شده است.
مراحل آندومتریوز
روش های مختلفی برای اندازه گیری اندومتریوز وجود دارد. پزشکان نقاطی را با توجه به گسترش بافت آندومتر، عمق آن و نواحی از بدن که تحت تأثیر قرار گرفته اند، تعیین می کنند.
بر اساس نتایج، شرایط در یکی از چهار مرحله رتبه بندی می شود:
مرحله 1 یا حداقل: چند ایمپلنت کوچک یا زخم یا ضایعات کوچک وجود دارد. آنها ممکن است در اندام های شما یا بافت پوشاننده لگن یا شکم شما پیدا شوند. بافت اسکار کمی وجود دارد.
مرحله 2 یا خفیف: تعداد ایمپلنت های بیشتری نسبت به مرحله 1 وجود دارد. آنها همچنین در بافت عمیق تر هستند و ممکن است مقداری بافت اسکار وجود داشته باشد.
مرحله 3 یا متوسط: ایمپلنت های عمیق زیادی وجود دارد. همچنین ممکن است کیست های کوچک روی یک یا هر دو تخمدان و نوارهای ضخیمی از بافت اسکار به نام چسبندگی داشته باشید.
مرحله 4 یا شدید: این مرحله گسترده ترین است. شما ایمپلنت های بسیار عمیق و چسبندگی های ضخیم بسیاری دارید. همچنین کیست های بزرگ در یک یا هر دو تخمدان وجود دارد.
متخصصان نمی دانند چرا برخی از افراد موارد شدیدتر از دیگران دارند. مراحل آندومتریوز درد یا علائم را در نظر نمی گیرند. و همیشه از یک مرحله به مرحله بعد نمی رود. اگر درمان نشود، می تواند در طول زمان به همان صورت باقی بماند. یا ممکن است بدتر یا بهتر شود.
چگونه بفهمم که آندومتریوز دارم؟
بسیاری از زنان در طول دوره قاعدگی خود حداقل مقداری درد لگن احساس می کنند. برای برخی، به خصوص خشن است. در برخی موارد، به دلیل وضعیتی به نام اندومتریوز است.
زمانی اتفاق میافتد که تکههای کوچک بافتی که معمولاً در داخل رحم رشد میکنند، در خارج از رحم رشد میکنند. این بافت می تواند لوله های فالوپ شما را مسدود کند. همچنین می تواند رشد کند یا تخمدان ها و پوشش بافت لگن شما را بپوشاند. باعث درد شدید می شود و با گذشت زمان می تواند بدتر شود.
برای بررسی اینکه آیا آندومتریوز است یا خیر، باید به پزشک مراجعه کنید. آماده باشید تا در مورد علائم خود صحبت کنید و آزمایشاتی برای بررسی آن انجام دهید.
به پزشک خود در مورد دردهایی که در طول قاعدگی و در زمان های دیگر دارید اطلاع دهید. در زنان مبتلا به آندومتریوز، ممکن است قبل از پریود شروع شود و تا چند روز پس از پایان آن ادامه یابد. بسیاری نیز در ناحیه کمر و شکم و همچنین لگن درد دارند.
چگونه در مورد اندومتریوز با پزشک خود صحبت کنید
هنگامی که عادت ماهانه شما همیشه سنگین و بسیار دردناک است، باید به پزشک خود مراجعه کنید تا دلیل تکرار آن را دریابید. وضعیتی به نام آندومتریوز ممکن است دلیل آن باشد. یا ممکن است چیز دیگری باشد.
برای اطلاع از این موضوع، ممکن است ابتدا به پزشک معمولی خود مراجعه کنید. یا می توانید به متخصص زنان خود مراجعه کنید، که در سلامت تخمدان ها، رحم و سایر قسمت های دستگاه تناسلی زنانه شما تخصص دارد.
اگر علائمی دارید، با متخصص زنان تماس بگیرید. ممکن است آزمایشاتی از جمله:
معاینه لگن پزشک شما علائم کیست یا بافت اسکار را احساس خواهد کرد. اما این ممکن است برای تشخیص آندومتریوز کافی نباشد.
سونوگرافی. این کار از امواج صوتی با فرکانس بالا برای ایجاد تصویری از اندام های تناسلی شما استفاده می کند. در طول آزمایش، یک تکنسین ممکن است گره اسکن اولتراسوند به نام مبدل را در واژن شما قرار دهد یا آن را در شکم شما حرکت دهد. سونوگرافی همیشه آندومتریوز را نشان نمی دهد، اما برای یافتن اندومتریوم، نوعی کیست تخمدان که در زنان مبتلا به این بیماری شایع است، خوب است.
تصویربرداری رزونانس مغناطیسی .(MRI) این آزمایش می تواند تصویر واضحی از داخل بدن شما بدون استفاده از اشعه ایکس ایجاد کند. از آهنربای بزرگ، امواج رادیویی و کامپیوتر استفاده می کند. آزمایشهایMRI همچنین میتواند به پزشکان کمک کند تا برای جراحی زنان مبتلا به اندومتریوز آماده شوند.
لاپاراسکوپی ممکن است یک لاپاراسکوپی تشخیصی انجام دهید. پزشک یک برش کوچک در نزدیکی ناف شما ایجاد می کند و ابزار نازکی به نام لاپاراسکوپ را در آن قرار می دهد تا علائم آندومتریوز را بررسی کند.
اگر متوجه شدید که آندومتریوز دارید، هر چه زودتر تشخیص داده شود، پزشک زودتر به شما کمک می کند تا برنامه ای برای مدیریت علائم خود داشته باشید.
چرا جراحی اندومتریوز انجام می شود؟
اندومتریوز وضعیتی است که در آن نوع بافتی که رحم زن را می پوشاند در خارج از آن رشد می کند. جراحی به نام لاپاراسکوپی تنها راه برای اطمینان از وجود آن است.
در صورتی که درد شدید اندومتریوز دارید و داروها به اندازه کافی کمک نمی کنند، ممکن است پزشک شما جراحی را توصیه کند. آنها می توانند اندومتریوز را در بدن شما پیدا کنند و تمام یا بخشی از بافت آسیب دیده را خارج کنند.
مواردی وجود دارد که باید در مورد آنها فکر کنید، از جمله اینکه آیا می خواهید بعداً باردار شوید. ممکن است بعد از برخی از جراحی های اندومتریوز نتوانید بچه دار شوید. با پزشک خود در مورد اینکه چه گزینه هایی برای شما مناسب هستند صحبت کنید.
زمان جراحی اندومتریوز چه زمانی است؟
اینکه آیا شما باید جراحی کنید ممکن است به سن و سلامت کلی شما بستگی داشته باشد. با پزشک خود صحبت کنید اگر:
درد لگنی شدید دارید
دارو علائم شما را تحت کنترل نمی گیرد
برای باردار شدن مشکل دارید
یک زائده در ناحیه لگن شما باید برداشته شود
جراحی لاپاراسکوپی برای اندومتریوز
پزشکان می توانند آندومتریوز را با لاپاراسکوپی تشخیص داده و درمان کنند که از یک لوله نازک به نام لاپاراسکوپ استفاده می کند. دارای چراغ و دوربینی است که به پزشک اجازه می دهد داخل بدن شما را ببیند.
قبل از لاپاراسکوپی، بیهوشی عمومی، دارو برای خواباندن شما دریافت خواهید کرد. پزشک یک برش کوچک در ناف یا قسمت دیگری از شکم شما ایجاد می کند. آنها شکم شما را با گاز باد می کنند تا دوربین بتواند دید واضحی داشته باشد. لاپاراسکوپ از آن برش وارد می شود. ممکن است پزشک شما نیاز به برش های کوچک بیشتری برای سایر ابزارها داشته باشد.
این روش بسته به شدت بیماری شما می تواند از 30 دقیقه تا 6 ساعت طول بکشد. پس از اینکه پزشکتان آندومتریوز را بررسی کرد و یا بافت را بردارد، ابزار و گاز را بیرون میآورد و بریدگیها را میبندد. تا زمانی که بیهوشی از بین برود، در یک منطقه ریکاوری خواهید ماند. ممکن است باعث خواب آلودگی و حالت تهوع شما شود. لاپاراسکوپی معمولاً یک روش سرپایی است، به این معنی که می توانید همان روز به خانه بروید.
جراحی لاپاراتومی برای اندومتریوز
لاپاراتومی یک جراحی بزرگ است که با یک برش بزرگ در شکم شما انجام می شود. پزشکان معمولاً زمانی از آن استفاده می کنند که اندومتریوز شدید دارید که نمی توانند با لاپاراسکوپی آن را درمان کنند.
مانند لاپاراسکوپی، برای خواباندن شما دارویی دریافت خواهید کرد. پزشک پوست و ماهیچه شما را برش می دهد تا بتواند شکم شما را ببیند و بافت آسیب دیده را خارج کند. پس از جراحی، پزشک بریدگی را می بندد و شما را به منطقه بهبودی منتقل می کند.
پس از جراحی اندومتریوز چه انتظاری داریم؟
ممکن است تا چند روز پس از لاپاراسکوپی خسته باشید. ممکن است پزشک به شما بگوید به مدت ۲ هفته رانندگی نکنید. آنها همچنین ممکن است به شما بگویند که برای حدود 2 هفته رابطه جنسی یا فعالیت هایی مانند شنا یا حمام کردن در وان انجام ندهید.
بهبودی از لاپاراتومی کندتر است و می تواند دردناک تر باشد. ممکن است چند هفته طول بکشد. در طول دوران نقاهت در خانه، ممکن است نتوانید برخی از فعالیت های روزمره را انجام دهید.
پس از هیسترکتومی، پریود شما متوقف می شود. اگر پزشک تخمدان ها و همچنین رحم شما را خارج کند، یائسه خواهید شد. ممکن است علائمی مانند گرگرفتگی و کاهش تراکم استخوان داشته باشید. در مورد نحوه مدیریت آنها با پزشک خود صحبت کنید.
نکاتی برای زندگی با اندومتریوز
آندومتریوز هیچ درمانی ندارد، به همین دلیل است که توصیه می کنیم روی مدیریت علائم تمرکز کنید. در اینجا نکاتی وجود دارد که به شما کمک می کند با آندومتریوز زندگی کنید:
- در صورت نیاز از داروهای مسکن استفاده کنید
دانشمندان معتقدند زنان مبتلا به آندومتریوز، پروستاگلاندینهای بیشتری تولید میکنند که مادهای شبیه به هورمون است. پروستاگلاندین وظایف زیادی در بدن دارد، از جمله انقباض رحم در طول قاعدگی برای کمک به ریختن پوشش داخلی رحم.
مسکنهای OTC، مانند ایبوپروفن، زمانی مؤثر هستند که قبل از ترشح پروستاگلاندینها (چند روز قبل از اینکه انتظار قاعدگی یا درد آندومتریوز را داشته باشید) مصرف شوند. برای درد شدید، داروهای تجویزی می توانند تسکین بیشتری ارائه دهند.
- از گرما برای مقابله با درد استفاده کنید
ممکن است ساده به نظر برسد، اما کمی گرما می تواند کمک زیادی به کاهش درد ناشی از آندومتریوز کند. هنگامی که از گرما درمانی استفاده می کنید، رگ های خونی گشاد می شوند و جریان خون را افزایش می دهند و به آرامش عضلات کمک می کنند.
از پدهای گرمایش برقی، کمپرس گرم، تکه های حرارتی یا خیساندن در یک حمام داغ برای تسکین استفاده کنید. مطمئن شوید که هرگز از گرمای شدید استفاده نکنید زیرا ممکن است باعث سوختگی شود.
- رژیم غذایی خود را تغییر دهید
مطالعات به ارتباط بین آنچه می خورید و اندومتریوز اشاره می کنند. رژیم های غذایی سرشار از محصولات حیوانی و گوشت قرمز می تواند تولید استروژن را افزایش دهد که می تواند باعث رشد غیر طبیعی بافت شود.
برای بهبود زندگی با اندومتریوز، رژیم غذایی خود را با سبزیجات، میوه ها، غلات کامل و غذاهای غنی از اسیدهای چرب امگا 3 مانند گردو و دانه کتان برنامه ریزی کنید. همچنین باید از غذاهای فرآوری شده و غذاهای حاوی چربی ترانس اجتناب کنید. ممکن است بخواهید مصرف کافئین و الکل خود را نیز محدود کنید.
- ورزش کنید
هنگامی که ورزش می کنید، بدن شما استروژن کمتری تولید می کند و گردش خون را افزایش می دهد. ورزش همچنین باعث ترشح اندورفین در مغز می شود که می تواند احساس درد را کاهش دهد.
هر دو ورزش با شدت بالا و کم شدت به اندومتریوز کمک می کنند. فعالیت های با شدت بالا مانند دویدن، ایروبیک یا دوچرخه سواری علائم را کاهش می دهد. فعالیت های کم شدت مانند پیلاتس، کالیستنیکس یا یوگا به کاهش استرس و مدیریت درد لگن کمک می کند.
- در مورد مدیریت درد مزمن بیاموزید
درد مزمن ناشی از آندومتریوز می تواند در زندگی روزمره شما اختلال ایجاد کند. این می تواند باعث شود شما احساس افسردگی، عصبانیت، ناامیدی و آشفتگی در خواب خود کنید. وقتی احساس عاطفی می کنید، درد شما بدتر می شود و منجر به یک چرخه بی پایان استرس و درد می شود.
تکنیک های مدیریت درد مزمن می تواند به شما کمک کند که از نظر ذهنی بهتر احساس کنید و درد خود را کاهش دهید. برخی از تکنیک ها شامل داروهای ضد افسردگی، روان درمانی، مدیتیشن و رعایت بهداشت خواب خوب است.
- هورمون درمانی را در نظر بگیرید
هورمون درمانی چرخه قاعدگی شما را کاهش می دهد یا به پایان می رساند و درد و التهاب را که اغلب با آندومتریوز تجربه می کنید کاهش می دهد. همچنین می تواند به کند کردن رشد بافت آندومتر، جلوگیری از رشد جدید و کاهش درد مرتبط با اندومتریوز کمک کند.
- گزینه های جراحی را با پزشک خود در میان بگذارید
داروهای ضد درد و تکنیک های مدیریت می تواند به شما کمک کند تا با اندومتریوز زندگی کنید. هورمون درمانی همچنین می تواند رشد را کاهش دهد و به کاهش درد شما کمک کند. با این حال، هیچ یک از این درمان ها اندومتریوز موجود را درمان نمی کند.
جراحی کم تهاجمی که بافت آندومتر را خارج از رحم شما بر می دارد تنها راه برای درمان علت زمینه ای آندومتریوز است. در موارد شدید، هیسترکتومی ممکن است برای پایان دادن به اندومتریوز توصیه شود.
مقالات پیشنهادی :
عکس رنگی رحم
اکوی قلب جنین
سونوگرافی سه بعدی رحم
سونوگرافی غربالگری
آیا بستن آندومتریوز را بدتر می کند؟
بستن لوله ها درمانی برای اندومتریوز نیست. فرد مبتلا به آندومتریوز ممکن است با بستن لوله ها تسکین درد نداشته باشد. با این حال، آنها ممکن است خطر ابتلا به سرطان آندومتر را کاهش دهند.
بستن لولهها یک روش جراحی است که لولههای فالوپ را از رحم میبندد. جراح ممکن است این کار را با بستن لوله های فالوپ، سوزاندن اتصال، یا برداشتن لوله های فالوپ انجام دهد.
آندومتریوز وضعیتی است که در آن سلولهایی شبیه به سلولهای پوشش داخلی رحم در خارج از رحم رشد میکنند. آنها معمولا در لوله های فالوپ، تخمدان ها یا خارج از رحم رخ می دهند.
تغییرات سبک زندگی برای اندومتریوز
حمامهای گرم، بطریهای آب گرم و پدهای گرمکننده میتوانند به سرعت درد آندومتریوز را تسکین دهند. با گذشت زمان، تغییرات سبک زندگی مانند این ممکن است کمک کند:
چه چیزی باعث گرفتگی لگن شما می شود؟
تحقیقات نشان داده است که بین آندومتریوز و رژیم های غذایی کم میوه و سبزیجات و گوشت قرمز زیاد ارتباط وجود دارد. برخی از متخصصان فکر می کنند که میزان بالای چربی در گوشت مانند گوشت گاو بدن شما را تشویق می کند تا مواد شیمیایی به نام پروستاگلاندین تولید کند که ممکن است منجر به تولید استروژن بیشتر شود. این استروژن اضافی می تواند عاملی برای رشد بافت اضافی آندومتر باشد.
میوه ها و سبزیجات تازه بیشتری را با تبدیل کردن آنها به قلب وعده های غذایی خود اضافه کنید. قرار دادن میوه و سبزیجات در یخچال از قبل شسته شده و خرد شده می تواند به شما در خوردن بیشتر هر دو کمک کند.
تحقیقات همچنین دریافتند غذاهای غنی از اسیدهای چرب امگا 3 مانند ماهی سالمون و گردو مفید هستند. یک مطالعه نشان داد که زنانی که بیشترین میزان اسیدهای چرب امگا 3 را مصرف کردند، 22 درصد کمتر از زنانی که کمترین مقدار را مصرف کردند، به اندومتریوز مبتلا شدند.
در مقایسه، افرادی که بیشترین میزان چربی ترانس را مصرف می کنند، 48 درصد بیشتر از کسانی که کمترین مصرف را مصرف می کنند، در معرض خطر قرار دارند، بنابراین نوع چربی که می خورید مهم است.
همچنین از الکل و کافئین خودداری کنید. به نظر می رسد نوشیدن قهوه و نوشابه کافئین دار شانس ابتلا به اندومتریوز را افزایش می دهد، اگرچه محققان مطمئن نیستند که چرا. الکل نیز با خطر بیشتری همراه است.
به طور منظم تمرین کن. دلایل زیادی وجود دارد که ورزش راهی عالی برای مدیریت اندومتریوز شماست. ورزش قلب شما را تشویق می کند تا خون را به تمام اندام های شما پمپاژ کند، گردش خون را بهبود بخشد و به جریان مواد مغذی و اکسیژن به تمام سیستم های شما کمک کند.
افرادی که ورزش می کنند ممکن است استروژن کمتری داشته باشند و پریودهای سبک تری داشته باشند که می تواند به بهبود علائم آندومتریوز در طول زمان کمک کند. اما موارد بیشتری نیز وجود دارد: مطالعات نشان دادهاند که هر چه زمان بیشتری را به ورزشهای با شدت بالا مانند دویدن یا دوچرخهسواری اختصاص دهید، احتمال ابتلا به آندومتریوز کمتر میشود.
ورزش به کاهش استرس کمک می کند. و چون مواد شیمیایی مغز به نام اندورفین را آزاد می کند، در واقع می تواند درد را تسکین دهد. حتی فقط چند دقیقه فعالیت بدنی که باعث می شود شما به سختی نفس بکشید یا عرق کنید، می تواند این اثر را ایجاد کند.
تمرینات با شدت پایین مانند یوگا نیز می توانند با کشش بافت ها و ماهیچه های لگن برای تسکین درد و کاهش استرس مفید باشند.
آیا به سونوگرافی رحم نیاز دارم؟
استرس را مدیریت کنید. محققان فکر می کنند استرس می تواند آندومتریوز را بدتر کند. در واقع، این وضعیت ممکن است به دلیل درد شدید و سایر عوارض جانبی، دلیل استرس شما باشد.
یافتن راههایی برای مدیریت استرس - چه از طریق یوگا یا مدیتیشن، یا صرف وقت اختصاص دادن برای مراقبت از خود - میتواند به کاهش علائم کمک کند. همچنین ممکن است مراجعه به درمانگری که می تواند نکاتی را برای مقابله با استرس ارائه دهد مفید باشد.
10 نکته ای که باید در مورد اندومتریوز بدانید
آیا میدانستید به طور متوسط 7.5 سال طول میکشد تا یک فرد مبتلا به آندومتریوز تشخیص داده شود - یک بیماری زنانه که با عدم آگاهی احاطه شده است. دستورالعمل های جدید منتشر شده امروز با هدف تسریع تشخیص و درمان افراد مبتلا به اندومتریوز با برجسته کردن علائم برای پزشکان مانند درد لگن، دوره های دردناک و ناباروری است.
زنان باید در مورد این بیماری رایج چه بدانند؟
اندومتریوز دومین بیماری شایع زنان در برخی کشور ها است. این بیماری بین دو تا 10 زن از هر 100 زن، معمولاً در سالهای باروری آنها را مبتلا می کند.
زمانی اتفاق میافتد که بافتی مشابه پوشش داخلی رحم (آندومتر) در جای دیگری از بدن، معمولاً در لگن اطراف رحم، تخمدانها و لولههای فالوپ یافت میشود. این سلولها به هورمونهای تولید شده توسط تخمدانها در هر ماه پاسخ میدهند و در نتیجه زمانی که پریود میشوید، خونریزی میکنند. با این حال، هیچ راهی برای خروج این خون از بدن وجود ندارد.
پزشکان نمیدانند که چرا آندومتریوز رخ میدهد، اما معتقدند که ممکن است زمانی اتفاق بیفتد که سلولهایی که رحم را پوشاندهاند در طول دوره قاعدگی یک زن به لگن منتقل شوند. برخلاف سلولهای دیواره رحم که میتوانند در طول قاعدگی از طریق واژن از بدن خارج شوند، سلولهای آندومتریوز جایی برای فرار ندارند. این منجر به درد و التهاب و در برخی از زنان آسیب به اندام های لگن از طریق تشکیل بافت اسکار و کیست می شود.
علائم می تواند شامل درد پریود شود که با مسکن تسکین نمی یابد، پریودهای نامنظم یا سنگین، درد در حین و بعد از رابطه جنسی، درد یا ناراحتی هنگام رفتن به توالت، خونریزی از پایین یا خون در مدفوع، و احساس خستگی دائمی. درد پریود اغلب شدید است و تمایل دارد قبل از شروع پریود رخ دهد. برخی از زنان اصلاً علائمی ندارند.
اندومتریوز می تواند بر باروری تأثیر بگذارد. در موارد جزئی اندومتریوز، شواهدی وجود دارد مبنی بر اینکه برداشتن یا از بین بردن بافت اندومتریوز در طول جراحی میتواند شانس زنان را برای داشتن یک بارداری موفق، چه به طور طبیعی یا پس از درمان باروری، افزایش دهد.
متأسفانه، آندومتریوز یک بیماری مزمن طولانی مدت است که می تواند به طور قابل توجهی بر سلامت جسمی، سلامت عاطفی و روال روزانه زن تأثیر بگذارد. برای برخی از زنان، علائم می تواند آنها را از انجام فعالیت های عادی خود باز دارد و ممکن است منجر به احساس افسردگی و مشکلات روابط شود.
تشخیص آندومتریوز ممکن است دشوار باشد زیرا هر زنی شرایط متفاوتی را تجربه میکند و علائم میتواند شبیه به بیماریهای دیگر مانند سندرم روده تحریکپذیر یا بیماری التهابی لگن باشد. به طور متوسط، 7.5 سال طول می کشد تا یک زن به آندومتریوز تشخیص داده شود. برای شناخت و درک علائم آندومتریوز و تشویق زنان به ابراز نگرانی در مورد سلامتی خود باید کارهای بیشتری انجام شود.
در حال حاضر هیچ درمانی برای آندومتریوز وجود ندارد، اما درمان هایی وجود دارد که می تواند به کاهش علائم کمک کند، از جمله مسکن های ضد التهابی مانند ایبوپروفن، داروهای هورمونی و ضد بارداری، از جمله قرص های ترکیبی، چسب ضد بارداری و سیستم هورمونی داخل رحمی. برای برخی از زنان، جراحی برای درمان یا برداشتن بافت آندومتریوز به خصوص زمانی که بافت اسکار و/یا کیست وجود دارد، مورد نیاز است. این نوع جراحی می تواند پیچیده باشد.
برخی از زنان متوجه می شوند که تغییر سبک زندگی و درمان های طبیعی می تواند به تسکین برخی از علائم مانند ورزش، رژیم غذایی سالم و متعادل و استفاده از بطری آب گرم یا حمام آب گرم کمک کند.
ابتدا با پزشک عمومی خود صحبت کنید – آنها می توانند شما را به متخصص زنان معرفی کنند. ممکن است به نوشتن علائم کمک کند. اگر آندومتریوز شدید دارید، ممکن است به یک مرکز آندومتریوز با پرستاران متخصص، جراحان و تیمهایی از متخصصان دیگر مراجعه کنید تا از شما مراقبت کنند.
در طول بیوپسی آندومتر چه اتفاقی می افتد؟
آندومتر پوشش داخلی رحم است. بیوپسی آندومتر روشی است که در آن پزشک نمونه بافت کوچکی از اندومتر را برای بررسی زیر میکروسکوپ برمی دارد. برای تشخیص سرطان آندومتر، بافت آندومتر از پوشش داخلی رحم برای وجود سلولهای غیرطبیعی مانند سلولهای سرطانی بررسی میشود. بیوپسی آندومتر همچنین میتواند سرنخهایی در مورد علت علائم خاص مانند خونریزی غیرطبیعی رحم ارائه دهد. لطفاً به خواندن ادامه دهید تا در مورد آنچه در طی روش بیوپسی آندومتر اتفاق می افتد بیشتر بدانید.
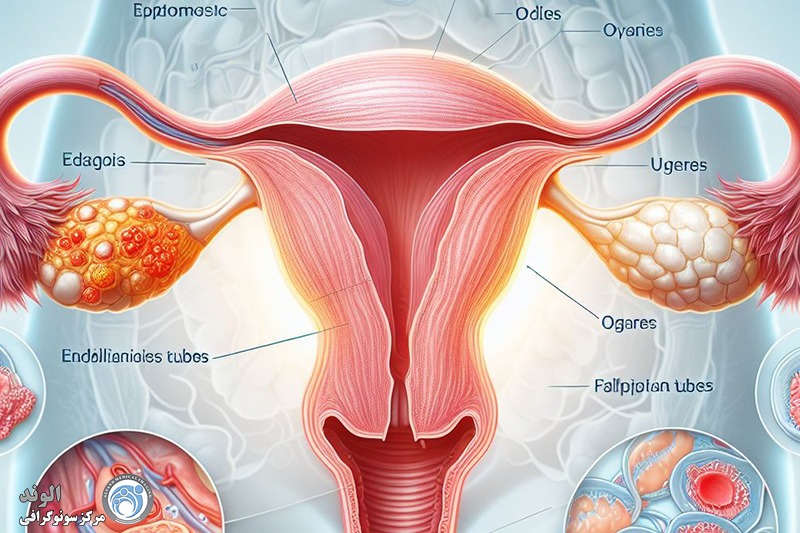
چرا پزشکان بیوپسی آندومتر را تجویز می کنند؟
یک پزشک خانواده، متخصص زنان یا انکولوژیست زنان ممکن است به دلایل مختلفی درخواست نمونه برداری از اندومتر بدهد، مانند:
بی نظمی های قاعدگی، مانند طولانی شدن یا سنگین بودن قاعدگی، قاعدگی غیرطبیعی، خونریزی نامنظم یا عدم قاعدگی
خونریزی بعد از یائسگی
نتایج تست پاپ سلول های غیر طبیعی را نشان می دهد
ضخیم شدن پوشش رحم (هیپرپلازی آندومتر) یا سایر ناهنجاریهای دیده شده در سونوگرافی ترانس واژینال
خونریزی غیر طبیعی هنگام مصرف داروهای هورمون درمانی (مثلاً داروی سرطان سینه تاموکسیفن)
برای برداشتن پولیپ های رحم و بررسی آنها از نظر علائم سرطان
برای تشخیص کارسینوم آندومتر یا سرطان رحم
برای پیدا کردن اینکه آیا ناهنجاری در پوشش داخلی رحم (آندومتر) به ناباروری کمک می کند یا خیر.
چگونه برای بیوپسی آندومتر آماده شویم؟
قبل از بیوپسی آندومتر هیچ آمادگی خاصی لازم نیست. شما باید لیست کاملی از تمام داروهایی که مصرف می کنید به ارائه دهنده مراقبت های بهداشتی خود بدهید. برخی از داروها، به عنوان مثال، رقیق کننده های خون، می توانند خطر خونریزی را در طی اقدامات پزشکی افزایش دهند. ارائه دهنده شما به شما خواهد گفت که آیا لازم است قبل از انجام هر یک از داروهای خود را قطع کنید. آنها همچنین ممکن است دارویی به نام میزوپروستول را برای مصرف شب قبل از عمل به شما بدهند. این دارو به نرم شدن دهانه رحم کمک می کند و نمونه برداری از آندومتر را آسان می کند.
چه آزمایشاتی قبل از بیوپسی آندومتر انجام می شود؟
ارائه دهنده شما ممکن است یک معاینه (معاینه لگن) قبل از بیوپسی آندومتر انجام دهد. این شامل قرار دادن ابزاری به نام تناکولوم برای ثابت نگه داشتن دهانه رحم و ثابت نگه داشتن رحم است. به دنبال آن دو انگشت در دستکش استریل وارد حفره واژن می شود در حالی که پزشک قسمت پایین شکم را از بیرون لمس می کند. ابزاری به نام صدای رحم ممکن است برای ارزیابی اندازه رحم استفاده شود. آنها همچنین ممکن است در این زمان آزمایش پاپ اسمیر را انجام دهند.
این معاینات قبل از عمل به پزشکان کمک میکند اندازه و موقعیت رحم را ارزیابی کنند، که میتواند بر زاویه قرار دادن نوک کاتتر از طریق دهانه داخلی دهانه رحم (باز شدن دهانه رحم)، توانایی گرفتن بافت کافی در طول روش بیوپسی آندومتر، و روشهای تشخیصی تاثیر بگذارد.
در طول بیوپسی آندومتر چه انتظاری باید داشت؟
روش بیوپسی آندومتر در مطب پزشک انجام می شود و تکمیل آن کمتر از 15 دقیقه طول می کشد. شما به پشت دراز می کشید و پاهای خود را در رکاب قرار می دهید، شبیه معاینه لگن. این روش شامل وارد کردن کاتتر ساکشن آندومتر از طریق کانال دهانه رحم به داخل حفره رحم برای برداشتن قطعه کوچکی از بافت از دیواره رحم است.
بیوپسی آندومتر چقدر دردناک است؟
معمولاً در طول بیوپسی آندومتر، گرفتگی و ناراحتی خفیف، مشابه دردهای قاعدگی، وجود دارد. با مصرف یک داروی ضد التهابی غیر استروئیدی مانند ایبوپروفن یا ناپروکسن قبل از عمل می توان این میزان را به میزان قابل توجهی کاهش داد. برخی افراد این روش را کمی دردناک تر می دانند. باز هم، یک داروی ضد درد بدون نسخه می تواند به شما کمک کند تا راحت باشید. در برخی موارد، پزشکان از بیحسی موضعی (داروی بیحسکننده) استفاده میکنند تا این روش دردناکتر شود.
چقدر طول می کشد تا بعد از انجام بیوپسی آندومتر بهبودی حاصل شود؟
شما می توانید در همان روز عمل پس از استراحت کوتاه مدت در مطب به خانه بروید. اگر داروی آرام بخش دریافت می کنید، به کسی نیاز دارید که شما را به خانه برساند.
مقداری گرفتگی خفیف و لکه بینی خفیف پس از بیوپسی آندومتر شایع است. در صورت وجود خونریزی واژن، استفاده از نوار بهداشتی برای چند روز ایده خوبی است.
برای هر گونه ناراحتی میتوانید از مسکنهای توصیه شده توسط پزشک خود استفاده کنید. به خاطر داشته باشید که آسپرین و برخی مسکن های دیگر می توانند خطر خونریزی را افزایش دهند.
پزشک از شما میخواهد تا 2 تا 3 روز پس از بیوپسی آندومتر از دوش کردن، استفاده از تامپون یا آمیزش جنسی خودداری کنید. آنها همچنین از شما می خواهند که برای چند روز از فعالیت بدنی شدید و بلند کردن اجسام سنگین خودداری کنید. می توانید انتظار داشته باشید که حدود یک هفته دیگر به تمام فعالیت های عادی بازگردید. مگر اینکه پزشک شما چیز دیگری به شما بگوید، می توانید پس از بیوپسی آندومتر از یک رژیم غذایی معمولی استفاده کنید.
خطرات بیوپسی آندومتر چیست؟
یک عارضه جدی از بیوپسی آندومتر به ندرت رخ می دهد، اما می تواند شامل عفونت لگن، سوراخ شدن رحم، و عفونت باکتریایی خون (باکتریمی) باشد.
در صورت بروز علائم زیر پس از بیوپسی آندومتر، باید فوراً با پزشک خود تماس بگیرید:
تب و لرز
افزایش درد زیر شکم
گرفتگی شدید که بیش از 2 روز طول بکشد
ترشحات بدبو از واژن
خونریزی واژینال که بیش از 2 روز طول بکشد یا شدیدتر از دوره معمول قاعدگی شما باشد.
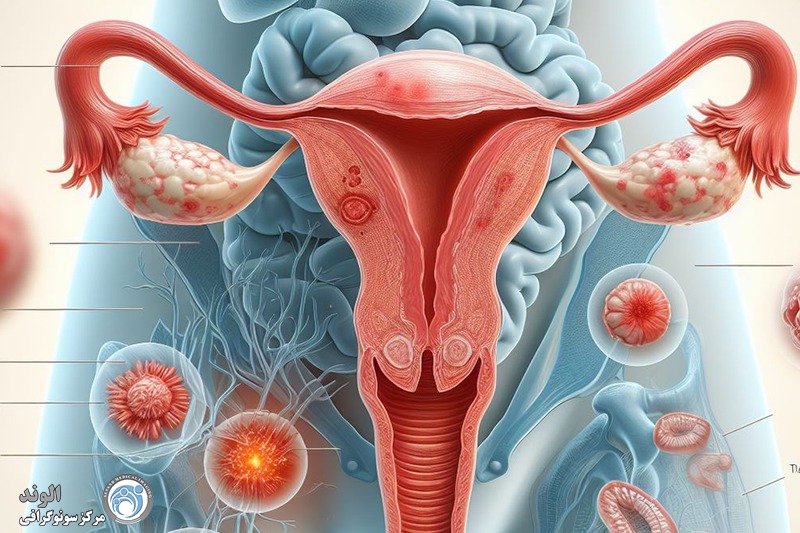
چه کسانی نباید بیوپسی آندومتر انجام دهند؟
زنان باردار نباید بیوپسی آندومتر انجام دهند. این روش همچنین در بیماران مبتلا به عفونت های دهانه رحم، واژن یا رحم درمان نشده و بیماران مبتلا به برخی اختلالات خونریزی منع مصرف دارد.
آیا بیوپسی آندومتر کار بزرگی است؟
بیوپسی آندومتر یک روش معمول مطب است که به طور کلی کم خطر و بی خطر است. بیوپسی آندومتر می تواند اطلاعات مفید زیادی را از وجود یا عدم وجود بافت های غیر طبیعی در نمونه به پزشک ارائه کند. این می تواند به تشخیص به موقع بیماری های جدی اندام های تناسلی زنان، از جمله بیماری های بدخیم کمک کند و اطمینان حاصل کند که درمان به موقع و مناسب را برای به حداکثر رساندن شانس نتیجه خوب دریافت می کنید. بیوپسی آندومتر به ویژه در تشخیص خونریزی غیرطبیعی رحم در زنان یائسه مفید است.
همانند سایر روشهای تهاجمی، بیوپسی آندومتر خطراتی دارد. با این حال، اگر هیچ عامل خطری ندارید و دستورالعملهای پزشک خود را دنبال میکنید، بیوپسی آندومتر نباید مشکلی ایجاد کند.
دلایل انجام بیوپسی آندومتر
نیاز به بیوپسی آندومتر اغلب با علائمی مانند خونریزی رحم پس از یائسگی ایجاد می شود. همچنین در صورت داشتن مشکلات قاعدگی، مانند قاعدگی های بسیار سنگین، خونریزی بین قاعدگی، سیکل نامنظم، یا آمنوره (عدم قاعدگی برای سه ماه یا بیشتر) ممکن است انجام شود.
نمونهبرداری آندومتر معمولاً برای تشخیص سرطان آندومتر استفاده میشود. همچنین برای تشخیص هیپرپلازی آندومتر، یک بیماری پیش سرطانی که در صورت عدم تشخیص و درمان میتواند به سرطان تبدیل شود، به عنوان اولین رویکرد تشخیصی جایگزین استفاده میشود.
استروژن و پروژسترون هورمون هایی هستند که به آماده سازی پوشش رحم برای بارداری کمک می کنند. اگر در بارداری مشکل دارید، ممکن است بیوپسی آندومتر همراه با سایر آزمایشها برای شناسایی مشکلات تولید هورمون انجام شود. این تشخیص ها شامل شرایطی مانند سندرم تخمدان پلی کیستیک (PCOS)است
فیبروم ها (رشد عضلانی خوش خیم رحم) و پولیپ ها (توده های آندومتر) اغلب هیچ علامتی ایجاد نمی کنند. با این حال، در برخی موارد باعث درد، خونریزی نامنظم یا ناباروری می شوند. بیوپسی آندومتر می تواند به شناسایی وجود این نوع بافت های غیر طبیعی کمک کند. از این آزمایش برای شناسایی عفونت های رحمی مانند اندومتریت نیز استفاده می شود.
برای تشخیص قطعی اندومتریوز نمی توان از بیوپسی آندومتر استفاده کرد. با این حال، می تواند برای تعیین اینکه آیا بیوپسی لاپاراسکوپی به عنوان مرحله بعدی منطقی است یا خیر مفید باشد.
بیوپسی آندومتر بیوپسی آندومتریوز نیست
«اندومتریوز»، «بیوپسی آندومتر»، «و بیوپسی اندومتریوز» اصطلاحاتی هستند که همگی از یک کلمه ریشه گرفته شدهاند. از آنجایی که آنها شبیه به هم هستند، سردرگمی در مورد معانی آنها رایج است.
آندومتریوز برای بافت آندومتر که داخل رحم را می پوشاند نامگذاری شده است. زمانی اتفاق می افتد که بافت آندومتر مانند خارج از رحم، جایی که به آن تعلق ندارد، رشد می کند.
بیوپسی آندومتر و بیوپسی آندومتریوز هر دو به نمونههای بافت آندومتر نیاز دارند که زیر میکروسکوپ آنالیز میشوند. اما این نمونه ها به صورت متفاوتی به دست می آیند:
بیوپسی آندومتر یک روش جراحی نیست. نمونه بافت به دست آمده از پوشش داخلی رحم شما (آندومتر) می آید.
بیوپسی آندومتریوز بر روی بافت های به دست آمده از طریق جراحی لاپاراسکوپی انجام می شود. این روش به جراح شما دید کاملی از اندامهای تناسلی و رودههای شما میدهد. در طی این جراحی ممکن است بافت از چندین مکان به دست آید.
تفسیر نتایج غیر طبیعی بیوپسی آندومتر
بافت آندومتر در آزمایشگاه توسط پاتولوژیست (پزشک متخصص در تجزیه و تحلیل آزمایشگاهی و آناتومیک) که آن را زیر میکروسکوپ می بیند، تجزیه و تحلیل می شود. آسیب شناس به دنبال سلول های غیرطبیعی می گردد که نشان دهنده وجود سرطان آندومتر باشد.
پاتولوژیست ضخامت و الگوی نمونه را تجزیه و تحلیل خواهد کرد که اطلاعاتی در مورد سطح هورمون و تعادل ارائه می دهد.
آنها همچنین به دنبال ناهنجاری های بافتی مانند التهاب و جای زخم هستند که ممکن است نشان دهنده عفونت یا اندومتریوز باشد.

بیوپسی آندومتر چقدر دردناک است؟
نگرانی در مورد درد در طول بیوپسی آندومتر شایع است. مهم است که به یاد داشته باشید که هر گامی برداشته می شود تا اطمینان حاصل شود که تجربه شما تا حد امکان راحت است. حتی در این صورت، گرفتگی هایی که شبیه دیسمنوره (دردهای قاعدگی) است، در طول عمل رایج است.
برخی از افراد احساس سوزش سریع را توصیف می کنند. دیگران درد شدیدتری را تجربه می کنند.
دلایل این تفاوت ها در درک درد متفاوت است، از جمله شرایط سلامت زمینه ای، آستانه درد شخصی و سطح اضطراب شما. سطح تجربه متخصص زنان (متخصص در شرایط دستگاه تناسلی زنان) در انجام این روش نیز می تواند نقش داشته باشد.
برخی از شرایط سلامتی، مانند واژینیسموس (اسپاسم مزمن واژن)، می تواند باعث افزایش اضطراب در مورد نفوذ واژن و ترس و درد در طول عمل شود.
سایر شرایط ممکن است از نظر فیزیکی دهانه رحم را سفت کند یا باعث التهاب در بافتهای آندومتر شود و قرار دادن کاتتر در رحم را سختتر کند.
برخی از شرایطی که ممکن است باعث افزایش درد فیزیکی در طول بیوپسی آندومتر شود عبارتند از:
تنگی دهانه رحم (دهانه رحم باریک یا بسته که راه عبور بین واژن و رحم را مسدود می کند)
اندومتریوز و چسبندگی لگن
بیماری التهابی لگن
عفونت فعال (مانند اندومتریت) یا زخم ناشی از عفونت های گذشته
ولوودینیا (درد مزمن فرج با علت ناشناخته)
برای کاهش میزان دردی که تجربه میکنید، ممکن است ارائهدهنده مراقبتهای بهداشتی شما مصرف یک داروی ضد اضطراب یا داروهای ضدالتهاب غیراستروئیدی بدون نسخه (OTC)مانند ادویل (ایبوپروفن) یا آلو (ناپروکسن) را قبل از عمل توصیه کند. . آنها همچنین برای کاهش درد از یک بی حس کننده موضعی روی دهانه رحم استفاده می کنند.
اگر نگرانی دارید یا می ترسید، با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید. با هم، ممکن است تصمیم بگیرید که مصرف آرامبخش ضروری و منطقی است.
مراحل آماده سازی قبل از بیوپسی آندومتر
ارائهدهنده مراقبتهای بهداشتی شما برنامهریزی و زمانبندی را که میتوانید قبل، در طول و بعد از عمل انتظار داشته باشید، توضیح میدهد. آنها همچنین ممکن است داروهایی را برای شما در روز آزمایش توصیه یا تجویز کنند.
اگر این آزمایش را انجام می دهید زیرا برای باردار شدن مشکل دارید، ممکن است در روز بیست و یکم سیکل قاعدگی شما یا حدود آن انجام شود1 این زمانی است که اندومتر شما در ضخیم ترین حالت خود قرار دارد. اگر به طور منظم قاعدگی نمی کنید، ارائه دهنده مراقبت های بهداشتی شما در برنامه ریزی آزمایش با شما همکاری خواهد کرد.
اگر داروهای ضد انعقاد (رقیق کننده های خون) مصرف می کنید یا دچار اختلال خونریزی هستید، از قبل به پزشک خود اطلاع دهید. اگر به هر گونه دارو، داروهای بیهوشی، ید یا لاتکس حساسیت دارید، حتماً به پزشک خود اطلاع دهید.
اگر از محصولات کانابیدیول (CBD) یا هر ماده ای استفاده می کنید که به آرامش شما کمک می کند، از ارائه دهنده مراقبت های بهداشتی خود بپرسید که آیا باید قبل از آزمایش مصرف آن را متوقف کنید.
بیوپسی آندومتر برای افراد باردار منع مصرف دارد (توصیه نمی شود). ممکن است لازم باشد قبل از انجام این روش آزمایش بارداری انجام دهید.
آیا جراحی اندومتریوز به کمک رباتیک یک گزینه مناسب برای درمان است؟
جراحی با کمک رباتیک می تواند یک گزینه جراحی کم تهاجمی برای درمان اندومتریوز ارائه دهد. این روش قدرت مانور را افزایش می دهد تا امکان حذف دقیق تر ضایعات آندومتر را فراهم کند که منجر به کاهش از دست دادن خون، درد کمتر، زمان بهبودی کوتاه تر و عوارض کمتر می شود. با این حال، مناسب بودن جراحی با کمک رباتیک به وضعیت بیمار، شدت بیماری و منابع موجود بستگی دارد. پزشکان و بیماران همیشه باید مزایا، خطرات و مناسب بودن جراحی را به عنوان اولین گام در برنامه ریزی درمان مورد بحث قرار دهند.
نقش اولتراسوند در طولانی مدت برای درمان موفقیت آمیز آدنومیوز چیست؟
اولتراسوند از طریق استفاده از سونوگرافی سه بعدی ترانس واژینال و روکش داپلر رنگی از تشخیص و درمان آدنومیوز پشتیبانی می کند. سونوگرافی یک ابزار ارزیابی بدون تشعشع است که به شناسایی دقیق علائم آدنومیوز، نظارت بر پیشرفت درمان، هدایت روشهای جراحی و پیگیری عوارض احتمالی یا عود کمک میکند. توانایی سونوگرافی برای ارائه نماهای دقیق و در زمان واقعی از اندام های تناسلی زنانه با ارائه راهنمایی و ارزیابی دقیق و در زمان واقعی به موفقیت طولانی مدت درمان کمک می کند.
آیا فناوری پیشرفته اوروژنیکولوژی برای بیماران و ارائه دهندگان نویدبخش است؟
فناوری های پیشرفته در زمینه زنان و زایمان مزایایی را هم برای بیماران و هم برای ارائه دهندگان مراقبت های بهداشتی نشان می دهد. برای بیماران، این نوآوری ها شامل درمان های کمتر تهاجمی، کاهش زمان بهبودی، دستگاه های پوشیدنی و نتایج بهبود یافته است. علاوه بر این، فناوریهای پیشرفته دقت تشخیصی را افزایش میدهند و برنامههای درمانی شخصیسازی شده را متناسب با نیازهای فردی ممکن میسازند. برای ارائهدهندگان مراقبتهای بهداشتی، پیشرفتها تجسم و دقت بهتری را در طول جراحیها و رضایت بیمار را از راهحلهای نوآورانهای که به چالشهای پیچیده شرایط ادراری زنان و زایمان میپردازند، بهبود میبخشد.
جراحی با کمک رباتیک برای اندومتریوز چیست؟
جراحی با کمک رباتیک برای اندومتریوز از لاپاراسکوپی پیشرفته برای انجام روشهای جراحی کم تهاجمی استفاده میکند. این شامل بازوهای رباتیکی است که توسط یک جراح برای انجام مانورهای دقیق کنترل می شود و یک دوربین با وضوح بالا برای نمای سه بعدی و بزرگنمایی شده از محل جراحی. مزایای آن شامل کاهش از دست دادن خون، برشهای کوچکتر که منجر به کمترین جای زخم میشود، بستری کوتاهتر در بیمارستان و زمان بهبودی سریعتر در مقایسه با جراحیهای باز سنتی، بهبود نتایج بیمار و کیفیت زندگی برای زنان مبتلا به اندومتریوز است.
اولین قدم جدایی ناپذیر در تعیین یک برنامه درمانی، بحث بین بیمار و پزشک در مورد مزایا و معایب هر گزینه است. نقش اولتراسوند در جراحی برای بیماری های زنان بسیار مهم است و می تواند عامل مهمی در تشخیص و درمان باشد.
هدف از جراحی رباتیک برای اندومتریوز چیست؟
ضایعات آندومتریوز، مجموعهای از سلولهای شبیه پوشش رحم، میتوانند تقریباً در هر جایی از بدن شما ایجاد شوند. ضایعات می توانند در نهایت منجر به چسبندگی یا نوارهای بافت اسکار بین سایر ساختارهای داخلی شوند.
جراح شما ممکن است جراحی رباتیک را برای اندومتریوز توصیه کند، اگر ضایعات یا چسبندگیها فراوان باشد، در مکانهای چالشبرانگیز باشد، یا اگر عمل شما خطر بالایی برای عوارض ناشی از عوامل دیگر دارد.
با استفاده از بازوهای رباتیک برای کنترل ابزارهای جراحی، پزشک شما میتواند با دقت بالاتری عمل کند که میتواند برشهای جراحی کوچکتر، آسیب کمتری به بافتهای اطراف، دید افزایشیافته و دامنه حرکتی بیشتر برای روشهای پیچیده اجازه دهد.
بر اساس یک بررسی در سال 2020، جراحی رباتیک برای اندومتریوز زمانی مفیدتر به نظر می رسد که:
چسبندگی شدید لگن وجود دارد و برای حفظ آناتومی و عملکرد حفره لگنی نیاز به برداشتن ظریف دارد.
حفظ آناتومی لگن برای مدیریت درد آندومتریوز ضروری است
جراحی روده یا مجاری ادراری با میزان عوارض بالا نیز مورد نیاز است
احتمال زیادی وجود دارد که لاپاراسکوپی به لاپاراتومی تبدیل شود
چگونه برای جراحی رباتیک اندومتریوز آماده می شوید؟
آمادگی برای جراحی اندومتریوز روباتیک مانند روش های سنتی است.
در روزهای قبل از عمل، پزشک دستورالعملهایی را درباره نحوه تنظیم داروهای فعلی، نحوه تمیز کردن محل جراحی و زمان توقف خوردن و آشامیدن ارائه میدهد.
ممکن است از شما خواسته شود که تمام لوازم آرایش، جواهرات و لاک ناخن را پاک کنید تا از تداخل با تجهیزات جراحی یا دستگاه های نظارتی جلوگیری شود.
اکثر تیم های جراحی توصیه می کنند با لباس راحت و گشاد به بیمارستان بروند.
از آنجایی که بسیاری از افراد پس از عمل حوصله رانندگی ندارند، از قبل هماهنگی برای حمل و نقل به بیمارستان نیز توصیه می شود.
جراحی رباتیک برای اندومتریوز چگونه انجام می شود؟
پس از ورود شما به بیمارستان، ارزیابی قبل از جراحی انجام می شود تا اطمینان حاصل شود که از آخرین باری که با پزشک خود صحبت کرده اید، هیچ تغییر عمده ای رخ نداده است.
آزمایشات آزمایشگاهی اضافی، مایع درمانی و تجهیزات نظارتی نیز ممکن است در این مدت تنظیم شود.
پس از ورود به مجموعه جراحی، از طریق یک کاتتر داخل وریدی ( ( IVیک آرام بخش دریافت خواهید کرد. این باعث بیهوشی عمومی می شود، که سپس با استفاده از مخلوط بیهوشی یا اکسیژن که از طریق یک لوله داخل تراشه به ریه ها منتقل می شود، حفظ می شود.
هنگامی که به طور کامل بیهوش می شوید، تیم جراحی شما را به طور مناسب برای جراحی خود قرار می دهد و بازوهای رباتیک سیستم جراحی را جهت می دهد. حتی اگر جراح شما برای انجام عمل شما در کنسول حضور داشته باشد، تیم جراحی برای نظارت بر موارد حیاتی شما و ارائه سایر کمکها حضور دارند.
جراح شما پشت کنسول روباتیک می نشیند و کنترل دست و پا را در دست می گیرد. حرکت جراح شما در زمان واقعی به بازوهای رباتیک ترجمه می شود. برش های اولیه ایجاد می شود و یک دوربین ذره بین در داخل شکم شما قرار می گیرد. دی اکسید کربن برای باد کردن شکم برای دید بهتر استفاده می شود.
ضایعات و چسبندگی ها با استفاده از دوربین های با وضوح بالا و بزرگنمایی شناسایی می شوند. نواحی نگران کننده با استفاده از ابزارهای روی بازوهای رباتیک برداشته یا حذف می شوند.
در پایان جراحی، برش ها بسته می شوند و برای بیدار شدن از بیهوشی به یک منطقه ریکاوری ویژه منتقل می شوید.
فناوری و نوآوری اولتراسوند
درمان سونوگرافی تشخیصی اندومتریوز زنان
برای بیماران مبتلا به آندومتریوز دیواره شکم وضعیتی که تنها بخش کوچکی از بیماران آندومتریوز را تشکیل می دهد - برنامه های درمانی موجود می تواند محدود کننده باشد.
برداشتن جراحی یک گزینه معمولی است که به بیماران آندومتریوز دیواره شکم ارائه می شود، اما این می تواند منجر به خطرات فتق برش در قسمت تحتانی شکم شود. علاوه بر این، از آنجایی که آندومتریوز دیواره شکم معمولاً ایتروژنیک است یا پس از عمل تشخیص داده می شود، بیماران ممکن است در برابر جراحی دیگر مقاومت کنند. گزینه دیگر، درمان هورمونی، با میزان موفقیت کم گزارش شده همراه است و ممکن است تنها تسکین دهنده باشد.
خوشبختانه، درمان اولتراسوند متمرکز به عنوان یک گزینه درمانی کم تهاجمی برای آندومتریوز دیواره شکم در حال ظهور است که این پتانسیل را دارد که درمان این شکل از اندومتریوز را برای پزشکان و بیمارانشان کمتر دلهره آور کند.
اولتراسوند متمرکز: یک جایگزین در حال ظهور
امروزه تعداد فزاینده ای از بیماران و پزشکان سونوگرافی متمرکز با شدت بالا (HIFU) را به عنوان جایگزینی غیرتهاجمی برای درمان آندومتریوز دیواره شکم در نظر می گیرند. مطالعات در مقیاس کوچک کارایی این روش را در مقایسه با جراحی نشان دادهاند.
HIFU شامل استفاده درمانی از اولتراسوند برای هدایت انرژی به گره های هدف است. همانطور که پرتوهای انرژی متقاطع می شوند، فرسایش ضایعات را بدون تأثیر بر بافت سالم از بین می برد، که باعث می شود ضایعات در طول زمان کوچک شوند. نکته مهم این است که این تکنیک کم تهاجمی است و به طور بالقوه در هزینه های مربوط به جراحی، طول مدت اقامت و عوارض جراحی صرفه جویی می کند.
قابل توجه است که سونوگرافی نقش دوگانه ای را هم به عنوان یک دستگاه تشخیصی و هم به عنوان یک وسیله درمانی ایفا می کند. سونوگرافی علاوه بر از بین بردن ضایعات هدفمند، نقش آشکارساز حرارتی را برای تعیین دقیق نکروز انعقادی در مدیریت دوز خروجی بر عهده می گیرد. سونوگرافی همچنین در قرار ملاقات های بعدی برای اندازه گیری کاهش ضایعه استفاده می شود.
سونوگرافی لگن زنان: رحم و تخمدان
اسکن لگن یک معاینه اولتراسوند است که بر روی ارزیابی سلامت اندام های لگنی شما از جمله رحم، پوشش آندومتر، تخمدان ها، لوله های فالوپ و ساختارهای مجاور متمرکز است. این اسکن تخصصی برای بررسی و حذف هر گونه ناهنجاری ساختاری زمینهای که میتواند به علائمی که ممکن است با آن مواجه شوید کمک کند، طراحی شده است. این علائم ممکن است شامل خونریزی غیرطبیعی واژینال، سیکل های قاعدگی نامنظم، چالش های حاملگی، سقط مکرر، نفخ، ناراحتی عمومی لگن یا سایر مسائل مرتبط باشد.
سونوگرافی لگن را می توان با دو روش اولیه انجام داد: ترانس شکمی و ترانس واژینال.
سونوگرافی از طریق شکم: این روش شامل حرکت دادن یک مبدل بر روی شکم برای به دست آوردن تصاویری از اندام های لگنی است. این غیر تهاجمی است و معمولاً برای ارائه تصاویر واضح تر به مثانه پر نیاز دارد.
سونوگرافی ترانس واژینال: این روش شامل قرار دادن یک مبدل در واژن برای مشاهده دقیق تر و دقیق تر اندام های لگنی است. این به ویژه برای بررسی پوشش آندومتر، تخمدان ها و سایر ساختارها با دقت بیشتر مفید است.
چه علائم خاصی را تجربه کنید یا سابقه خانوادگی نگرانی های لگنی داشته باشید، انتخاب معاینه منظم لگن می تواند یک گام پیشگیرانه باشد. این چکآپها نه تنها به رد کردن مشکلات احتمالی کمک میکنند، بلکه از طبیعی بودن مداوم و سلامت ساختار کلی اندامهای لگنی شما نیز اطمینان میدهند.
برخی از دلایل رایج برای توصیه به انجام سونوگرافی لگن:
- خونریزی غیر طبیعی واژن
- سیکل های قاعدگی نامنظم
- درد یا ناراحتی لگن
- ناهنجاری های رحمی
- مشکل در باردار شدن
- سقط های مکرر
- نظارت بر بارداری
- کیست یا تومور تخمدان مشکوک
- ارزیابی فیبروم های رحمی
- بیماری التهابی لگن
- ارزیابی ساختارهای لگنی
- توده ها یا تومورهای تخمدان
- خونریزی پس از یائسگی
- اختلالات هورمونی، مانند اختلال عملکرد تیروئید یا سندرم تخمدان پلی کیستیک
- شرایطی مانند فیبروم رحم، پولیپ، کیست تخمدان، هیپرپلازی آندومتر، سندرم تخمدان پلی کیستیک و آدنومیوز
هدف از سونوگرافی لگن چیست؟
سونوگرافی لگن برای تجسم و ارزیابی اندام های لگنی از جمله رحم، تخمدان ها، لوله های فالوپ و مثانه انجام می شود. معمولاً برای تشخیص و نظارت بر شرایطی مانند درد لگن، خونریزی غیرطبیعی و نگرانی های مربوط به سلامت باروری استفاده می شود.
چرا انجام سونوگرافی لگن توصیه می شود؟
سونوگرافی لگن به ارزیابی رحم، پوشش آندومتر و تخمدان ها برای شناسایی علت خونریزی غیرطبیعی واژن، از جمله پریودهای نامنظم یا جریان شدید قاعدگی کمک می کند. سونوگرافی لگن اغلب برای بررسی منبع درد یا ناراحتی لگن توصیه می شود و به شناسایی شرایطی مانند کیست تخمدان، فیبروم یا سایر ناهنجاری ها کمک می کند. افرادی که سقطهای مکرر را تجربه کردهاند ممکن است برای ارزیابی سلامت رحم، شناسایی مشکلات ساختاری و بررسی عوامل مؤثر در سقط جنین تحت سونوگرافی لگن قرار گیرند. فیبرومهای رحم، رشد غیرسرطانی در رحم، میتوانند از طریق سونوگرافی لگن مشاهده و ارزیابی شوند تا اندازه، محل و تأثیر آنها بر سلامت باروری مشخص شود.
چرا یک ارائه دهنده مراقبت های بهداشتی ممکن است سونوگرافی لگن را توصیه کند؟
ممکن است سونوگرافی لگن برای بررسی درد لگن، خونریزی غیرطبیعی، کیست تخمدان، فیبروم، مسائل ناباروری و سایر نگرانی های مربوط به سلامت باروری توصیه شود. همچنین معمولاً در دوران بارداری برای نظارت بر رشد جنین استفاده می شود.
آیا سونوگرافی لگن دردناک است؟
خیر، سونوگرافی لگن معمولاً دردناک نیست. این روش شامل استفاده از ژل بر روی پوست زیر شکم و استفاده از یک دستگاه دستی (مبدل) برای انتقال امواج صوتی از طریق ناحیه لگن است. این یک تکنیک تصویربرداری غیر تهاجمی و قابل تحمل است.
آیا سونوگرافی لگن حاملگی را تشخیص می دهد؟
بله، سونوگرافی لگن معمولا برای تایید و نظارت بر بارداری استفاده می شود. می تواند جنین در حال رشد را تجسم کند، سن و رشد جنین را ارزیابی کند و وجود حاملگی چند قلو را بررسی کند.
آیا سونوگرافی لگن می تواند بیماری های زنان را تشخیص دهد؟
بله، سونوگرافی لگن در تشخیص بیماریهای مختلف زنان، از جمله کیست تخمدان، فیبروم، پولیپ و ناهنجاریهای رحم یا تخمدانها که ممکن است به درد لگن یا مشکلات تولید مثل کمک کند، موثر است.
آیا سونوگرافی لگن خطراتی دارد؟
سونوگرافی لگن یک روش ایمن و غیر تهاجمی بدون هیچ خطر شناخته شده ای در نظر گرفته می شود. از پرتوهای یونیزان استفاده نمی کند، و آن را به یک روش تصویربرداری ترجیحی برای ارزیابی سلامت لگن تبدیل می کند.
چگونه سونوگرافی سه بعدی به حل شش مشکل رایج زنان کمک می کند
برای زنان در سنین باروری، تشخیص به موقع و دقیق مسائل مربوط به زنان برای محافظت از باروری بسیار مهم است. در اینجا نحوه کمک سونوگرافی سه بعدی آورده شده است.
مسائل مربوط به سلامت زنان بر زنان و دختران در هر سنی تأثیر می گذارد، اما علل و مسیر عمل ممکن است در طول زمان تغییر کند. برای زنان در سنین باروری، تشخیص به موقع و دقیق برای محافظت از باروری در صورت یک بیماری جدی ضروری است.
سونوگرافی سه بعدی ابزار مفیدی برای کمک به محدود کردن احتمالات زمانی است که بیماران شکایات رایجی مانند پریودهای دردناک دارند. سونوگرافی همچنین وضوح تصویر مورد نیاز برای شناسایی مسائلی را که تشخیص آنها دشوار است، مانند ضایعات آندومتر، کیستهای تخمدان و فیبروم، فراهم میکند.
در اینجا برخی از رایج ترین مسائل در زنان و زایمان که پزشکان می توانند با کمک سونوگرافی سه بعدی زود تشخیص داده و درمان کنند، آورده شده است.
درد لگن: قبل و در طول دوره قاعدگی یک زن ممکن است دچار گرفتگی شود. اما درد شدیدی که در طول مقاربت جنسی، اجابت مزاج یا ادرار ایجاد می شود، می تواند نشانه اندومتریوز باشد. درد مزمن لگن همچنین ممکن است نشان دهنده بیماری التهابی لگن، کیست یا انسداد جریان قاعدگی باشد. علاوه بر این، درد لگن می تواند از یک منبع گوارشی، دستگاه تناسلی یا اسکلتی عضلانی ناشی شود.
پزشکان از بسیاری از ابزارهای تشخیصی برای محدود کردن علل خاص درد لگن استفاده می کنند، از جمله:
معاینات بدنی: آزمایشات آزمایشگاهی، مانند آزمایش ادرار، شمارش کامل خون (CBC)، سنجش هورمونی و گنادوتروپین جفتی بتا انسانی (hCG)
آزمایش بیماری های مقاربتی
اولتراسوند یک آزمایش تصویربرداری خط اول است که راحت تر و راحت تر از ام آر آی یا سی تی اسکن است.
در جایی که سونوگرافی دو بعدی سرنخ های کلی را ارائه می دهد، تصویربرداری سه بعدی به پزشکان دید واضح تری از ناحیه لگن برای شناسایی ضایعات، التهاب، کیست ها و حاملگی خارج رحمی می دهد.
اندومتریوز
درد شدید و مزمن شکمی که قبل و بعد از پریود، در حین آمیزش جنسی، همراه با اجابت مزاج یا در حین ادرار رخ می دهد، می تواند نشان دهنده آندومتریوز باشد. با وجود علائمی که بر کیفیت زندگی تأثیر منفی می گذارد، تشخیص این بیماری اغلب سال ها به تعویق می افتد. تشخیص و درمان به موقع ممکن است به جلوگیری از پیشرفت بیماری کمک کند و به زنان کمک کند تا زودتر به زندگی بدون درد بازگردند.
سونوگرافی لگن به تسهیل تشخیص اندومتریوما کمک می کند. با این حال، لاپاراسکوپی و بیوپسی اغلب برای تایید تشخیص استفاده می شود. سونوگرافی سه بعدی یک ابزار موثر خط اول برای تشخیص اندومتریوز فراتر از تخمدان ها و برای ضایعات روده است. همچنین اطلاعات ارزشمندی برای برنامه ریزی جراحی ارائه می دهد.
کیست های تخمدان
کیست های ساده تخمدان را می توان به صورت محافظه کارانه با سونوگرافی ترانس واژینال مدیریت کرد. کیست های پیچیده تخمدان نیاز به آزمایش های دقیق تری برای رد سرطان دارند. ترکیب سونوگرافی سه بعدی ترانس واژینال با ارزیابی پاور داپلر، آزمایش خون CA 125 و بررسی علائم می تواند به متخصصان زنان کمک کند تا در تشخیص خوش خیم یا سرطانی بودن کیست ها کمک کنند. پزشکان همچنین میتوانند تصاویر را برای علائم آندومتریوز، که میتوانند با علائم مشابهی تظاهر کنند، بررسی کنند.
پولیپ رحم
خونریزی بین قاعدگی یکی از علائم رایج پولیپ رحم است. معمولا پولیپ های رحمی خوش خیم معمولا قبل یا بعد از یائسگی ظاهر می شوند اما به ندرت دختران نوجوان را تحت تاثیر قرار می دهند. اگر پولیپ درمان نشود، ممکن است بر فرزندآوری آینده تأثیر بگذارد، اگرچه شواهد متناقض هستند.
سونوگرافی سه بعدی ترانس واژینال رایج ترین روش برای ارزیابی ضخیم شدن آندومتر و وجود پولیپ است زیرا نمای واضحی از حفره رحم ارائه می دهد. سونوگرافی همچنین به پزشکان اجازه می دهد تا پولیپ ها را در طول زمان بررسی کنند.
آدنومیوز
دردهای شدید قاعدگی، درد لگن و خونریزی شدید از علائم مشخصه آدنومیوز هستند. تشخیص و درمان آدنومیوز چالش برانگیز است زیرا اغلب همراه با سایر بیماری ها وجود دارد و علائم آن شبیه چندین بیماری دیگر زنانه است. با این حال، انجام این کار به کاهش خطر ناباروری و سقط جنین کمک می کند.
MRI و سونوگرافی ترانس واژینال رایج ترین روش های تصویربرداری مورد استفاده برای تشخیص آدنومیوز هستند.MRI حساسیتی بین 46.1 تا 90 درصد در تشخیص آدنومیوز دارد. با این حال، در حدود 20 درصد از زنان قبل از یائسگی، یک ناحیه اتصالی قابل تعریف وجود ندارد.
سونوگرافی ترانس واژینال دارای حساسیت حدود 89 درصد است و می تواند ویژگی های مشخصه آدنومیوز را شناسایی کند. همچنین به طور گسترده در کلینیک ها در دسترس است و نسبت به MRI برای بیماران مقرون به صرفه تر است.
تشخیص و درمان اولیه
درد و خونریزی غیرطبیعی لگن در زنان پیش از یائسگی می تواند نشان دهنده یک وضعیت پزشکی خوش خیم باشد. با این حال، این علائم همچنین می تواند نشان دهنده یک مورد جدی تر فیبروم رحم، اندومتریوز یا کیست تخمدان باشد. تشخیص و درمان به موقع کلید کاهش خطر ناباروری در این جمعیت است. سونوگرافی سه بعدی ویژگی و حساسیت لازم را برای کمک به متخصصین زنان در تشخیص مطمئن و کمک به راهنمایی بیماران خود در مسیر سلامتی فراهم می کند.
پرسشهای متداول: تشخیص، حقایق و درمان آندومتریوز
در اینجا چند سؤال رایج از پزشکانی که برای تشخیص اندومتریوز یا طرح درمان آن ها انجام می دهند، آورده شده است.
اندومتریوز زنان و زایمان تشخیص سونوگرافی سه بعدی درد لگن سرطان آندومتر ناباروری
اندومتریوز یک بیماری مزمن است که می تواند بر زندگی روزمره، باروری، روابط صمیمانه و رفاه بیماران تأثیر منفی بگذارد. درباره نحوه کمک به بیماران مبتلا به اندومتریوز با تشخیص سریع و برنامه های درمانی دقیق بیشتر بیاموزید.
در مورد تشخیص و درمان آندومتریوز چه چیزهایی باید بدانید؟
به عنوان یک متخصص زنان، تشخیص ارتباط بین ناباروری و اندومتریوز بسیار مهم است. هنگام تشخیص اندومتریوز یا طرح درمان، استفاده از سونوگرافی سه بعدی می تواند به اطمینان از تشخیص زودهنگام و دقیق و همچنین ترسیم گزینه های درمانی کمک کند.
بیماران شما باید در مورد آندومتریوز چه بفهمند؟
مطمئن شوید که بیماران شما علائم این اختلال، از جمله علائم گوارشی و مجاری ادراری را می دانند. سابقه دیسمنوره نیز می تواند نشان دهنده اندومتریوز باشد.
آیا اندومتریوز می تواند باعث سرطان آندومتر شود؟
اندومتریوز ممکن است منجر به خطر بیشتر سرطان آندومتر شود. برای سرطان آندومتر، سونوگرافی در واقع کلید تشخیص زودهنگام است. در حالی که علائم و نشانه های کلاسیک به خوبی توضیح داده شده است، سونوگرافی می تواند به اندازه گیری ضخامت آندومتر و تشخیص سرطان آندومتر در مراحل اولیه کمک کند.
آیا اندومتریوز ژنتیکی است؟
تصور میشود که چند ژنی یا بیش از یک ژن کنترل کننده یک بیماری، مسئول آندومتریوز باشد، اما علت دقیق آن مشخص نیست. یاد بگیرید که چگونه در مورد ژنتیک آندومتریوز با بیماران خود صحبت کنید.
آیا باید آندومتریوز را با MRIیا سونوگرافی ترانس واژینال تشخیص داد؟
تشخیص اندومتریوز یک فرآیند پیچیده است که اغلب شامل استفاده از سونوگرافی و MRI می شود. مقایسه نتایج این دو روش تصویربرداری، از جمله استفاده از سونوگرافی سه بعدی در صورت امکان، می تواند به تشخیص آندومتریوز کمک کند.
چگونه می توان آندومتریوز را با استفاده از سونوگرافی سه بعدی تشخیص داد؟
به عنوان یک متخصص زنان، دانستن چگونگی تشخیص اندومتریوز با سونوگرافی سه بعدی یک مهارت مهم است. در حالی که لاپاراسکوپی استاندارد طلایی است، اولتراسوند سه بعدی می تواند اطلاعات مهمی را قبل از جراحی به خصوص در هنگام ارزیابی اندومتریوز نفوذی عمیق اضافه کند.
گزینه های جایگزین برای تسکین درد آندومتریوز چیست؟
بیماران مبتلا به اندومتریوز احتمالاً سؤالاتی در مورد مدیریت درد خواهند داشت. در حالی که برخی از داروها می توانند به کاهش علائم کمک کنند، طب جایگزین نیز می تواند به تسکین درد آندومتریوز کمک کند.
اندومتریوز می تواند یک اختلال ناراحت کننده باشد، اما همچنین می توان آن را مدیریت کرد و با مراقبت مناسب از یک پزشک ماهر، علائم آن را کاهش داد. آشنایی با روش های تشخیص و ارزیابی و همچنین علل و عوارض احتمالی این اختلال به شما کمک می کند تا به بیماران خود خدمات بهتری ارائه دهید.
چه عواملی باعث بروز کیست آندومتریوز میشوند؟
در یک چرخه قاعدگی طبیعی، پوشش داخلی رحم به طور معمول در هر دوره قاعدگی از بدن خارج میشود. اما در بیماری آندومتریوز، این فرآیند در نواحی خارج از رحم نیز رخ میدهد. علت دقیق این بیماری هنوز مشخص نیست، اما تعدادی عامل احتمالی برای بروز آن مطرح شدهاند:
یکی از دلایل احتمالی آندومتریوز، پدیدهای به نام قاعدگی رتروگراد یا برگشتی است. در این شرایط، خون قاعدگی به جای خروج از واژن، از طریق لولههای فالوپ به داخل حفره لگنی باز میگردد و ممکن است منجر به ایجاد آندومتریوز شود.
دلیل دیگری که برای آندومتریوز ذکر میشود، اختلالات هورمونی است که باعث تبدیل سلولهای خارج رحم به سلولهای مشابه با بافت آندومتر (پوشش داخلی رحم) میگردد. این سلولها ممکن است بر روی اندامهای داخلی لگن مانند تخمدانها، مثانه و راستروده رشد کنند. این بافت اضافی تحت تأثیر هورمونهای قاعدگی به رشد خود ادامه داده و به همین دلیل باعث بروز درد و خونریزی میشود.
همچنین آسیبهای احتمالی به رحم، مانند جراحیهایی چون سزارین، میتوانند موجب پخش سلولها و خون به نواحی دیگر بدن شوند که به توسعه آندومتریوز کمک میکند.
مراحل آندومتریوز و کیستهای آندومتریوز
آندومتریوز به چهار مرحله مختلف تقسیم میشود که شدت بیماری با توجه به عواملی مانند موقعیت، وسعت، اندازه و عمق بافت آندومتر مشخص میشود. در هر مرحله، شرایط خاصی از نظر گسترش و عمق آسیبها وجود دارد.
مرحله ۱: خفیف
در این مرحله، ضایعات آندومتریوز به صورت زخمهای کوچک و کمعمق بر روی تخمدانها ایجاد میشود. بافت اضافی آندومتر تنها در سطح خارجی تخمدانها حضور دارد. همچنین التهاب خفیفی در نواحی داخل یا اطراف حفره لگن ممکن است مشاهده شود.
مرحله ۲: ملایم
آندومتریوز در این مرحله بهصورت بافتهای اضافی با وسعت محدود به وجود میآید که بهطور جزئی در تخمدانها نفوذ کرده است. این تغییرات در مقایسه با مرحله اول کمی بیشتر پیشرفته هستند.
مرحله ۳: متوسط
در این مرحله، بافت آندومتر بهطور عمیقتر و گستردهتر در تخمدانها و دیوارههای لگن نفوذ کرده است. آسیبها به طور مشخصتر و عمیقتر از مراحل قبلی هستند.
مرحله ۴: شدید
این مرحله شدیدترین نوع آندومتریوز است که در آن بافت آندومتر بهطور عمیق در دیوارههای لگن و تخمدانها نفوذ کرده است. علاوه بر این، ممکن است ضایعات به سایر قسمتها مانند لولههای فالوپ یا روده نیز گسترش یابند. در این مرحله، تشکیل کیستهای آندومتریوز در یکی یا هر دو تخمدان نیز محتمل است.
ابتلا به آندومتریوز میتواند تاثیرات جدی بر باروری داشته باشد. در مراحل خفیف این بیماری، احتمال بارداری و بهدنیا آوردن فرزند بالا است، اما در مراحل پیشرفتهتر، خصوصاً مراحل ۳ و ۴، توانایی باروری کاهش پیدا میکند. با وجود داروهایی که برای کاهش علائم آندومتریوز تجویز میشود، این داروها معمولاً تأثیر زیادی بر بهبود شانس باروری ندارند.
در برخی از بیماران، پس از انجام جراحی برای برداشتن بافت آندومتریال و کیستهای شکلاتی، امکان بارداری مجدد فراهم میشود. اما اگر این روشها نتوانند باروری را بهبود بخشند، روشهای دیگری مانند لقاح آزمایشگاهی (IVF) ممکن است پیشنهاد شوند.
مهم است که با پزشک خود در مورد گزینههای درمانی مختلف مشورت کنید تا بهترین تصمیم بر اساس وضعیت خاص شما، مانند تمایل به بارداری در آینده یا نیاز به آن در کوتاهمدت، گرفته شود. همچنین پزشک میتواند شما را در تصمیمگیری در مورد زمانبندی بارداری، با توجه به شدت بیماری، راهنمایی کند.
در نهایت، باید بدانید که علائم آندومتریوز به مرور زمان ممکن است تشدید شوند و در صورت عدم درمان مناسب، فرآیند بارداری طبیعی را با مشکل مواجه کنند. مشاورههای پزشکی میتواند به شما در اتخاذ تصمیمات درست در این زمینه کمک کند.
عوامل خطر ابتلا به کیست آندومتریوز
شناخت عوامل خطر مرتبط با آندومتریوز میتواند به شما در تعیین زمان مناسب برای چکاپها و معاینات کمک کند.
سن: تمامی زنان در سنین مختلف ممکن است به آندومتریوز یا کیستهای آندومتریوز مبتلا شوند. این بیماری اغلب در زنان بین ۳۰ تا ۴۰ سال تشخیص داده میشود، اما علائم و نشانههای اولیه ممکن است از دوران بلوغ آغاز شود.
سابقه خانوادگی : اگر یکی از اعضای خانوادهتان به آندومتریوز مبتلا بوده، بهتر است با پزشک خود مشورت کنید. این ممکن است به معنی افزایش خطر ابتلا به این بیماری در شما باشد.
تجربه بارداری: بارداری بهطور موقت میتواند علائم آندومتریوز را کاهش دهد. زنانی که تا به حال باردار نشدهاند بیشتر در معرض خطر ابتلا به این بیماری قرار دارند. اما باید توجه داشت که زنان دارای سابقه بارداری هم ممکن است به این بیماری مبتلا شوند.
مشکلات سیستم ایمنی: سیستم ایمنی ضعیف ممکن است نتواند بافت آندومتر را که خارج از رحم قرار گرفته از بین ببرد. اختلالات ایمنی و برخی سرطانها در زنان مبتلا به آندومتریوز بیشتر مشاهده میشود.
اختلالات قاعدگی: اگر دچار مشکلاتی در چرخه قاعدگی خود هستید، بهتر است آن را با پزشک در میان بگذارید. مشکلات قاعدگی ممکن است شامل موارد زیر باشد:
- دورههای قاعدگی کوتاهتر از حد معمول (کمتر از ۲۷ روز)
- خونریزیهای سنگین و طولانی مدت
- شروع قاعدگی از سنین پایینتر
این مشکلات میتوانند شما را در معرض ابتلا به آندومتریوز و کیستهای مرتبط با آن قرار دهند.
سونوگرافی تشخیصی برای اندومتریوز در تهران، مرکز الوند
اندومتریوز یکی از بیماریهای شایع زنان است که میتواند تأثیرات قابل توجهی بر کیفیت زندگی و سلامت عمومی زنان بگذارد. تشخیص به موقع این بیماری نقش بسیار مهمی در درمان و بهبود وضعیت بیمار دارد. سونوگرافی تشخیصی به عنوان یکی از ابزارهای موثر در تشخیص اندومتریوز به شمار میآید که در مراکز معتبر و تخصصی مانند مرکز الوند در تهران، این روش با دقت و کارایی بالا انجام میشود. این مقاله به بررسی اهمیت سونوگرافی تشخیصی برای اندومتریوز، نحوه انجام آن و مزایای استفاده از آن در مرکز الوند میپردازد.
اندومتریوز یک اختلال در سیستم تولید مثل زنان است که در آن بافتی مشابه به بافت پوششدهنده رحم (آندومتر) در خارج از رحم رشد میکند. این بافت ممکن است در تخمدانها، لولههای فالوپ، کیسه رحمی و یا حتی در نواحی دورتر از سیستم تولید مثل مانند رودهها و مثانه قرار گیرد. از آنجایی که بافت اندومتریوز به صورت غیرطبیعی در مکانهای دیگر رشد میکند، خونریزیها و التهابات زیادی ایجاد میشود که میتواند باعث بروز علائم شدیدی مانند درد مزمن لگن، درد شدید در دوران قاعدگی، مشکلات باروری و دیگر مشکلات بهداشتی شود.
چرا تشخیص زودهنگام اندومتریوز اهمیت دارد؟
تشخیص زودهنگام اندومتریوز از اهمیت بسیاری برخوردار است زیرا این بیماری در صورت عدم درمان میتواند به عوارض جدیتری منجر شود. مشکلات باروری، دردهای شدید در دوران قاعدگی و همچنین آسیب به اعضای داخلی میتواند از پیامدهای نادیده گرفتن این بیماری باشد. درمانهای مختلفی مانند جراحی، دارودرمانی و تغییرات سبک زندگی برای مدیریت این بیماری وجود دارد، اما درمان موثرتر زمانی خواهد بود که بیماری به موقع تشخیص داده شود.
سونوگرافی تشخیصی برای اندومتریوز
سونوگرافی به عنوان یک روش غیرتهاجمی، برای تشخیص اندومتریوز به طور گسترده استفاده میشود. این روش از امواج صوتی برای ایجاد تصاویری از اندامهای داخلی بدن استفاده میکند و اطلاعات ارزشمندی در مورد وجود کیستها، ضایعات و التهابهایی که ناشی از اندومتریوز هستند، به پزشک ارائه میدهد.
در سونوگرافی تشخیصی برای اندومتریوز، دو نوع سونوگرافی معمولاً انجام میشود:
سونوگرافی: در این روش، پروب سونوگرافی روی سطح شکم قرار میگیرد و تصاویری از اندامهای داخلی گرفته میشود.
سونوگرافی ترانسواژینال: در این روش، پروب از طریق واژن وارد میشود تا تصاویری دقیقتر از رحم و تخمدانها به دست آید. این نوع سونوگرافی برای تشخیص اندومتریوز بسیار موثر است زیرا قادر است جزئیات بیشتری از بافتهای ناحیه لگن را نمایش دهد.
نحوه انجام سونوگرافی در مرکز الوند
مرکز الوند در تهران یکی از مراکز پیشرفته در ارائه خدمات سونوگرافی تشخیصی برای اندومتریوز است. این مرکز با استفاده از تجهیزات مدرن و پیشرفته، سونوگرافیهای دقیق و کارآمد را انجام میدهد. در مرکز الوند، مراحل زیر برای انجام سونوگرافی تشخیصی اندومتریوز معمولاً طی میشود:
مشاوره اولیه با پزشک: قبل از انجام سونوگرافی، پزشک متخصص معاینات لازم را انجام داده و تاریخچه پزشکی بیمار را بررسی میکند. همچنین ممکن است برخی علائم یا نشانهها که به اندومتریوز اشاره دارند، از بیمار سوال شود.
انجام سونوگرافی: بسته به وضعیت بیمار، پزشک ممکن است از سونوگرافی یا ترانسواژینال استفاده کند. در هر دو روش، بیمار باید در موقعیت خاصی قرار گیرد تا تصویربرداری به بهترین شکل ممکن انجام شود.
تفسیر نتایج: پس از انجام سونوگرافی، تصاویر تهیه شده توسط پزشک متخصص بررسی میشود. در صورتی که تودهها یا کیستهایی شبیه به کیستهای اندومتریوز مشاهده شود، پزشک تشخیص قطعیتری خواهد داشت. در صورت نیاز، ممکن است تستهای بیشتری مانند MRI یا لاپاراسکوپی برای تأیید تشخیص انجام شود.
مزایای سونوگرافی تشخیصی در مرکز الوند
مرکز الوند در تهران با بهرهگیری از فناوریهای روز دنیا و کادر پزشکی متخصص، مزایای بسیاری برای بیمارانی که به دنبال تشخیص و درمان اندومتریوز هستند، فراهم میآورد:
دقت بالا: سونوگرافی در مرکز الوند با استفاده از دستگاههای سونوگرافی پیشرفته انجام میشود که به پزشکان امکان میدهد تا تصاویر با کیفیت بالا و جزئیات دقیقتری از وضعیت اندامهای لگنی بیمار تهیه کنند.
بدون نیاز به بیهوشی: برخلاف روشهای جراحی مانند لاپاراسکوپی، سونوگرافی یک روش غیرتهاجمی و بدون نیاز به بیهوشی است که برای بیمار درد و ناراحتی کمتری دارد.
نتایج سریع: در مرکز الوند، نتایج سونوگرافی به سرعت تحلیل و به بیمار اطلاع داده میشود، که به پزشک این امکان را میدهد تا درمان مناسب را به موقع شروع کند.
مشاوره تخصصی: پزشکان متخصص در مرکز الوند از تجربه و دانش کافی برای تفسیر دقیق نتایج سونوگرافی برخوردارند و میتوانند توصیههای لازم را برای درمان یا پیگیریهای بعدی به بیمار ارائه دهند.
سونوگرافی تشخیصی برای اندومتریوز یکی از ابزارهای موثر در تشخیص و درمان این بیماری است. مرکز الوند در تهران با ارائه خدمات سونوگرافی پیشرفته و بهرهگیری از پزشکان متخصص، به بیمارانی که از علائم اندومتریوز رنج میبرند، این امکان را میدهد تا به سرعت و دقت وضعیت خود را ارزیابی کرده و درمانهای مناسب را دریافت کنند. تشخیص به موقع اندومتریوز نه تنها به کاهش علائم کمک میکند، بلکه به جلوگیری از عوارض جدیتر و مشکلات باروری نیز کمک میکند. اگر شما نیز دچار علائمی مشابه اندومتریوز هستید یا نگرانیهایی در مورد وضعیت خود دارید، مراجعه به مرکز الوند و انجام سونوگرافی تشخیصی میتواند گام مهمی در جهت تشخیص و درمان موثر این بیماری باشد.
خانمی که اندومتریوز دارد باید چه کاری انجام دهد؟
اندومتریوز یکی از بیماریهای شایع در میان زنان است که با رشد بافت مشابه پوشش داخلی رحم در خارج از رحم مشخص میشود. این بیماری میتواند باعث درد شدید، مشکلات قاعدگی، ناباروری و تأثیر منفی بر کیفیت زندگی شود. برای مدیریت و کاهش علائم اندومتریوز، خانمها میتوانند اقدامات متنوعی انجام دهند که شامل تغییر سبک زندگی، درمانهای دارویی و روشهای پزشکی تخصصی است.
اولین گام مهم، مراجعه به پزشک متخصص زنان و زایمان است. پزشک با انجام معاینات بالینی، تصویربرداری و در صورت نیاز لاپاراسکوپی، تشخیص دقیق را ارائه میدهد و درمان مناسب را پیشنهاد میکند. تشخیص زودهنگام اندومتریوز میتواند از پیشرفت بیماری جلوگیری کرده و کیفیت زندگی بیمار را بهبود بخشد.
یکی از مؤثرترین روشهای کنترل علائم، استفاده از داروهای مسکن و ضد التهاب است. داروهای بدون نسخه مانند ایبوپروفن و ناپروکسن میتوانند دردهای قاعدگی و درد مزمن لگن را کاهش دهند. پزشک ممکن است داروهای هورمونی مانند قرصهای ضد بارداری، گنادوتروپینها یا پروژستینها را برای کنترل رشد بافت اندومتریوز تجویز کند. این داروها میتوانند درد و خونریزیهای شدید را کاهش داده و جلوی پیشرفت بیماری را بگیرند.
تغییرات سبک زندگی نیز نقش مهمی در مدیریت اندومتریوز دارد. رعایت رژیم غذایی سالم و متعادل، شامل مصرف میوهها، سبزیجات، غلات کامل و کاهش مصرف مواد غذایی پرچرب و فرآوریشده، میتواند التهاب بدن را کاهش دهد. ورزش منظم، به ویژه ورزشهای سبک مانند پیادهروی، یوگا و شنا، میتواند درد لگن و گرفتگی عضلات را کاهش دهد و سلامت عمومی بدن را ارتقا دهد.
روشهای مکمل مانند مدیتیشن، ماساژ درمانی و طب سوزنی نیز ممکن است در کاهش درد و بهبود کیفیت زندگی مؤثر باشند. با این حال، قبل از استفاده از هر روش مکملی، مشاوره با پزشک ضروری است تا تداخل با درمانهای اصلی جلوگیری شود.
اگر اندومتریوز باعث ناباروری شده باشد یا درمانهای دارویی مؤثر نباشند، جراحی ممکن است گزینه مناسبی باشد. جراحی لاپاراسکوپی برای حذف بافتهای اندومتریوز و کاهش درد استفاده میشود و در برخی موارد میتواند شانس بارداری را افزایش دهد. انتخاب روش درمانی مناسب بستگی به شدت بیماری، سن، برنامههای باروری و پاسخ بدن به درمانهای قبلی دارد.
پشتیبانی روانی و اجتماعی نیز اهمیت بالایی دارد. زندگی با اندومتریوز میتواند فشار روحی و استرس ایجاد کند. شرکت در گروههای حمایتی، مشاوره روانشناسی و گفتگو با افراد مبتلا به تجربه مشابه، میتواند به کاهش اضطراب و افسردگی کمک کند و احساس تنهایی را کاهش دهد.
مدیریت اندومتریوز یک فرایند چندجانبه است که شامل مراقبت پزشکی، تغییرات سبک زندگی، حمایت روانی و در صورت نیاز درمان جراحی میشود. رعایت منظم برنامه درمانی، مراجعه به پزشک و توجه به نشانههای جدید بیماری میتواند به کنترل علائم و بهبود کیفیت زندگی کمک کند. با شناخت و مدیریت صحیح، خانمها میتوانند زندگی فعال و سالمی داشته باشند و اثرات منفی اندومتریوز را به حداقل برسانند.
راهنمای روزانه برای مدیریت اندومتریوز
پیگیری و یادداشتبرداری علائم:
هر روز زمان و شدت درد، خونریزی، خستگی و سایر علائم را یادداشت کنید. این کار به پزشک کمک میکند تا روند بیماری را بهتر ارزیابی کند و درمان مناسب را تعیین کند.
مصرف دارو طبق تجویز پزشک:
داروهای مسکن، ضد التهاب یا هورمونی را دقیقاً طبق دستور پزشک مصرف کنید. هرگونه تغییر در شدت درد یا عوارض جانبی داروها را ثبت و به پزشک اطلاع دهید.
رژیم غذایی ضد التهاب:
- مصرف سبزیجات و میوههای تازه، غلات کامل و پروتئینهای سالم مانند ماهی، مرغ و حبوبات را افزایش دهید.
- از مصرف غذاهای فرآوریشده، سرخشده و پرچرب پرهیز کنید.
- نوشیدن آب کافی در طول روز کمک به کاهش التهاب و بهبود هضم میکند.
ورزش منظم و سبک:
- روزانه حداقل ۲۰ تا ۳۰ دقیقه ورزش سبک انجام دهید.
- ورزشهایی مانند پیادهروی، شنا، یوگا و حرکات کششی میتوانند درد لگن و گرفتگی عضلات را کاهش دهند.
- در صورت شدت درد، ورزش شدید انجام ندهید و استراحت کافی داشته باشید.
مدیریت استرس و آرامش ذهنی:
- تمرین مدیتیشن، تنفس عمیق و یوگا میتواند استرس و درد را کاهش دهد.
- خواب کافی (۷ تا ۸ ساعت در شب) به تعادل هورمونی و کاهش التهاب کمک میکند.
روشهای مکمل در صورت نیاز:
- ماساژ درمانی، گرما درمانی یا استفاده از پد حرارتی برای کاهش درد لگن مؤثر است.
- طب سوزنی یا مشاورههای فیزیوتراپی ممکن است به کاهش درد مزمن کمک کنند، اما حتماً با پزشک هماهنگ شود.
پیگیری منظم پزشکی:
- مراجعات دورهای به متخصص زنان برای ارزیابی پیشرفت بیماری و تنظیم درمان ضروری است.
- در صورت بروز علائم جدید یا تغییر در شدت درد، فوراً پزشک را مطلع کنید.
حمایت روانی و اجتماعی:
- گفتگو با اعضای خانواده و دوستان درباره شرایط خود باعث کاهش اضطراب میشود.
- شرکت در گروههای حمایتی یا مشاوره روانشناسی میتواند به مدیریت فشار روحی و حفظ سلامت روان کمک کند.
آمادهسازی برای روزهای دردناک:
- در روزهایی که درد شدید است، برنامههای کاری سبک داشته باشید و فعالیتهای خود را اولویتبندی کنید.
- ابزارهای گرمایشی، داروهای مسکن و آرامبخشهای مجاز را در دسترس داشته باشید.
مدیریت باروری (در صورت نیاز):
- اگر قصد بارداری دارید، با پزشک درباره روشهای بهینه باروری و کنترل اندومتریوز مشورت کنید.
- درمانهای دارویی یا جراحی میتواند شانس بارداری را بهبود دهد و توصیهها باید مطابق شرایط فردی باشد.
چرا برخی افراد دچار اندومتریوز می شوند؟
اینکه چرا برخی افراد دچار این مشکل میشوند، هنوز بهطور کامل روشن نیست و پژوهشهای علمی همچنان در حال بررسی ریشههای آن هستند. با این حال، متخصصان چند عامل احتمالی را مطرح کردهاند که هرکدام میتواند در بروز این شرایط نقش داشته باشد. مهمترین نظریهها بیشتر بر عملکرد طبیعی بدن، وراثت و وضعیت سیستم ایمنی متمرکز هستند.
یکی از رایجترین توضیحها، بازگشت خون قاعدگی به داخل حفره لگن است. در این حالت، به جای اینکه خون قاعدگی بهطور کامل از بدن خارج شود، بخشی از بافت و خون از طریق لولههای فالوپ دوباره وارد فضای لگنی میشود. تصور میشود سلولهای موجود در این خون میتوانند در قسمتهای مختلف لگن جای بگیرند و در آینده به بافتهایی تبدیل شوند که شبیه لایه داخلی رحم عمل میکنند. هرچند این پدیده در بسیاری از افراد اتفاق میافتد، تنها در برخی باعث ایجاد این اختلال میشود. این موضوع نشان میدهد که عوامل دیگری نیز در کنار این پدیده نقش دارند.
گروهی از پژوهشها به عوامل ژنتیکی اشاره میکنند. بر اساس این دیدگاه، افرادی که بستگان درجه یک آنها دچار این مشکل بودهاند، احتمال بیشتری دارد که خودشان نیز آن را تجربه کنند. به همین دلیل، محققان معتقدند ممکن است ژنهایی در بدن وجود داشته باشد که تمایل به رشد غیرطبیعی بافتهای مشابه بافت رحم را افزایش دهد. ارثی بودن این موضوع به این معناست که برخی افراد از ابتدا آمادگی بیشتری برای بروز این پدیده دارند، حتی اگر عوامل محیطی سایر افراد مشابه آنها باشد.
از سوی دیگر، اختلالات سیستم ایمنی نیز یکی از فرضیههای مهم در این زمینه به شمار میرود. سیستم ایمنی سالم باید بتواند سلولهایی را که در جای نامناسبی رشد میکنند، شناسایی کرده و آنها را از بین ببرد. اما اگر این سیستم عملکرد ضعیفتری داشته باشد، ممکن است سلولهایی که خارج از رحم رشد میکنند، توسط دفاع بدن دفع نشوند و به مرور زمان تکثیر یابند. این نظریه میتواند توضیح دهد که چرا همه افراد با بازگشت خون قاعدگی دچار این وضعیت نمیشوند.
علاوه بر این موارد، برخی دانشمندان احتمال میدهند تغییرات هورمونی، عوامل محیطی، و حتی نوع تغذیه و سبک زندگی نیز در تشدید یا تسریع بروز علائم نقش داشته باشند. البته هیچیک از این نظریات بهتنهایی پاسخ قطعی ارائه نمیدهند؛ بلکه مجموعهای از عوامل در کنار یکدیگر میتوانند این روند را شکل دهند.
اگرچه علت دقیق این اتفاق هنوز بهطور کامل کشف نشده است، اما ترکیبی از مسائل ژنتیکی، عملکرد سیستم ایمنی و پدیدههایی مانند بازگشت خون قاعدگی، بیشترین احتمال را در توضیح این موضوع دارند. تحقیقات جدید همچنان ادامه دارد تا بتوان به یک پاسخ قطعی و درمانهای دقیقتر دست یافت. این آگاهیها کمک میکند افراد با شناخت بهتر از بدن خود، در صورت مشاهده نشانهها، سریعتر به پزشک مراجعه کنند و مدیریت بهتری بر شرایط خود داشته باشند.
سونوگرافی برای تشخیص اندومتریوز توسط تکنسین خانم در مرکز سونوگرافی الوند
اندومتریوز یکی از بیماریهای شایع و در عین حال کمتر شناختهشده در میان بانوان است که میتواند تأثیر قابل توجهی بر کیفیت زندگی، باروری و سلامت عمومی آنها داشته باشد. تشخیص بهموقع این بیماری نقش بسیار مهمی در کنترل علائم و جلوگیری از پیشرفت آن دارد. یکی از روشهای اصلی و قابل دسترس برای بررسی و تشخیص اندومتریوز، انجام سونوگرافی تخصصی است. در مرکز سونوگرافی الوند، این خدمت با بهرهگیری از تجهیزات پیشرفته و توسط تکنسین خانم مجرب ارائه میشود تا مراجعین با آرامش و اطمینان کامل مراحل بررسی را طی کنند.
اندومتریوز چیست و چرا تشخیص آن اهمیت دارد؟
اندومتریوز زمانی رخ میدهد که بافتی مشابه پوشش داخلی رحم (آندومتر) در خارج از رحم رشد میکند. این بافت میتواند در تخمدانها، لولههای فالوپ، دیواره لگن و حتی در موارد نادر در سایر بخشهای بدن ایجاد شود. از آنجا که این بافت مانند آندومتر طبیعی به تغییرات هورمونی چرخه قاعدگی پاسخ میدهد، میتواند باعث درد شدید، التهاب، ایجاد کیست و چسبندگی در ناحیه لگن شود. علائمی مانند درد شدید قاعدگی، درد هنگام رابطه زناشویی، درد مزمن لگنی، خونریزیهای نامنظم و ناباروری میتواند از نشانههای اندومتریوز باشد. با این حال، شدت علائم در افراد مختلف متفاوت است و گاهی بیماری بدون علامت مشخص پیش میرود. به همین دلیل انجام سونوگرافی دقیق و تخصصی برای بررسی وضعیت رحم و تخمدانها اهمیت ویژهای دارد.
نقش سونوگرافی در تشخیص اندومتریوز
سونوگرافی یکی از مهمترین روشهای تصویربرداری غیرتهاجمی برای ارزیابی اندومتریوز است. در بسیاری از موارد، سونوگرافی ترانسواژینال میتواند وجود کیستهای اندومتریوما (کیستهای شکلاتی)، ضخیم شدن غیرطبیعی بافتها و چسبندگیهای لگنی را نشان دهد. اگرچه تشخیص قطعی اندومتریوز در برخی موارد نیاز به بررسیهای تکمیلی دارد، اما سونوگرافی دقیق و تخصصی میتواند اطلاعات بسیار ارزشمندی در اختیار پزشک قرار دهد و مسیر درمان را مشخص کند. کیفیت دستگاه سونوگرافی و تجربه تکنسین در تشخیص جزئیات، نقش مهمی در افزایش دقت بررسی دارد.
انجام سونوگرافی توسط تکنسین خانم؛ آرامش و حریم خصوصی بیشتر
یکی از دغدغههای مهم بسیاری از بانوان هنگام انجام سونوگرافیهای تخصصی، بهویژه سونوگرافیهای لگنی و ترانسواژینال، مسئله راحتی و حفظ حریم شخصی است. در مرکز سونوگرافی الوند، انجام سونوگرافی برای تشخیص اندومتریوز توسط تکنسین خانم با تجربه انجام میشود تا مراجعین با احساس امنیت، آرامش و اعتماد بیشتری این فرایند را پشت سر بگذارند. تکنسین خانم با درک حساسیتهای جسمی و روحی بانوان، مراحل انجام سونوگرافی را با توضیح کامل، احترام به حریم شخصی و رعایت استانداردهای حرفهای انجام میدهد. این موضوع بهویژه برای بانوانی که برای اولین بار این نوع سونوگرافی را تجربه میکنند، اهمیت زیادی دارد.
تجهیزات پیشرفته در مرکز سونوگرافی الوند
دقت در تشخیص اندومتریوز تا حد زیادی به کیفیت دستگاههای تصویربرداری وابسته است. مرکز سونوگرافی الوند با بهرهگیری از دستگاههای پیشرفته و بهروز سونوگرافی، امکان بررسی دقیق ساختار رحم، تخمدانها و بافتهای اطراف را فراهم کرده است. تصاویر با وضوح بالا، امکان بررسی دقیق کیستهای تخمدانی، ارزیابی ضخامت دیواره رحم و تشخیص چسبندگیهای احتمالی را فراهم میکند. این دقت بالا کمک میکند تا موارد مشکوک در مراحل اولیه شناسایی شده و درمان مناسب سریعتر آغاز شود.
روند انجام سونوگرافی اندومتریوز در مرکز الوند
فرایند انجام سونوگرافی در مرکز الوند با پذیرش منظم و راهنمایی کامل آغاز میشود. پس از ثبت اطلاعات و بررسی درخواست پزشک، تکنسین خانم توضیحات لازم درباره نوع سونوگرافی و مراحل انجام آن را در اختیار مراجعهکننده قرار میدهد. در صورتی که سونوگرافی ترانسواژینال مورد نیاز باشد، این کار در محیطی کاملاً خصوصی و با رعایت کامل اصول بهداشتی انجام میشود. تمامی تجهیزات بهصورت استریل و یکبارمصرف استفاده شده و پروتکلهای بهداشتی با دقت رعایت میگردد. مدت زمان انجام سونوگرافی معمولاً کوتاه است و تصاویر لازم در همان جلسه تهیه میشود. سپس گزارش اولیه برای بررسی نهایی آماده شده و در اختیار پزشک معالج قرار میگیرد.
آمادگیهای لازم پیش از سونوگرافی
بسته به نوع سونوگرافی (شکمی یا ترانسواژینال)، ممکن است توصیههایی پیش از مراجعه ارائه شود. در برخی موارد لازم است مثانه پر باشد و در برخی دیگر، تخلیه مثانه توصیه میشود. اطلاعرسانی دقیق در زمان تعیین نوبت انجام میشود تا مراجعهکننده با آمادگی کامل حضور پیدا کند. رعایت این نکات ساده باعث میشود کیفیت تصاویر افزایش یافته و بررسی دقیقتر انجام شود.
اهمیت تشخیص زودهنگام اندومتریوز
اندومتریوز در صورت عدم تشخیص و درمان مناسب میتواند باعث ایجاد چسبندگیهای شدید، دردهای مزمن و حتی مشکلات باروری شود. تشخیص زودهنگام از طریق سونوگرافی تخصصی میتواند از پیشرفت بیماری جلوگیری کرده و گزینههای درمانی مؤثرتری را در اختیار پزشک قرار دهد. هرچه بیماری در مراحل اولیه شناسایی شود، کنترل آن سادهتر بوده و احتمال بروز عوارض کاهش مییابد. به همین دلیل توصیه میشود بانوانی که علائم مشکوک دارند، بررسیهای تصویربرداری را به تعویق نیندازند.
چرا مرکز سونوگرافی الوند انتخاب مناسبی است؟
مرکز سونوگرافی الوند با ترکیب تخصص، تجربه، تجهیزات مدرن و رعایت اصول اخلاق حرفهای، محیطی مطمئن برای انجام سونوگرافیهای تخصصی بانوان فراهم کرده است. حضور تکنسین خانم مجرب، پاسخگویی مناسب، نوبتدهی منظم و فضای آرام مرکز از جمله ویژگیهایی است که رضایت مراجعین را به همراه داشته است.
تمرکز این مرکز بر دقت تشخیص، احترام به مراجعین و ارائه خدمات با کیفیت بالا موجب شده است که بسیاری از بانوان برای بررسیهای تخصصی خود این مرکز را انتخاب کنند.
سونوگرافی یکی از مؤثرترین روشها برای بررسی و تشخیص اندومتریوز است و انجام آن در یک مرکز مجهز و توسط تکنسین خانم با تجربه میتواند تجربهای آرام و مطمئن برای بانوان فراهم کند. مرکز سونوگرافی الوند با بهرهگیری از دستگاههای پیشرفته و رعایت کامل اصول حرفهای، خدمات تخصصی سونوگرافی لگنی و بررسی اندومتریوز را با بالاترین دقت ارائه میدهد.
اگر دچار دردهای لگنی، اختلالات قاعدگی یا علائم مشکوک به اندومتریوز هستید، انجام سونوگرافی تخصصی میتواند گامی مهم در مسیر تشخیص و درمان بهموقع باشد. انتخاب مرکزی مطمئن مانند سونوگرافی الوند، به شما کمک میکند این مسیر را با آرامش و اطمینان طی کنید.