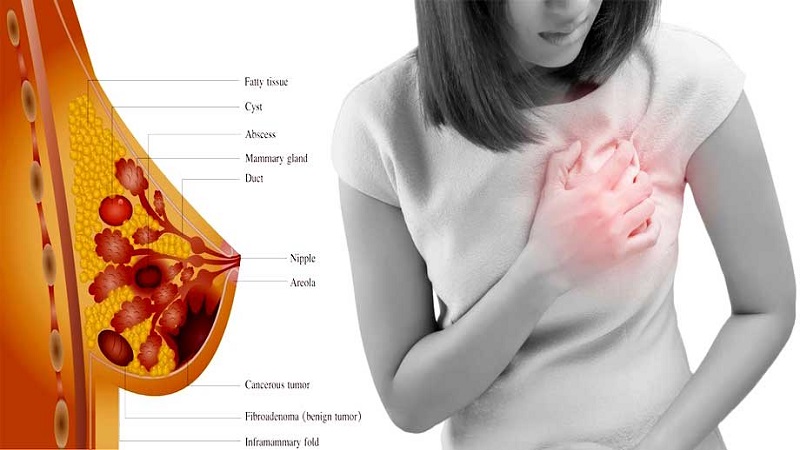
درد پستان؛علل درد سینه
علل احتمالی درد سینه به این بستگی دارد که آیا درد در یک ناحیه خاص یا در سرتاسر پستان قرار دارد.
اگر درد ناحیه خاصی را تحت تاثیر قرار دهد، می تواند ناشی از موارد زیر باشد.

اگر سوالی در مورد ماموگرافی یا سونوگرافی دارید ویا پزشک برایتان ماموگرافی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و ماموگرافی الوند در تماس باشید.
کیست سینه
به طور غیرمعمول، عفونت سینه، مانند آبسه
اگر درد کل سینه را تحت تاثیر قرار دهد، ممکن است ناشی از موارد زیر باشد:
- تغییرات هورمونی
- تغییرات فیبروکیستیک
- بافت های حمایت کننده کشش قوی قفسه سینه
- گاهی اوقات یک عفونت عمومی پستان
- اگر درد سینه تنها علامت باشد، معمولاً نشانه سرطان سینه نیست.
تغییرات در سطح هورمون های زنانه استروژن و پروژسترون می تواند باعث درد سینه شود. سطح این هورمون ها درست قبل یا در طول قاعدگی و در دوران بارداری افزایش می یابد. هنگامی که این سطوح افزایش مییابد، باعث میشوند که غدد و مجاری شیر بزرگ شوند و سینهها مایع خود را حفظ کنند. سپس سینه ها متورم می شوند و گاهی اوقات دردناک هستند. این دردها معمولاً در سرتاسر سینه احساس میشوند و هنگام لمس آن درد ایجاد میکنند. درد سینه که در دوران قاعدگی دیده می شود می تواند ماه ها یا سال ها بیاید و از بین برود. مصرف قرص (داروهای ضد بارداری خوراکی) یا درمان جایگزین هورمونی پس از یائسگی نیز می تواند سطح هورمون ها را افزایش دهد و باعث این نوع درد شود.
کیست سینه چیست؟
کیست سینه مجموعه ای موضعی از مایع در سینه است. مایع به طور مداوم در مجاری شیر در سینه تولید و بازجذب می شود. هنگامی که یک مجرا مسدود می شود، یا مقدار مایع تولید شده بیشتر از مقدار جذب شده است، مایع تجمع می یابد که باعث ایجاد کیست می شود. کیست ها می توانند منفرد یا متعدد باشند. آنها می توانند بیایند و از بین بروند و اندازه آنها در طول چرخه قاعدگی متفاوت باشد.
کیست چقدر شایع است؟
کیست سینه بسیار شایع است. مطالعات، کیست را در 50 درصد از زنانی که به کلینیک پستان مراجعه می کنند، گزارش کرده اند. کیست می تواند در زنان در هر سنی ایجاد شود. آنها بیشتر در گروه سنی 30 تا 50 سال شایع هستند. آنها معمولاً پس از یائسگی ناپدید می شوند، اما در برخی از زنان می توانند تا پایان عمر باقی بمانند. کیست ها در زنان یائسه ای که از درمان جایگزینی هورمون استفاده می کنند بیشتر از زنان یائسه ای که این کار را نمی کنند، دیده می شود.
کیست چگونه تشخیص داده می شود؟
اکثر کیست های سینه کوچک هستند (فقط چند میلی متر) و هیچ علامتی ایجاد نمی کنند. اغلب آنها در ماموگرافی یا سونوگرافی که به دلیل دیگری انجام شده است دیده می شوند.
در ماموگرافی، گاهی اوقات می توان آنها را به صورت یک توده صاف و گرد در بافت سینه مشاهده کرد. در سونوگرافی معمولا صاف، گرد و سیاه هستند. گاهی اوقات کیست ها این ویژگی های معمولی را ندارند و تشخیص آنها از ضایعات جامد (غیر مایع) فقط با نگاه کردن دشوار است. ممکن است برای تایید کیست بودن آنها به آزمایشات بیشتری نیاز باشد. پزشکان گاهی اوقات آنها را به عنوان "کیست های پیچیده" توصیف می کنند.
هنگامی که کیست ها بزرگ می شوند می توانند باعث ایجاد توده ای شوند که قابل احساس است. به طور کلاسیک، توده صاف، نرم است و به راحتی حرکت می کند، اگرچه مایع تحت کشش باشد، هنگام معاینه می تواند سفت شود. کیست ها اغلب حساس هستند. حتی اگر هیچ توده مشخصی برای احساس وجود نداشته باشد، بافت سینه حاوی کیست یا کیست ممکن است حساس باشد.
کیست چگونه درمان می شود؟
کیست هایی که هیچ علامتی ایجاد نمی کنند و ویژگی های غیر سرطانی (خوش خیم) را در تصویربرداری نشان می دهند نیازی به درمان ندارند. اکثر کیست ها در این دسته قرار می گیرند.
گاهی اوقات ضایعاتی در تصویربرداری دیده میشوند که ممکن است کیست (مایع) باشند، اما میتوانند جامد نیز باشند و اینها نیاز به آزمایش بیشتری دارند. این کار با تخلیه کیست انجام می شود که به آن "آسیب کیست" نیز می گویند. این شامل قرار دادن یک سوزن در کیست، اغلب تحت هدایت سونوگرافی، برای خارج کردن مایع از کیست است. اگر کیست دارای مایع آبکی باشد، ممکن است با آسپیراسیون ناپدید شود. اگر مایع خمیری غلیظ یا ژل مانند در آن باشد، ممکن است کیست به طور کامل تخلیه نشود. این دلیلی برای نگرانی نیست. گاهی اوقات نمونه ای از مایع آسپیره شده برای آزمایش توسط پاتولوژیست ارسال می شود تا از کیست بودن آن مطمئن شود.
هیچ توافقی در مورد نحوه درمان کیست های سینه که علائم ایجاد می کنند وجود ندارد. برخی از پزشکان احساس می کنند که اگر کیست باعث ایجاد توده می شود، باید آن را تخلیه کرد. برخی دیگر احساس می کنند که اگر ظاهر و احساس یک کیست معمولی داشته باشد، ممکن است به حال خود رها شود و تحت نظر باشد. تصمیم گیری در مورد آسپیره شدن کیستی که باعث ایجاد توده می شود تا حدی به ترجیح بیمار بستگی دارد. کیست هایی که حساس هستند اغلب برای کاهش ناراحتی آسپیره می شوند.
جراحی برای برداشتن کیست به ندرت توصیه می شود. معمولاً فقط کیست هایی که پس از درناژ مکرر دوباره عود می کنند یا کیست هایی که ویژگی های نگران کننده ای را در آزمایش های تصویربرداری یا پاتولوژی نشان می دهند باید با عمل برداشته شوند.
کیست سینه در سونوگرافی
مایع کیست می تواند از نظر رنگ و قوام متفاوت باشد. همانطور که در بالا نشان داده شده است، رایج ترین ظاهر، یک مایع آبکی و "کاهی رنگ" است.
آیا کیست ها می توانند عود کنند؟
کیست ها می توانند پس از آسپیراسیون عود کنند یا کیست های جدید می توانند در بافت سینه نزدیک ایجاد شوند. کیست هایی که پس از آسپیراسیون عود می کنند معمولاً چند ماه طول می کشد تا دوباره پر شوند و کیست هایی که در عرض چند هفته عود می کنند ممکن است نیاز به آزمایش بیشتری داشته باشند.
آیا کیست ها سرطانی هستند؟
کیست های سینه سرطانی نیستند و داشتن کیست خطر ابتلا به سرطان سینه را به میزان قابل توجهی افزایش نمی دهد. یک بیماری نادر به نام سرطان اینتراکیستیک وجود دارد که میتواند در داخل کیست ایجاد شود، اما این کیستها معمولاً در سونوگرافی غیرعادی به نظر میرسند و در هنگام آسپیراسیون رفتار متفاوتی دارند. افرادی که کیست های زیادی دارند ممکن است از توده های سینه خود راضی شوند و توده ها را بررسی نکنند. در صورت ایجاد سرطان سینه، این امر منجر به تشخیص تاخیری می شود. مهم است که هر توده جدید پستان به درستی بررسی شود.

کیست سینه چیست؟
کیستهای سینه میتوانند افراد را در هر گروه سنی تحت تاثیر قرار دهند، اما در زنانی که به دوران یائسگی نزدیک میشوند، شایعتر است.
کیست ها معمولا در زنان پیش از یائسگی بالای 35 سال ایجاد می شوند. این کیست ها در زنانی که در حال حاضر از درمان جایگزینی هورمون (HRT)استفاده می کنند نیز شایع است.
در حدود یک سوم زنانی که دچار کیست سینه میشوند، تودههایی در هر دو سینه دیده میشود. آنها می توانند به طور ناگهانی رخ دهند و برخی از زنان ممکن است بیش از یک کیست سینه داشته باشند. بسیاری از زنان ممکن است به نوعی کیست داشته باشند اما متوجه آن نباشند.
چه چیزی سبب به وجود آمدن کیست در سینه می شود؟
کیست سینه زمانی ایجاد می شود که مجاری سینه منبسط شده و با مایع پر می شود.
اندازه آنها می تواند در زمان های مختلف چرخه قاعدگی طبیعی تغییر کند. آنها گاهی در طول یا بعد از بارداری به دلیل پر شدن و خالی شدن مجاری شیر شما ظاهر می شوند.
آنها همچنین می توانند به دلیل تورم بافت فیبری که شکل و ساختار سینه ها را پشتیبانی می کند ایجاد شوند. این می تواند مجاری را مسدود کند که به ترشحات طبیعی اجازه تخلیه می دهد. مایع اضافی جمع می شود و باعث ایجاد توده های کوچک می شود.
این یک علامت رایج در بسیاری از زنان است. آنها احساس پری در قسمت های بالای سینه خود را تجربه می کنند. نواحی توده ای که ممکن است حرکت کنند، در لمس حساس هستند.
کیست سینه و سرطان سینه
به یاد داشته باشید که فقط به این دلیل که شما دچار کیست پستان می شوید به این معنی نیست که خطر ابتلا به سرطان سینه شما بیشتر است. سابقه خانوادگی مهمترین عامل خطر سرطان پستان است.
با این حال، هر توده ای که در سینه ها یافت می شود باید توسط متخصص بررسی شود.
اگر مستعد ابتلا به کیست سینه یا سایر توده های خوش خیم هستید، لطفاً از پستان آگاه باشید و به طور مرتب تغییرات را بررسی کنید.
اگر در گذشته کیست سینه داشتید و توده جدیدی پیدا کردید، تصور نکنید که کیست دیگری است. اطمینان حاصل کنید که برای آرامش خاطر توسط پزشک به درستی معاینه شده است.
کیست سینه چه حسی دارد؟
کیستهای سینه معمولاً تودههای بیضی یا گردی هستند که صاف و قابل حرکت در زیر انگشتان هستند. اندازه آنها می تواند از بسیار کوچک و غیرقابل توجه تا بزرگ و دردناک متفاوت باشد.
آنها ممکن است در طول چرخه قاعدگی تغییر کنند و کیست پستان به طور ناگهانی و درست قبل از پریود بزرگ و دردناک شود.
کیستهای سینه در نزدیکی سطح بافت سینه معمولاً نرم به نظر میرسند، و کیستهایی که در عمق بافت پستان یافت میشوند، مانند تودههای سفت احساس میشوند. آنها می توانند در هر جایی از سینه ها ایجاد شوند، اما بیشتر در نیمه بالایی یافت می شوند.
آیا کیست سینه با سرطان سینه مرتبط است؟
کیست سینه معمولاً با سرطان کاملاً متفاوت است. توده های خوش خیم معمولاً بیضی یا گرد، سفت یا لاستیکی با لبه های صاف هستند و به راحتی در زیر انگشتان جابجا می شوند.
توده های بدخیم (سرطانی) پستان اغلب سفت با شکل غیر یکنواخت و لبه های نامنظم هستند. آنها ممکن است روی پوست یا دیواره قفسه سینه ثابت شوند.
سرطان سینه همچنین ممکن است با تغییرات دیگری مانند فرورفتگی پوست یا جمع شدن نوک پستان همراه باشد. این علائم معمولاً با کیست پستان همراه نیستند.
از آنجایی که 90 درصد تومورهای بدخیم بدون درد هستند، یک توده حساس به احتمال زیاد کیست پستان یا توده خوش خیم دیگر است.
ارزیابی درد سینه
برخی علائم و ویژگی ها باعث نگرانی هستند:
- درد شدید، قرمزی و تورم
- وجود توده، نوک پستان معکوس یا تغییرات پوستی خاص
چه زمانی باید با پزشک مشورت کرد
زنانی که درد شدید، قرمزی یا تورم را تجربه میکنند ممکن است دچار عفونت سینه شوند و باید ظرف دو روز به پزشک مراجعه کنند.
درد سینه ای که ادامه دارد (مثلاً بیش از یک ماه) باید توسط پزشک ارزیابی شود.
دکتر ها چه کاری انجام می دهند؟
پزشک از بیمار می خواهد که درد را توصیف کند. او می پرسد که آیا درد در زمان های خاصی از ماه رخ می دهد (در رابطه با سیکل قاعدگی). او همچنین در مورد سایر علائم، شرایط و داروها (مانند قرص های ضد بارداری) که ممکن است علت احتمالی را نشان دهد، جویا می شود.
پزشک پستان و بافت اطراف آن را از نظر ناهنجاریهایی مانند تغییرات پوستی، تودهها و حساسیت بررسی میکند. اگر هیچ ناهنجاری وجود نداشته باشد، درد احتمالاً به دلیل تغییرات هورمونی یا بزرگی سینه است.
در صورتی که زن علائم بارداری مانند پریود نشدن و تهوع صبحگاهی را داشته باشد، تست بارداری انجام می شود. بسته به سایر علائم ارائه شده توسط بیمار، ممکن است آزمایشات دیگری نیز انجام شود.
درمان درد سینه چیست؟
درد خفیف معمولاً حتی بدون درمان به خودی خود از بین می رود.
درد پریود معمولاً با مصرف پاراستامول یا یک داروی ضد التهابی غیر استروئیدی تسکین می یابد.
در صورت درد شدید در دوران قاعدگی می توان از دانازول (هورمون مصنوعی مشتق شده از تستوسترون) یا تاموکسیفن (داروی مورد استفاده در درمان سرطان سینه) استفاده کرد. این داروها فعالیت هورمون های زنانه استروژن و پروژسترون را مهار می کنند که سینه ها را متورم و دردناک می کند. اگر این داروها طولانی مدت مصرف شوند، عوارض جانبی دارند و بنابراین معمولاً فقط برای مدت کوتاهی استفاده می شوند.
برای درد پستان مربوط به بارداری، پوشیدن سوتین حمایتی و/یا مصرف پاراستامول ممکن است کمک کند.
قطع قرص های ضد بارداری یا درمان غدد درون ریز می تواند علائم را تسکین دهد.
روغن گل مغربی، یک مکمل غذایی، ممکن است درد سینه مرتبط با قاعدگی یا بارداری را در برخی از زنان تسکین دهد.
هنگامی که یک آسیب شناسی خاص به عنوان علت درد پستان شناسایی می شود، باید درمان شود. به عنوان مثال، اگر درد مربوط به یک یا چند کیست باشد، سوراخ شدن کیست یا کیست ها به طور کلی باعث تسکین بیمار می شود.
ماستودینیا چیست؟
ماستودینیا درد در سینه ها است. این یک علامت شایع است. این می تواند یک حساسیت ساده، احساس سفتی ، یا یک درد کوبنده، تیز و سوزان باشد. درد ممکن است ثابت باشد یا فقط گاهی اوقات رخ دهد. می تواند موضعی یا منتشر باشد. فقط یک پستان ممکن است تحت تأثیر قرار گیرد (ماستودینیا یک طرفه) یا هر دو (ماستودینیا دو طرفه). اگرچه در زنان شایعتر است، اما میتواند مردان و افراد ترنسجندر را نیز درگیر کند.
چرا سینه ها ممکن است دردناک باشند؟
وقتی کسی با ما تماس می گیرد تا در مورد درد سینه سوال کند، اولین کاری که سعی می کنیم انجام دهیم این است که بفهمیم چه زمانی درد می گیرد.
برای مثال، درد سینه را می توان با چرخه قاعدگی مرتبط دانست. این نوع درد که به عنوان درد سینه دوره ای شناخته می شود، دو سوم زنان را تحت تاثیر قرار می دهد و از هر ده زن، یک زن درد متوسط تا شدید دارد.
درد با تغییر سطح هورمون در طول چرخه قاعدگی مرتبط است و اغلب با شروع قاعدگی از بین می رود.
درد سینه می تواند دلایل دیگری نیز داشته باشد. به عنوان مثال، آسیب به سینه یا برخی از شرایط خوش خیم (نه سرطانی) می تواند باعث درد شود.
استرس و اضطراب نیز می تواند با درد سینه مرتبط باشد. بنابراین اگر در مورد سرطان نگران هستید، این نیز می تواند کمک کند.
بسیاری از زنان نگران درد سینه هستند. اما، همانطور که متخصص پرستار بالینی توضیح می دهد، درد سینه به خودی خود به ندرت نشانه سرطان است.
بسیاری از زنان نگران درد سینه هستند. اما، همانطور که آدی میچل، متخصص پرستار بالینی توضیح می دهد، درد سینه به خودی خود به ندرت نشانه سرطان است.
مدیریت درد
هیچ درمان جادویی برای درد سینه وجود ندارد، اما ممکن است مواردی وجود داشته باشد که می تواند کمک کند.
شواهد نشان می دهد که ارائه توضیحات واضح و اطمینان خاطر پس از ارزیابی کامل توسط پزشک عمومی به تعداد قابل توجهی از زنان (75 تا 85 درصد) با علائم درد سینه کمک می کند، بدون اینکه نیازی به درمان بیشتری باشد.
نشان داده شده است که اقدامات ساده ای مانند پوشیدن سوتین با حمایت خوب در کاهش درد سینه بسیار موثر است.
تسکین درد، مانند یک داروی ضد التهابی مانند ایبوپروفن، ممکن است کمک کند.
اگرچه درد سینه شایع است، اما همچنان می تواند باعث نگرانی، ناراحتی و بر سبک زندگی شما شود.
آیا دلیلی برای نگرانی است؟
درد سینه ممکن است به صورت درد مبهم، سنگینی، سفتی، احساس سوزش در بافت سمت راست یا چپ سینه، یا هر دو، یا حساسیت کلی سینه رخ دهد. اغلب از تغییرات هورمونی ناشی می شود، اما آسیب ها، عفونت ها و عوامل دیگر نیز می توانند باعث آن شوند.
درد پستان که به نامهای ماستالژی، پستاندار و ماستودینیا نیز شناخته میشود، یک مشکل رایج است. اگر درد با چرخه قاعدگی مرتبط باشد، به آن ماستالژی چرخه ای (درد سینه سینه) می گویند.
طبق گفته بنیاد سرطان سینه، درد سینه شامل هر گونه درد، حساسیت یا ناراحتی در سینه یا ناحیه زیر بغل می شود و می تواند به دلایل مختلفی رخ دهد. بنیاد اضافه می کند که در بیشتر موارد، درد سینه نشانه سرطان سینه نیست.
در بیشتر موارد، درد سینه بر ناحیه فوقانی و بیرونی هر دو سینه تأثیر می گذارد - درد گاهی اوقات می تواند به بازوها نیز سرایت کند.
مرکز پزشکی کالیفرنیا اقیانوس آرام تخمین می زند که بین 50 تا 70 درصد زنان درد سینه دارند.
حقایق سریع در مورد درد سینه
در اکثر موارد، درد سینه نشانه سرطان سینه نیست.
درد سینه بیشتر در زنان یائسه و قبل از یائسگی دیده می شود.
گاهی اوقات ممکن است نتوان دقیقاً علت بروز درد سینه را تعیین کرد.
اگر درمانهای پیشنهادی نتوانند علائم را کاهش دهند، پزشکان ممکن است یک داروی تجویزی را توصیه کنند.
علائم درد سینه
درد پستان معمولاً به عنوان "حلقه ای" (دوره ای) یا "غیر چرخه ای" (غیر چرخه ای) طبقه بندی می شود.
علائم درد سینه دوره ای
درد سینه نسبتا شایع است.
درد به صورت چرخه ای ظاهر می شود، درست مانند چرخه قاعدگی.
سینه ها ممکن است حساس شوند.
بیماران درد را مانند یک درد شدید و مبهم توصیف می کنند. برخی از زنان آن را به عنوان درد همراه با سنگینی توصیف می کنند، در حالی که برخی دیگر می گویند که این درد مانند یک درد خنجری یا سوزان است.
سینه ها ممکن است متورم شوند.
سینه ها ممکن است توده ای شوند (نه با یک توده سفت).
هر دو سینه به طور معمول تحت تأثیر قرار می گیرند، به خصوص قسمت های فوقانی و بیرونی.
درد می تواند به زیر بغل سرایت کند.
درد چند روز قبل از شروع قاعدگی شدیدتر می شود. در برخی موارد، درد ممکن است چند هفته قبل از قاعدگی شروع شود.
بیشتر احتمال دارد زنان جوان را تحت تاثیر قرار دهد. زنان یائسه ممکن است در صورت استفاده از HRT) درمان جایگزینی هورمون) دردهای مشابهی را تجربه کنند.
علائم درد غیر چرخه ای سینه
این بیماری فقط یک سینه را درگیر می کند، معمولاً فقط در قسمت کوچکی از سینه، اما ممکن است در سراسر قفسه سینه پخش شود.
در بین زنان یائسه شایع است.
درد در یک چرخه زمانی چرخه قاعدگی نمی آید و نمی رود.
درد ممکن است مداوم یا پراکنده باشد.
ورم پستان - اگر درد ناشی از عفونت در سینه باشد، ممکن است زن تب داشته باشد، احساس بیماری کند (بیحالی)، مقداری تورم و حساس شدن پستانها و ناحیه دردناک ممکن است گرم شود. ممکن است قرمزی وجود داشته باشد. درد به عنوان یک احساس سوزش بیان می شود. برای مادران شیرده، درد در دوران شیردهی شدیدتر است.
درد خارج از پستان - دردی که به نظر می رسد منبع آن در سینه است، اما در جای دیگری است. گاهی اوقات "درد ارجاعی" نامیده می شود. این ممکن است در برخی از سندرم های دیواره قفسه سینه، مانند کوتوکندریت (التهاب در محل تلاقی دنده و غضروف) رخ دهد.

تشخیص درد سینه
ممکن است از ماموگرافی برای عکسبرداری با اشعه ایکس از پستان استفاده شود.
اگر زنی پیش از یائسگی باشد، پزشک سعی می کند تعیین کند که آیا درد سینه ممکن است دوره ای باشد یا خیر.
دکتر احتمالا می پرسد:
چقدر کافئین مصرف می کند.
جایی که درد در سینه هاست.
خواه هر دو سینه دردناک باشد.
این که آیا او سیگاری است.
این که آیا او از هر دارویی استفاده می کند یا از قرص های ضد بارداری ترکیبی استفاده می کند.
اینکه ممکنه باردار باشه
آیا علائم دیگری مانند ترشح از نوک پستان یا توده وجود دارد.
پزشک به ریه ها و قلب بیمار گوش می دهد و قفسه سینه و شکم او را نیز بررسی می کند تا سایر شرایط و بیماری های احتمالی را رد کند.
پزشک همچنین ممکن است یک معاینه بالینی پستان انجام دهد تا مشخص کند که آیا توده، تغییر در ظاهر نوک پستان، یا ترشح از نوک پستان وجود دارد یا خیر. غدد لنفاوی در پایین گردن و زیر بغل نیز برای تعیین متورم یا حساس بودن در لمس بررسی می شوند.
اگر توده سینه یا ضخیم شدن غیرمعمول ناحیهای از بافت تشخیص داده شود، یا ناحیه خاصی از بافت پستان دردناک باشد، پزشک ممکن است آزمایشهای بیشتری را تجویز کند:
ماموگرافی - آزمایش اشعه ایکس از پستان.
اسکن اولتراسوند - امواج صوتی تصاویری از سینه ها تولید می کند. حتی اگر ماموگرافی چیزی را تشخیص ندهد، معمولا سونوگرافی نیز انجام می شود.
بیوپسی پستان - اگر مورد مشکوکی تشخیص داده شود، پزشک نمونه کوچکی از بافت پستان را با جراحی برمی دارد و برای تجزیه و تحلیل به آزمایشگاه می فرستد.
ممکن است از بیمار خواسته شود نمودار درد پستان را تکمیل کند، که می تواند برای تایید تشخیص و کمک به پزشک در تصمیم گیری بهترین درمان استفاده شود.
چه چیزی باعث ماستودینیا می شود؟ آیا درد سینه طبیعی است؟
سطح هورمون های زنانه (استروژن و پروژسترون) در طول چرخه متفاوت است و می تواند باعث ایجاد ماستودینیا منتشر در هر دو سینه شود. اما اگر این دردها طبیعی هستند، باید خفیف باقی بمانند. آنها در عرض دو تا سه روز قبل از قاعدگی رخ می دهند و ممکن است با قاعدگی متوقف شوند یا تا پایان آن ادامه پیدا کنند.
این نوع درد در دوران بارداری نیز ممکن است رخ دهد. حساسیت سینه اغلب اولین علامت بارداری است، قبل از اینکه پریود شما دیر شود.
هنگامی که درد موضعی است، می تواند نتیجه کیست پستان و به ندرت عفونت سینه مانند آبسه باشد. درد منتشر ممکن است نتیجه یک توده خوش خیم پستان مانند دیستروفی فیبروکیستیک یا فیبروآدنوم باشد.
علاوه بر این، زنان با سینه های بسیار بزرگ نیز می توانند درد سینه (به دلیل کشش روی رباط ها) داشته باشند.
چگونه ماستودینیا را تسکین دهیم؟
اگر ماستودینیا با چرخه قاعدگی مرتبط است، پاراستامول باید برای تسکین آن کافی باشد. اگر اینطور نیست، مولکول های دیگری وجود دارند (دانازول، تاموکسیفن). پوشیدن سوتین مناسب می تواند به کاهش درد مربوط به سیکل، بارداری یا بزرگی سینه کمک کند.
اگر ماستودینیا ثانویه به یک آسیب شناسی باشد، باید به علت آن رسیدگی شود.
آیا ماستودینیا می تواند نشانه سرطان باشد؟
بله، اما توجه به این نکته مهم است که اکثریت قریب به اتفاق سرطانهای سینه باعث درد نمیشوند.
چه زمانی باید مشورت کرد؟
درد شدید و/یا موضعی، قرمزی، سینه داغ یا تورم باید به مشاوره فوری منجر شود. علاوه بر این، در صورت وجود دردی که بیش از یک ماه ادامه دارد و به نظر می رسد ارتباطی با سیکل نداشته باشد، باید به متخصص زنان مراجعه کرد.
ماستودینیا (درد پستان) شایع است و می تواند موضعی یا منتشر، یک طرفه یا دو طرفه باشد.

اتیولوژی ماستالژی
درد موضعی پستان معمولاً ناشی از یک ناهنجاری کانونی است که باعث تورم می شود، مانند کیست پستان یا عفونت (مثلاً ورم پستان، آبسه). اکثر سرطان های سینه دردناک نیستند.
درد منتشر و دو طرفه ممکن است به دلیل دیستروفی فیبروکیستیک یا به ندرت در اثر ورم پستان منتشر دوطرفه ایجاد شود. با این حال، درد منتشر دو طرفه در زنانی که ناهنجاری های زمینه ای سینه ندارند، بسیار شایع است. شایع ترین علل در این زنان عبارتند از:
تغییرات هورمونی که باعث تکثیر بافت پستان می شود (به عنوان مثال، در مرحله لوتئال یا در اوایل بارداری، در زنانی که استروژن یا پروژستین مصرف می کنند)
سینه های بزرگ و آویزان که رباط های کوپر را می کشد
ارزیابی ماستالژی
سابقه بیماری حاضر باید در مورد دوره زمانی درد و ماهیت آن (کانونی یا منتشر، یک طرفه یا دو طرفه) صحبت کند. رابطه بین درد مزمن یا عود کننده و مرحله سیکل قاعدگی باید مشخص شود.
بررسی سیستم ها باید سایر علائم حاکی از بارداری احتمالی (مانند بزرگ شدن شکم، آمنوره، تهوع صبحگاهی) یا تغییرات فیبروکیستیک (مانند وجود توده های متعدد) را بررسی کند.
تاریخچه پزشکی باید شامل بیماری هایی باشد که می توانند باعث درد منتشر شوند (مثلاً دیستروفی فیبروکیستیک) و استفاده از استروژن ها و پروژستین ها.
معاینه ی جسمی
معاینه بر روی پستان تمرکز میکند، به دنبال ناهنجاریهایی مانند توده، وارونگی نوک پستان یا ترشح پستان ، تغییرات پوستی شامل اریتم، بثورات پوستی، ظاهر اگزمایی، ادم یا شلی پوست، نارنجی و علائم عفونت مانند قرمزی، گرمی و درد است.
موارد زیر مورد توجه ویژه است:
علائم عفونت
- توده، وارونگی نوک پستان، یا تغییرات پوستی
- تفسیر علائم
- عدم وجود علائم غیرطبیعی نشان می دهد که درد ناشی از تغییرات هورمونی یا سینه های بزرگ و افتادگی است.
مقالات پیشنهادی :
عفونت پستان یا ماستیت چیست ؟
فیبروآدنوم پستان
بیوپسی پستان
تست های اضافی
در صورتی که درد بی دلیل باشد و کمتر از چند ماه طول کشیده باشد، به خصوص اگر علائم دیگر با بارداری همخوانی داشته باشد، باید تست بارداری انجام شود.
تست های دیگر به ندرت نشان داده می شوند. آنها فقط در صورتی هستند که معاینه پستان علائم غیر طبیعی را تشخیص دهد.

درمان ماستالژی
در ماستالژی مربوط به قاعدگی، پاراستامول یا یک داروی ضد التهابی غیر استروئیدی (NSAID) معمولا موثر است. اگر درد شدید باشد، ممکن است یک دوره کوتاه دانازول یا تاموکسیفن داده شود. این داروها استروژن و پروژسترون را مهار می کنند. در صورت درمان با استروژن یا پروژسترون، ممکن است قطع آنها ضروری باشد.
در صورت درد پستان مربوط به بارداری، پوشیدن سوتین ساپورت و/یا مصرف پاراستامول با هم می تواند کمک کننده باشد.
روغن گل مغربی می تواند شدت ماستالژی را کاهش دهد.
درباره درد سینه در زنان
درد سینه یک شکایت رایج زنان در هر سنی است. توضیح برخی از دردهای سینه آسان است، اما تشخیص برخی از آنها دشوارتر است. دلایل زیادی وجود دارد که سینه ها می توانند صدمه ببینند.
درد - سینه؛ ماستالژی؛ ماستودینیا حساسیت سینه
درد سینه هر گونه ناراحتی یا درد در سینه است.
درد سینه و سرطان
برای بسیاری از زنان، بزرگترین نگرانی در مورد درد سینه این است که نشانه سرطان است. داشتن درد سینه لزوما با سرطان در ارتباط نیست و حتما در معرض خطر ابتلا به سرطان سینه نمی باشید.
تشخیص درد سینه
برای یافتن دلیلی برای درد سینه، پزشک موارد زیر را در نظر می گیرد:
آیا علت واضحی برای درد وجود دارد (مثلاً اسکار یا آسیب)
تاریخچه درد
کجا، کی و چگونه درد را احساس می کنید
نتایج معاینه فیزیکی و هر گونه سونوگرافی، ماموگرافی یا سایر آزمایشات مورد نیاز
چه هنوز پریود می شوید یا HRT مصرف می کنید.
گاهی اوقات، حتی با وجود این همه اطلاعات، باز هم نمی توان به شما گفت که چه چیزی باعث درد شما شده است.
مدیریت درد سینه
هر کس تأثیر درد را به طور متفاوتی مدیریت می کند. لیست زیر حاوی نکاتی است که ممکن است به شما در کاهش درد یا ناراحتی سینه کمک کند. با این حال، برخی از زنان آنها را موثر می دانند.
نکاتی برای کاهش درد سینه
اینها ممکن است چند هفته طول بکشد تا کار کنند:
پوشیدن یک سوتین حمایت کننده و مناسب
کاهش مصرف کافئین (قهوه، چای، کولا، شکلات و نوشیدنی های انرژی زا)
مصرف روغن گل پامچال (اما نه اگر صرع دارید)
مصرف ویتامین های گروه B (در مورد میزان مصرف با پزشک یا داروساز خود مشورت کنید)
قطع یا کاهش مصرف سیگار و/یا مصرف ماری جوانا.
اینها ممکن است فوراً کار کنند، اما از بازگشت درد جلوگیری نمی کنند:
استفاده از ژلها یا کرمهای ضدالتهابی روی ناحیه دردناک (از پزشک یا داروساز خود بخواهید که راهنمایی کند)
استفاده از کیسه آب گرم روی سینه ها یا داشتن حمام یا دوش آب گرم
با استفاده از کیسه یخ روی سینه های خود
اگر به طور منظم داروهایی برای تسکین درد مصرف می کنید، مهم است که با پزشک خود صحبت کنید.
اگر داروهای تجویزی مصرف میکنید، لازم است با پزشک خود مشورت کنید که آیا هر یک از اینها ممکن است باعث ایجاد درد شود.
زنان باید به هر گونه تغییر در سینه های که برای آنها شکل طبیعی ندارند، هوشیار و آگاه باشند. اگر تغییری در سینه خود دارید که با تغییرات هورمونی طبیعی شما متفاوت است، باید آن را توسط پزشک عمومی (GP) بررسی کنید.
مقالات پیشنهادی :
فیبروآدنوم پستان
عفونت پستان یا ماستیت چیست؟
ام ار آی سینه چیست؟
احساسات
برای بسیاری از زنان، درد سینه ناراحت کننده است.
بیشتر اوقات، خانمها با دانستن اینکه درد سینه یک بیماری شایع است که مضر یا خطرناک نیست، احساس آرامش میکنند. با این حال، گاهی اوقات زنان احساس اضطراب یا سرخوردگی می کنند. این احساس قابل درک است، به خصوص اگر پزشکان نتوانند دلیلی برای درد سینه بیابند یا راهی برای تسکین آن پیشنهاد ندهند.
برخی از زنان متوجه می شوند که درد سینه بر احساس آنها در مورد خود، تمایلات جنسی، روابط یا عملکرد کاری آنها تأثیر می گذارد. زندگی با هر نوع دردی سخت است. زندگی با درد سینه ممکن است به خصوص سخت باشد زیرا افراد همیشه احساس راحتی نمی کنند که آشکارا در مورد سینه صحبت کنند.
اگر درد سینه تأثیر منفی بر زندگی شما می گذارد یا اگر هنوز نگران هستید، ممکن است کمک کند که احساسات خود را با اعضای خانواده یا دوستان حامی خود در میان بگذارید. همچنین می توانید از پزشک عمومی یا پرستار سلامت زنان در مرکز بهداشت محلی خود اطلاعات یا مشاوره دریافت کنید. اگر احساس میکنید که به آرامش ذهن شما کمک میکند، میتوانید با یک متخصص یا پرستار مراقبت از پستان در کلینیک پستان صحبت کنید. صحبت با یک مشاور نیز ممکن است کمک کننده باشد.
ملاحظات
دلایل احتمالی زیادی برای درد سینه وجود دارد. به عنوان مثال، تغییرات در سطح هورمون ها در دوران قاعدگی یا بارداری اغلب باعث درد سینه می شود. مقداری تورم و حساسیت درست قبل از قاعدگی طبیعی است.
علل
برخی از حساسیت های سینه طبیعی است. این ناراحتی ممکن است ناشی از تغییرات هورمونی باشد:
یائسگی (مگر اینکه زنی از درمان جایگزینی هورمون استفاده کند)
قاعدگی و سندرم پیش از قاعدگی (PMS)
بارداری - حساسیت سینه در سه ماهه اول شایع تر است
بلوغ در دختران و پسران
به زودی پس از بچه دار شدن، سینه های زن ممکن است با شیر متورم شود. این می تواند بسیار دردناک باشد. اگر ناحیهای قرمزی نیز دارید، با پزشک خود تماس بگیرید، زیرا ممکن است نشانهای از عفونت یا سایر مشکلات جدیتر پستان باشد.
خود شیردهی نیز ممکن است باعث درد سینه شود.
تغییرات فیبروکیستیک سینه یکی از علل شایع درد سینه است. بافت سینه فیبروکیستیک حاوی توده ها یا کیست هایی است که قبل از دوره قاعدگی شما حساس تر می شوند.
برخی داروها نیز ممکن است باعث درد سینه شوند، از جمله:
اکسی متولون
کلرپرومازین
قرص های آب (ادرار آور)
آماده سازی دیجیتالیس
متیل دوپا
اسپیرونولاکتون
اگر بثورات تاول دار دردناک روی پوست سینه شما ظاهر شود، زونا می تواند منجر به درد در سینه شود.
مقالات پیشنهادی :
فیبرواسکن چیست؟
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی سینه چیست و چرا انجام می شود؟
مراقبت در منزل
اگر سینههای دردناکی دارید، موارد زیر ممکن است به شما کمک کند:
داروهایی مانند استامینوفن یا ایبوپروفن مصرف کنید
از گرما یا یخ روی سینه استفاده کنید
از سینه بند مناسب که از سینه های شما حمایت می کند، مانند سوتین ورزشی استفاده کنید
شواهد خوبی وجود ندارد که نشان دهد کاهش میزان چربی، کافئین یا شکلات در رژیم غذایی به کاهش درد سینه کمک می کند. ویتامین E، تیامین، منیزیم و روغن گل مغربی مضر نیستند، اما اکثر مطالعات هیچ فایده ای را نشان نداده اند. قبل از شروع هر دارو یا مکملی با ارائه دهنده خود صحبت کنید.
برخی از قرص های ضد بارداری ممکن است به کاهش درد سینه کمک کنند. از ارائه دهنده خود بپرسید که آیا این درمان برای شما مناسب است یا خیر.
چه هنگام باید با یک متخصص پزشکی تماس گرفت
ترشحات خونی یا شفاف از نوک پستان شما
در هفته آخر زایمان کرده اید و سینه های شما متورم یا سفت شده است
متوجه یک توده جدید شده اید که پس از دوره قاعدگی شما از بین نمی رود
درد سینه مداوم و بدون دلیل
علائم عفونت سینه، از جمله قرمزی، چرک یا تب
در بازدید کردن از پستان ها چه انتظاری دارید
ارائه دهنده شما معاینه پستان را انجام می دهد و در مورد درد پستان شما سوال می پرسد. ممکن است ماموگرافی یا سونوگرافی انجام دهید.
علائم و زمان مراجعه به پزشک
اگر هر نوع درد سینه دارید، همیشه بهتر است آن را توسط پزشکتان بررسی کنید، چه فکر می کنید سرطان سینه است یا نه.
اگر هر یک از علائم زیر را دارید، با پزشک خود وقت ملاقات بگیرید:
توده یا ضخیم شدن در سینه شما.
درد یا توده ای که بعد از قاعدگی شما از بین نمی رود.
ترشحات نوک سینه از هر نوعی، حتی اگر واضح باشد.
درد سینه که به دلیل یک بیماری شناخته شده نیست یا از بین نمی رود.
علائم عفونت پستان، مانند درد، تب، قرمزی یا حساسیت، یا چرک.
و در حالی که درد سینه یکی از علائم رایج سرطان سینه نیست، و همچنین سرطان سینه شایعترین علت درد سینه نیست، مهم است که بدانید علائم و نشانههای سرطان سینه چیست تا بدانید به دنبال چه چیزی باشید.
مقالات پیشنهادی :
بیوپسی سینه در تهران
سونوگرافی سینه یا پستان
سونوگرافی سینه و زیر بغل
دو نوع اصلی درد سینه وجود دارد - چرخه ای و غیر چرخه ای.
درد چرخه ای با چرخه قاعدگی شما می آید و می رود. یک مثال می تواند درد یا حساسیت سینه همزمان در طول چرخه شما باشد. بسیاری از زنان حدود دو هفته قبل از شروع قاعدگی خود درد و حساسیت سینه را تجربه می کنند. درد چرخه ای حدود 75 درصد از دردهای سینه را تشکیل می دهد. این بیماری در زنان بین 20 تا 50 سال شایعتر است و معمولاً پس از یائسگی برطرف میشود. درد سینه چرخه ای در نواحی فوقانی و بیرونی هر دو سینه رخ می دهد و همچنین می تواند در ناحیه زیر بغل احساس شود.
درد غیر چرخه ای مربوط به چرخه قاعدگی نیست و معمولاً به طور منظم ظاهر نمی شود. اکثر افرادی که درد سینه غیر چرخه ای را تجربه می کنند، زنانی هستند که بعد از یائسگی و بین 40 تا 50 سال سن دارند. این درد اغلب به صورت سفت شدن، احساس سوزش یا درد سینه توصیف می شود. می تواند ثابت یا متناوب باشد.
علت درد سینه چیست؟
درد سینه می تواند ناشی از شرایط زیادی باشد. بسیاری از آنها جدی نیستند، اما برخی از آنها می توانند جدی باشند و مهم است که با پزشک خود صحبت کنید. علل عبارتند از:
کیست سینه - همه کیستهای سینه باعث درد نمیشوند، اما برخی از آنها میتوانند باعث درد یا حساسیت شوند که میتواند ثابت باشد یا میتواند بیاید و برود.
داروهایی مانند:
درمان جایگزینی هورمونی (HRT)
قرص های ضد بارداری یا تزریق
درمان های ناباروری
داروهای ضد افسردگی
SSRI ها
دیورتیک ها
تغییرات فیبروکیستیک سینه - برآمدگی، حساسیت و تورم در سینه ها ناشی از تجمع مایع در سینه ها.
جراحی سینه - بافت اسکار پس از جراحی سینه می تواند باعث درد و درد شود.
ورم پستان - عفونت پستان که می تواند هر زنی را مبتلا کند، اما اغلب زنان شیرده را تحت تاثیر قرار می دهد.
کوستوکندریت
ضربه یا آسیب به سینه یا بافت اطراف.
سوتینی که حمایت کافی یا ساپورت مناسب را ارائه نمی دهد.
سرطان سینه - ما این آخرین را فهرست کردیم زیرا بیشتر دردهای سینه به دلیل سرطان سینه نیست. اکثر انواع سرطان سینه باعث ایجاد درد نمی شوند، اما برخی از تومورهای سینه و سرطان سینه التهابی می توانند باعث درد شوند.

درد سینه در زنان چگونه تشخیص داده می شود؟
پزشک شما را معاینه میکند، از شما میخواهد دردتان و محل درد را توضیح دهید. او ممکن است از شما در مورد سابقه سلامتی شما بپرسد. در طول معاینه، پزشک بررسی می کند که آیا توده هایی در سینه های شما وجود دارد یا خیر.
اگر کمتر از 30 سال دارید و توده سینه ندارید، ممکن است پزشک تصمیم بگیرد که به هیچ آزمایشی نیاز ندارید. اگر بیش از 30 سال سن دارید و توده سینه ندارید، ممکن است پزشک همچنان از شما بخواهد که آزمایشات بیشتری انجام دهید، به خصوص اگر درد دارید. اگر یک توده (یا چندین توده) در سینه خود دارید، ممکن است پزشک شما آزمایشاتی را نیز بخواهد. آزمایشاتی مانند :
یک ماموگرافی این یک عکس اشعه ایکس ویژه از سینه ها است.
سونوگرافی از سینه که یک آزمایش بدون درد است و از امواج صوتی جهت دریافت تصویری از توده های داخل سینه استفاده می کند.
بیوپسی سینه برای این آزمایش، مقداری از بافت از سینه شما با جراحی برداشته میشود و زیر میکروسکوپ بررسی میشود. ناحیه ای که برداشته می شود برای از بین بردن درد بی حس می شود. این یک روش سرپایی است.
آیا می توان از درد سینه در زنان پیشگیری کرد یا از آن جلوگیری کرد؟
در حالی که هیچ مدرک علمی وجود ندارد که تغییرات در شیوه زندگی موثر باشد، برخی از زنان با تغییر مدل سینه بند و کاهش نمک و کافئین احساس بهتری دارند.
زندگی با درد سینه در زنان
در بیشتر مواقع، درد سینه پس از چند ماه خود به خود از بین می رود. اگر درد طولانی مدتی را تجربه می کنید که از بین نمی رود، به پزشک خود مراجعه کنید.
- چرا سینه های من درد می کند؟
درد سینه در زنان در هر سنی بسیار شایع است.
داشتن سینه های دردناک ، یا حساس می تواند سبب اضطراب و استرس زیاد شود. اما درد در سینه به خودی خود معمولاً نشانه سرطان سینه نیست.
بسیاری از زنان درد سینه را به عنوان بخشی از چرخه قاعدگی طبیعی خود (قاعدگی) تجربه می کنند. به این درد سینه سینه می گویند.
درد پایدار در سینه ها که مربوط به دوران پریود نیست به عنوان یک درد سینه غیر چرخه ای هم شناخته می شود.
گاهی اوقات دردی که به نظر می رسد در سینه است، از جای دیگری می آید، مانند کشیده شدن عضله در قفسه سینه. این به عنوان درد دیواره قفسه سینه شناخته می شود.
- درد سینه مرتبط با پریود (درد سینه دوره ای)
بسیاری از زنان یک هفته یا بیشتر قبل از پریود خود احساس ناراحتی و برآمدگی در هر دو سینه خود می کنند.
درد میتواند از خفیف تا شدید متفاوت باشد و سینهها نیز میتوانند در اثر لمس حساس و دردناک باشند.
ممکن است احساس سنگینی، حساسیت، سوزش، درد گزنده یا گزنده یا احساس سفتی داشته باشید.
درد سینه با تغییر سطح هورمون در طول چرخه قاعدگی مرتبط است. درد اغلب با شروع قاعدگی از بین می رود. در برخی از زنان، این نوع درد به خودی خود از بین می رود، اما می تواند عود کند.
درد سینه همچنین می تواند با شروع یا تغییر روش های پیشگیری از بارداری که حاوی هورمون است همراه باشد.
- درد سینه که با قاعدگی مرتبط نیست (درد غیر چرخه ای سینه)
اغلب مشخص نیست که چه چیزی باعث درد سینه غیر چرخه ای می شود.
می تواند مربوط به:
یک وضعیت خوش خیم (نه سرطانی) پستان
جراحی قبلی سینه
آسیب به سینه
داشتن سینه های بزرگتر
یک عارضه جانبی از یک درمان دارویی، مانند برخی داروهای ضد افسردگی و برخی داروهای گیاهی مانند جینسینگ
داشتن استرس و اضطراب هم می تواند با درد سینه در ارتباط باشد. درد غیر چرخه ای در سینه احتمال دارد به صورت مداوم باشد یا احتمال دارد بیاید و از بین برود.
درد میتواند دو سینه و یا در یک سینه باشد و کل سینه یا ناحیه خاصی از سینه را می تواند درگیر کند. ممکن است درد سوزش، گزگز یا سوزش یا احساس سفتی باشد.
درد سینه غیر چرخه ای اغلب به مرور زمان خود به خود از بین می رود. این در حدود نیمی از زنانی که آن را تجربه می کنند اتفاق می افتد.
مقالات پیشنهادی :
سونوگرافی واژینال در تهران
سونوگرافی غربالگری دوم
سونوگرافی غربالگری اول
سونوگرافی بارداری
- درد دیواره قفسه سینه
درد دیواره قفسه سینه ممکن است به نظر برسد که از سینه می آید، اما در واقع از جای دیگری می آید.
می تواند دلایل مختلفی داشته باشد، مانند کشیدن عضله در قفسه سینه.
- تشخیص درد سینه
پزشک عمومی سینههای شما را معاینه میکند و تاریخچهای از نوع درد و تعداد دفعات بروز آن میگیرد.
برای بررسی مدت زمان درد، شدت درد یا اینکه آیا درد با پریودهای شما مرتبط است، ممکن است پزشک از شما بخواهد که یک نمودار درد ساده را پر کنید.
اگر پزشک عمومی شما فکر می کند که ممکن است درد غیر چرخه ای سینه یا درد دیواره قفسه سینه داشته باشید، ممکن است از شما بخواهد که در طول معاینه به جلو خم شوید. این به آنها کمک می کند تا ارزیابی کنند که آیا درد داخل سینه شما یا در دیواره قفسه سینه است.
پزشک عمومی شما ممکن است شما را به یک کلینیک پستان ارجاع دهد که در آنجا توسط پزشکان متخصص یا پرستاران برای ارزیابی دقیق تر ویزیت خواهید شد.
- درمان درد سینه
گزینههای درمان دردهای چرخهای و غیر چرخهای اغلب یکسان هستند، اگرچه درمان دردهای غیر چرخهای همیشه آسان نیست.
تغییر رژیم غذایی و سبک زندگی
رژیم غذایی
پزشک عمومی شما ممکن است مواردی را پیشنهاد کند که می توانید امتحان کنید که ممکن است به کاهش درد کمک کند، اما شواهد محدودی برای نشان دادن این کار وجود دارد. این شامل:
خوردن یک رژیم غذایی کم چرب
افزایش مقدار فیبر مصرفی
کاهش کافئین و الکل
سوتین مناسب
پوشیدن یک سوتین حمایتی و مناسب در طول روز، در طول هر گونه فعالیت بدنی و در شب می تواند مفید باشد.
آرامش بخش و درمان های مکمل
برخی از زنان درمان آرامسازی را برای کاهش علائم درد سینهشان مفید میدانند، مانند سیدیها یا اپلیکیشنهای آرامسازی یا سایر درمانهای مکمل مانند طب سوزنی و رایحهدرمانی.
پیشگیری از بارداری
اگر درد شما با شروع مصرف قرص های ضد بارداری شروع شد، تغییر به یک قرص دیگر ممکن است کمک کننده باشد.
HRT
اگر درد شما هنگام مصرف HRT شروع یا افزایش یافت و پس از مدت کوتاهی برطرف نشد، به پزشک عمومی خود اطلاع دهید.
روغن گل مغربی یا گل ستاره
شواهدی وجود دارد که نشان میدهد داشتن سطوح پایین اسید چرب ضروری به نام GLA میتواند به درد سینهای کمک کند. با این حال، تحقیقات نشان داده است که مصرف GLA اضافی همیشه به درد کمک نمی کند. با وجود این، پزشک عمومی شما ممکن است به شما پیشنهاد کند که روغن گل مغربی یا گل ستاره (که حاوی GLA هستند) را امتحان کنید، زیرا برخی از زنان دریافته اند که به آنها کمک می کند تا به طور کلی احساس بهتری داشته باشند. پزشک عمومی به شما خواهد گفت که چه مقدار و برای چه مدت مصرف کنید.
روغن گل مغربی معمولاً عوارض جانبی ایجاد نمی کند، اما برخی از افراد ممکن است احساس بیماری، ناراحتی معده یا سردرد داشته باشند. اگر باردار هستید یا در تلاش برای باردار شدن هستید بهتر است آن را مصرف نکنید. معمولاً به افراد مبتلا به صرع توصیه می شود که از روغن گل پامچال یا گل ستاره استفاده نکنند.
مسکن درد
تحقیقات نشان داده است که تسکین درد ضد التهابی غیر استروئیدی، مانند ایبوپروفن، می تواند به درد سینه، به ویژه دردهای غیر چرخه ای کمک کند.
این نوع تسکین درد را می توان مستقیماً به صورت ژل روی ناحیه آسیب دیده اعمال کرد.
قبل از استفاده از این نوع تسکین درد، باید مورد ارزیابی قرار بگیرید و در مورد دوز صحیح، مدت زمان مصرف آن و هرگونه عوارض جانبی احتمالی، به خصوص اگر آسم، زخم معده یا هر مشکلی مرتبط با کلیه دارید، از پزشک خود مشاوره بگیرید. .
پاراستامول همچنین می تواند در تسکین درد سینه، چه با یا بدون تسکین درد ضد التهابی، مفید باشد.
داروهای هورمونی
اگر درد شما شدید، طولانی مدت است و با هیچ یک از گزینه های ذکر شده بهبود نیافته است، ممکن است پزشک بخواهد یک داروی سرکوب کننده هورمون به شما بدهد.
داروهایی که بیشتر برای درمان درد سینه استفاده می شوند عبارتند از:
دانازول
تاموکسیفن: برای درمان درد سینه مجوز ندارد و معمولا برای درمان سرطان سینه استفاده می شود، اما تحقیقات نشان داده است که در درمان درد سینه دوره ای نیز موثر است، بنابراین گاهی اوقات برای این مورد استفاده می شود.
این داروها دارای عوارض جانبی هستند، بنابراین تنها پس از بحث در مورد فواید و خطرات احتمالی توصیه می شود.
اگر یکی از این داروها برای شما تجویز شده است، متخصص به شما خواهد گفت که چه دوزی و برای چه مدت مصرف کنید.
شواهدی وجود دارد که نشان میدهد زنان جوانتر ممکن است از یک دوره درمانی کوتاه بهره ببرند، که در صورت لزوم میتوان آن را تکرار کرد، در حالی که زنان مسنتر که در نزدیکی یائسگی هستند یا در حال گذراندن آن هستند، ممکن است از دوره طولانیتری از درمان بهره ببرند.
مقالات پیشنهادی :
سونوگرافی شبانه روزی
عکس رنگی رحم
اکوی قلب جنین
سونوگرافی سه بعدی رحم
- مقابله با درد سینه
درد سینه می تواند بسیار آزاردهنده باشد و بسیاری از زنان نگران این هستند که ممکن است سرطان سینه داشته باشند. در بیشتر موارد درد سینه نتیجه تغییرات طبیعی در سینه ها خواهد بود.
حتی اگر ممکن است از اینکه درد سینهتان طبیعی است و سرطان سینه ندارید، مطمئن باشید، درد اغلب باقی میماند. این می تواند ناراحت کننده باشد، به خصوص اگر متخصص شما نتواند علت دقیق درد سینه را به شما بگوید.
زنانی که تحت تاثیر درد سینه قرار گرفته اند ممکن است احساسات مختلفی از جمله ترس، ناامیدی یا درماندگی را احساس کنند.
داشتن درد شدید و طولانی مدت در پستان گاهی اوقات می تواند بر فعالیت های روزانه زن تأثیر بگذارد که ممکن است باعث اضطراب و برای برخی افسردگی شود. با این حال، این مورد برای اکثر زنان صادق نیست و درد آنها قابل درمان یا مدیریت است.
معمولا داشتن درد سینه خطر مبتلا شدن به سرطان سینه را افزایش نمی دهد. با این حال، همچنان مهم است که از سینه آگاه باشید و اگر درد افزایش یافت یا تغییر کرد، یا متوجه هر تغییر دیگری در سینه خود شدید، به پزشک عمومی خود مراجعه کنید.
تومور سینه یکی از انواع تومورهایی است که در سینه یافت می شود و اغلب زنان را مورد حمله قرار می دهد. بر اساس گزارشی ، فیبروآدنوما مامایی معمولا در دختران نوجوان، یعنی در سنین 21-25 سالگی رخ می دهد. کمتر از 5 درصد از مامای فیبروآدنوما در سنین بالای 50 سال رخ می دهد و شیوع آن بیش از 29 درصد از زنان مبتلا به فیبروآدنوم مامایی در جهان است.
ما می دانیم که عوامل خطر متعددی در خطر کلی سرطان سینه افراد نقش دارند و از طریق تحقیق، ما به طور بالقوه موارد بیشتری را کشف خواهیم کرد.
یک عامل خطر چیزی است که احتمال ابتلای فرد به بیماری مانند سرطان سینه را افزایش می دهد. داشتن یک عامل خطر سرطان سینه - یا چندین مورد از آنها - تضمین نمی کند که در طول زندگی شما تشخیص داده شود: برخی از افراد با چندین عامل خطر هرگز سرطان سینه را تجربه نمی کنند و برخی دیگر که هیچ فاکتور خطر شناخته شده ای ندارند هر روز به این بیماری مبتلا می شوند.
برخی از عوامل خطر سرطان سینه کاملاً خارج از کنترل شما هستند و قابل تغییر نیستند. دیگران، به ویژه آنهایی که با انتخاب های خاص سبک زندگی مرتبط هستند، می توانند. هیچ راهی برای پیشگیری کامل از سرطان سینه تنها از طریق انتخاب سبک زندگی وجود ندارد، و متأسفانه، افراد میتوانند هر کاری را «درست» در مورد عوامل خطر قابل کنترل انجام دهند و هنوز هم تشخیص داده شوند. اما ممکن است بتوانید با انتخاب های سالم خاص، خطر ابتلا به سرطان سینه را کاهش دهید.
تب به دلیل التهاب، آبسه سینه در دوران شیردهی
ماستیت التهاب بافت پستان است که منجر به درد، تورم، گرما، قرمزی سینه، تب و لرز می شود. ورم پستان در دوران شیردهی باعث می شود مادر احساس خستگی کند، مراقبت از نوزاد را دشوار می کند، به خصوص که می توانند علت از شیر گرفتن زودهنگام کودک باشند. اما ادامه شیردهی، حتی در زمانی که آنتی بیوتیک مصرف می کنید، برای شما و کودکتان بهتر است.
علل ورم پستان در دوران شیردهی
سینه از چندین غده و مجرای تشکیل شده است که به نوک پستان و ناحیه رنگی اطراف آن که به آن هاله معروف است منتهی می شود. مجاری شیر مانند پره های چرخ از نوک پستان به بافت زیرین سینه امتداد می یابد. در زیر هاله ها مجاری شیر قرار دارند. این لوله ها در دوران شیردهی پس از زایمان از شیر پر می شود. هنگامی که دختران به بلوغ می رسند، تغییرات هورمونی باعث رشد مجاری شیر و افزایش میزان چربی انباشته شده در بافت سینه می شود. غدد تولید کننده شیر (غدد پستانی) توسط مجاری شیری به سطح پستان متصل می شوند که می توانند تا ناحیه زیر بغل گسترش یابند.
ماستیت عفونت بافت پستان است که اغلب در دوران شیردهی رخ می دهد. ورم پستان می تواند ناشی از باکتری ها باشد که معمولا از دهان نوزاد وارد مجاری شیر می شود و از طریق شکافی در نوک پستان وارد می شود.
عفونت سینه بیشتر یک تا سه ماه پس از زایمان اتفاق می افتد، اما ممکن است در زنانی که زایمان نکرده اند و در زنان پس از یائسگی رخ دهد. سایر علل عفونت عبارتند از ورم پستان مزمن و نوع نادر سرطان به نام سرطان سینه التهابی.
در زنان سالم، ورم پستان نادر است. با این حال، زنان مبتلا به دیابت، بیماری مزمن، ایدز یا سیستم ایمنی ضعیف ممکن است بیشتر مستعد ابتلا به ورم پستان باشند. حدود 1 تا 3 درصد از مادران شیرده به ورم پستان مبتلا می شوند. پر شدن سینه و شیردهی ناقص می تواند به ماستیت کمک کند و علائم ورم پستان را بدتر کند.
ورم پستان مزمن در زنانی که شیردهی نمیکنند رخ میدهد. در زنان یائسه، عفونت سینه ممکن است با التهاب مزمن مجاری زیر نوک پستان مرتبط باشد. تغییرات هورمونی در بدن می تواند باعث انسداد مجاری شیر به دلیل سلول های مرده و باقی مانده های پوست شود. این مجاری مسدود شده سینه ها را مستعد ابتلا به عفونت های باکتریایی می کند. عفونت ها پس از درمان آنتی بیوتیکی عود می کنند.
سرطان پستان
سرطان سینه یکی از شایعترین سرطانها در زنان باردار و دومین سرطان بعد از سرطان ریه است. تقریبا 30 درصد از سرطان ها در زنان سرطان سینه است. سرطان سینه شامل رشد غیرقابل کنترل بافت های سینه است. معمولاً از طریق غدد لنفاوی به بدن سرایت می کند. غدد لنفاوی پستانی، غدد لنفاوی زیر بغل، غدد لنفاوی ترقوه، غدد لنفاوی گردنی و غیره مسئول گسترش تومور هستند. افزایش استروژن بزرگترین عامل خطر برای سرطان سینه است.
خطرات سرطان سینه
غربالگری سرطان سینه باید در موارد زیر انجام شود:
قاعدگی زودرس – اوج طبیعی قاعدگی 13-11 سال است که قاعدگی زودتر از آن سن به عنوان یک خطر محسوب می شود.
یائسگی دیررس – سرطان سینه با سطوح بالای استروژن همراه است. یائسگی دیررس به معنای استروژن بیشتر است. بنابراین زنان را مستعد ابتلا به سرطان سینه می کند
دیر تولد - اگر بالای 35 سال دارید و باردار هستید. خطر ابتلا به سرطان مرتبط با شما و همچنین نوزادتان را افزایش می دهد.
هرگز با شیر مادر تغذیه نشده باشند - تحقیقات نشان داده است که زنانی که هرگز با شیر مادر تغذیه نکرده اند، شانس بیشتری برای ابتلا به سرطان سینه دارند تا زنانی که از شیر مادر تغذیه می کنند.
ترشحات غیر از شیر از نوک پستان – اگر ترشحات دیگری غیر از شیر مانند چرک، خون، مایعات و غیره وجود داشته باشد، باید فوراً مورد توجه قرار گیرد.
قرص های ضد بارداری خوراکی ترکیبی – قرص های ضد بارداری خوراکی ترکیبی نسبت به قرص های فقط پروژسترون خطر ابتلا به سرطان سینه را افزایش می دهند. از آنجا که داروهای ضد بارداری ترکیبی دارای استروژن همراه با پروژسترون هستند.
درمان جایگزینی استروژن – درمان جایگزینی استروژن ، استروژن بدن را افزایش می دهد و در نتیجه زنان را مستعد ابتلا به سرطان سینه می کند.
سابقه خانوادگی سرطان سینه – سرطان سینه با جهش های ژنتیکی نیز مرتبط است. سابقه سرطان پستان در بستگان درجه یک به معنای خطر در بیمار نیز خواهد بود.
سرطان قبلی: هرگونه سرطان آندومتر، رحم یا تخمدان خطر ابتلا به سرطان سینه را افزایش می دهد.
ماموگرافی
معاینه پستان با دوز کم پرتو به عنوان ماموگرافی شناخته می شود و نتیجه آن به عنوان ماموگرافی شناخته می شود. ماموگرافی موثرترین روش غربالگری برای تشخیص سرطان پستان غیر قابل لمس و کم تهاجمی است. اگرچه دارای نرخ منفی کاذب 10-15٪ است، اما ایمن ترین و موثرترین روش غربالگری است. در دوران بارداری سینه ها متورم و سفت می شوند. توده ها ممکن است تحت تأثیر هورمون ها وجود داشته باشند. از این رو تشخیص با معاینه پستان و معاینه بالینی پستان بسیار دشوار می شود.
ویژگی های مشخصه سرطان سینه در ماموگرافی
ماموگرافی عمدتاً با معاینه پستان و معاینه بالینی همراه است. اما در دوران بارداری حتی یک شک کوچک در صورت وجود با ماموگرافی برطرف می شود. از آنجایی که ماموگرافی شامل پرتوهای بسیار کم است، در دوران بارداری بی خطر تلقی می شود. نباید به تعویق بیفتد زیرا در صورت تاخیر احتمال گسترش سرطان وجود دارد. در صورتی که موارد زیر در ماموگرافی یافت شود بیوپسی انجام می شود:
تراکم بافت نامتقارن - سینه اندام هایی پر از بافت های چربی و مجاری هستند. تراکم بافت مانند توده چربی است. عدم تقارن ممکن است در بارداری یا در صورت وجود هرگونه عدم تعادل هورمونی مشاهده شود. بنابراین آزمایشات دیگری برای تأیید تشخیص مورد نیاز است.
وجود توده - وجود توده در پستان برای تومورهای بدخیم ضروری نیست. ممکن است یک توده خوش خیم باشد، اما انجام ماموگرافی یک راه عالی برای تسکین خواهد بود.
موارد احتیاط در انجام ماموگرافی
هنگام برنامه ریزی برای ماموگرافی، اقدامات احتیاطی زیر باید انجام شود
شرح حال دقیق بدهید - پزشک به سابقه خانوادگی دقیق شما، سابقه هر بیماری قبلی نیاز دارد. این به آنها کمک می کند تا به تشخیص مناسب برسند.
در صورت شیردهی یا بارداری به پزشک خود اطلاع دهید – اگر باردار هستید، پزشک در حین انجام ماموگرافی مراقبت بیشتری خواهد کرد.
در حالی که هیچ چیزی را روی سینه نمالید، استفاده از لوسیون، روغن یا پودر روی سینه باعث ایجاد مانع در هنگام تست می شود. نتیجه منفی کاذب خواهد داشت. بنابراین هیچ کاری را به این صورت انجام ندهید.
یک محافظ سربی روی شکم خود قرار دهید - اگر باردار هستید، پزشک همیشه یک محافظ سربی روی شکم شما قرار می دهد.
اینها نکاتی در مورد ماموگرافی در دوران بارداری بود. از آنجایی که وجود غدد لنفاوی در ناحیه قفسه سینه زیاد است، خطر ابتلا به سرطان سینه زیاد است. از این رو تشخیص آن در اسرع وقت بسیار مهم است. اگر زود تشخیص داده شود، می توان با جراحی یا حتی شیمی درمانی زندگی را نجات داد. اگر سوال یا عامل خطری دارید با پزشک خود صحبت کنید. آنها به درستی شما را راهنمایی می کنند و هر کاری که ممکن است برای حفظ امنیت شما و کودکتان انجام می دهند. مخفی نگه داشتن سابقه خود از پزشک، ممکن است برای زندگی شما مشکل ایجاد کند.
عوامل خطر اصلی سرطان سینه که نمی توانید آنها را کنترل کنید:
سن: خطر ابتلا به سرطان سینه با افزایش سن افزایش مییابد و اکثر افراد مبتلا بالای 50 سال سن دارند.
جنسیت در بدو تولد: اگرچه مردان را می توان به سرطان سینه تشخیص داد و از هر 1000 یک نفر به سرطان سینه مبتلا می شود، اما این بیماری به طور عمده بر افرادی که زن متولد می شوند تأثیر می گذارد.
جهشهای ژنی ارثی: برخی جهشهای ژنتیکی مانند BRCA1، BRCA2، PALB2، CHEK2 و غیره میتوانند خطر ابتلا به سرطان سینه را به درجات مختلف افزایش دهند. برای مثال، فردی که دارای جهش BRCA1 است، تا 72 درصد احتمال دارد که سرطان سینه تشخیص داده شود (در مقایسه با خطر متوسط 13 درصدی زنان).
نژاد و قومیت: بر اساس میزان بروز فعلی، احتمال ابتلای زنان سیاهپوست و سفیدپوست به سرطان پستان بیشتر است.
سابقه خانوادگی: داشتن بستگان درجه اول و دوم در هر دو طرف خانواده که به سرطان سینه مبتلا شده اند، می تواند خطر ابتلا را افزایش دهد.
سابقه شخصی: تجربه قبلی با DCIS، سرطان تهاجمی پستان یا سرطان دیگری می تواند شانس تشخیص را با تشخیص جدید و متفاوت افزایش دهد. پرتودرمانی، بهویژه زمانی که به کودکان، نوجوانان و جوانان مبتلا به سرطان داده میشود، میتواند خطر تشخیص دوم را نیز در فرد افزایش دهد.
تراکم سینه: تحقیقات نشان داده است که تراکم سینه (غدهدارتر و فیبریتر از بافت چربی) خطر ابتلا به سرطان سینه را افزایش میدهد - تا حدی به این دلیل که غربالگری سینههای متراکم دشوارتر است (ببینید که چگونه BCRF قصد دارد غربالگری را بهبود بخشد). هرچه سینههای فرد متراکمتر باشد، این خطر بیشتر است: زنان با تراکم سینههای بیش از 75 درصد، چهار تا شش برابر بیشتر در معرض خطر هستند و تحقیقات BCRF نشان داده است که ممکن است بین تراکم سینه و سابقه خانوادگی ارتباط وجود داشته باشد.
سن در اولین دوره قاعدگی: دخترانی که قبل از 12 سالگی پریود می شوند در معرض خطر کمی بالاتر ابتلا به سرطان سینه در اواخر زندگی هستند، احتمالاً به این دلیل که برای مدت طولانی تری در معرض استروژن و پروژسترون بوده اند.
سن شروع یائسگی: به طور مشابه، زنانی که دیرتر یا بعد از 55 سالگی یائسگی را شروع میکنند، احتمالاً به دلیل قرار گرفتن طولانیتر در معرض هورمونها، کمی بیشتر در معرض خطر ابتلا به سرطان سینه هستند.
شرایط خوش خیم پستان: برخی از شرایط غیر سرطانی پستان از جمله فیبروآدنوم، کیست، هیپرپلازی، پاپیلوما و کارسینوم لوبولار در محل (LCIS) نیز می توانند خطر را افزایش دهند.
مقالات پیشنهادی :
بخش تخصصی تصویربرداری جراحی و ارولوژی
بخش تخصصی بیوپسی
بخش تخصصی تصویر برداری اطفال و نوزادان
عوامل خطر اصلی سرطان سینه که می توانید آنها را کنترل کنید:
وزن: مطالعات نشان داده اند که اضافه وزن و چاقی - در دوران کودکی، نوجوانی و بعد از یائسگی - می تواند خطر ابتلا به سرطان سینه را در سنین بالاتر در زنان افزایش دهد. تحقیقات همچنین نشان داده است که کاهش وزن یا اجتناب از افزایش وزن در آینده می تواند خطر را کاهش دهد. نشان داده شده است که ورزش نه تنها به کاهش وزن یا حفظ وزن سالم کمک می کند، بلکه به طور بالقوه خطر ابتلا به سرطان سینه را کاهش می دهد.
مصرف الکل: مصرف الکل با تشخیص سرطان و مرگ و میر مرتبط است. حتی مصرف متوسط - یک نوشیدنی در روز برای زنان و حداکثر دو نوشیدنی در روز برای مردان - با خطر بالاتر ابتلا به سرطان سینه و به ویژه بیماری گیرنده هورمونی مثبت مرتبط است. خطر ابتلا به سرطان سینه در زنانی که بیشتر الکل مینوشند - بین دو تا سه نوشابه در روز مصرف میکنند - نسبت به زنانی که الکل مصرف نمیکنند.
سیگار کشیدن: هیچ اتفاق نظری وجود ندارد که سیگار کشیدن خطر ابتلا به سرطان سینه را به طور خاص مانند سرطان های ریه و سایر سرطان ها افزایش می دهد، اما طبق گفته اداره کل جراحان شواهدی مبنی بر ارتباط بین سیگار کشیدن و سرطان سینه "موضوع است اما کافی نیست".
زمان بارداری: تصمیم گیری در مورد زمان بارداری و اینکه آیا اصلاً بچه دار شویم بسیار شخصی است و هیچ پاسخ درست و غلطی وجود ندارد. در حالی که زایمان دیرتر (بعد از 30 سالگی) یا بچه دار نشدن هر دو می تواند خطر ابتلا به سرطان سینه را افزایش دهد، همچنین مهم است که عوامل مختلفی بر این انتخاب ها تأثیر بگذارند.
شیردهی: شیردهی ممکن است یک مزیت محافظتی کوچک داشته باشد: به ازای هر 12 ماه شیردهی یک زن، خطر نسبی سرطان سینه حدود 4 درصد کاهش می یابد.
استفاده از هورمون: هورمون درمانی یائسگی (MHT) خطر ابتلا به سرطان سینه کاربران را (به ویژه برای تومورهای HR مثبت) به درجات متفاوتی بسته به سالهای استفاده و اینکه آیا MHT فقط دارای استروژن است یا ترکیبی از استروژن و پروژسترون، افزایش میدهد. برای مثال، زنی که به مدت 5 تا 14 سال استروژن و پروژسترون MHT مصرف می کند، در مقایسه با زنی که از MHT استفاده نمی کند، دو برابر خطر ابتلا به سرطان سینه دارد. در مقایسه، زنی که MHT فقط استروژن را برای مدت زمان مشابه مصرف میکند، در مقایسه با افرادی که از آنها استفاده نمیکنند، خطر کمتری دارد - اما توجه به این نکته مهم است که تنها زنانی که هیسترکتومی انجام دادهاند، میتوانند MHT فقط استروژن مصرف کنند.
داروهای ضد بارداری خوراکی مبتنی بر هورمون ممکن است کمی خطر را افزایش دهند، اما برخی مطالعات هیچ ارتباطی را نشان نداده اند و برای بسیاری از زنان، مزایای پیشگیری از بارداری بسیار بیشتر از خطر است.
بیماری های شایع پستان
فیبروز کیستیک سینه
فیبروز کیستیک سینه یک ضایعه خوش خیم شایع در زنان است که اغلب به دلیل اختلالات هورمونی زنانه ایجاد می شود. این بیماری در زنان 30-50 ساله شایع است. بارزترین ویژگی توده های نرم قابل لمس است، مرزهای نامشخصی که در نیمه دوم چرخه قاعدگی، در نیمه بیرونی سینه یا احتمالاً هر دو سینه ظاهر می شوند.
این یک ضایعه منتشر است که شامل بسیاری از ناهنجاری های هماهنگ از جمله عوامل اصلی مانند:
مجاری شیر تکثیر میشوند و کیستها را تشکیل میدهند. به دلیل گشاد شدن بخشهای کم و بیش مجاری و ترشحات سروزی، تعداد و اندازه این کیستها در موارد مختلف متفاوت است. هیپرپلازی سگمنتال به عنوان هیپرپلازی سگمنتال و آدنوکارسینوم اسکلروزان نیز شناخته می شود. استرومای فیبری ضایعات پرولیفراتیو شامل تکثیر سلول های اپیتلیال، آدنوکارسینوم اسکلروزان و پاپیلوما خطر ابتلا به سرطان سینه را افزایش می دهند ضایعات تکثیری مرتبط با دیسپلازی خطر ابتلا به سرطان سینه را 4 تا 5 برابر افزایش می دهند.
فیبروم پستان
سرطان سینه فیبروکیستیک زمانی اتفاق میافتد که تومور از بافت همبند بین لوبولهای دارای غلاف ایجاد میشود، میتواند در یک یا هر دو پستان رخ دهد و معمولاً قبل از سن 35 سالگی رخ میدهد. به چرخه قاعدگی؛ اندازه حدود 2 - 3 سانتی متر متغیر است. معمولاً فقط یک تومور وجود دارد، گاهی اوقات تومورهای متعددی وجود دارد و در طول زمان متوالی ظاهر می شوند.
تشخیص قطعی با سونوگرافی و سیتولوژی آسپیراسیون با سوزن ظریف برای رد بدخیمی انجام می شود. درمان باید قبل از 35 سالگی انجام شود و هر 6 ماه یکبار پیگیری شود. جراحی زمانی که فیبروآدنوم بزرگ است و به سرعت در حال رشد است. بعد از 35 سالگی، جراحی برای برداشتن تومور و انجام معاینه هیستوپاتولوژیک برای تایید.
آبسه سینه
آبسه پستان به عنوان وضعیتی در پستان تعریف می شود که در آن کیست کیسه مانند با چرک پر شده و توسط بافت التهابی احاطه شده است. آبسه پستان اغلب از عوارض ماستیت، التهاب و عفونت بافت پستان است. آبسه پستان یک بیماری نسبتاً شایع است که بیشتر در زنان شیرده شایع است، زیرا شیر مادر می تواند باعث ایجاد ترک در نوک پستان شود تا باکتری ها به راحتی وارد شوند. در مرحله آخر، توده التهابی ممکن است چرک موضعی را به توده ای دردناک تبدیل کند و گاهی اوقات به طور خود به خود توده چرک را ترکاند. آبسه پستان بیشتر در اثر عفونت باکتریایی ایجاد می شود.
آبسه پستان زمانی در عمق غده پستانی ظاهر می شود که غده پستانی ملتهب تشخیص داده نشود، و به موقع و به درستی درمان نشود. زنان باردار پس از زایمان و شیردهی اغلب به ورم پستان مبتلا می شوند زیرا در این مدت غدد شیر رشد می کنند، اگر نوک سینه را به خوبی تمیز نکنند مستعد عفونت می شوند. از عفونت نوک پستان، باکتری وارد مجرای پستانی می شود و باعث ورم پستان می شود. اگر به موقع تشخیص داده شود و درمان شود، التهاب را می توان کاهش داد و به طور کامل درمان کرد. اگر دیر درمان شود، جایی که عفونت باعث ایجاد آبسه می شود، درمان دشوارتر خواهد شد. اغلب آبسه سینه در افراد بعد از زایمان و در دوران شیردهی شایع است، زمانی که مادر به نوزاد شیر می دهد، شیر باقیمانده باعث التهاب مجاری شیر می شود، اگر به موقع درمان نشود باعث آبسه سینه می شود. آبسه سینه همچنین می تواند در زنانی که اضافه وزن دارند، سینه های بزرگ دارند یا بهداشت شخصی ضعیفی دارند نیز رخ دهد. در صورت وجود علائم ورم پستان یا آبسه پستان، لازم است برای تشخیص قطعی و درمان فعال به پزشک مراجعه شود تا بر سلامت مادر و جنین تأثیری نگذارد.
سرطان پستان
سرطان سینه یک تومور بدخیم سینه است. بیشتر سرطانهای سینه در مجاری شیر ایجاد میشوند و درصد کمی در کیسهها یا لوبولهای شیر ایجاد میشوند. سرطان سینه، اگر دیر تشخیص داده شود و درمان شود، ممکن است به استخوان ها و سایر اندام ها متاستاز داده باشد و درد افزایش یابد.
علائم هشدار دهنده سرطان سینه
تورم یا توده، غدد لنفاوی زیر بغل تغییر نوک پستان شکل غیر معمول سینه درد قفسه سینه قرمز و متورم سینه خارش در پستان سرطان سینه یک بیماری احتمالی در هر زنی است. از نظر ذهنی، صرف نظر از سلامتی و علائم غیرطبیعی روی بدن، با این بیماری شیطانی خود را می کشی. به جای مراجعه به بیمارستان در صورت بروز علائم جدید، بهتر است زنان غربالگری سرطان سینه را انجام دهند و سلامت خود را بررسی کنند.
تغییر فیبروکیستیک غده پستانی چیست؟
تغییر فیبروکیستیک سینه که به آن فیبروز کیستیک نیز می گویند، یک بیماری خوش خیم است که ساختار بافتی غده پستانی را تغییر می دهد که می تواند باعث از بین رفتن زیبایی، درد و ناراحتی بیمار شود. برای تشخیص دقیق، بیمار باید تعدادی از آزمایشات عمیق را انجام دهد.
تغییرات فیبروکیستیک در زنان شایع است و بیش از 50 درصد از زنان مبتلا به بیماری های غدد پستانی را تشکیل می دهد. ویژگی بالینی تغییر در بافت فیبروآدنوماتوز پستان است که سرطانی نیست که طبیعی تلقی می شود.
این بیماری در سن 40 سالگی تا قبل از یائسگی، به ندرت در سنین زیر 20 سال و پس از یائسگی شایع است. علت این بیماری عوامل موثر بر سطح استروژن است که باعث رشد و تکثیر بافت پستان و ایجاد بیماری فیبروکیستیک می شود.
مکانیسمی که باعث ایجاد تغییرات در فیبرهای غدد پستانی می شود به شرح زیر است: سطح استروژن با شروع بلوغ بر رشد بافت پستانی تأثیر می گذارد. بعد از اینکه غده پستانی به طور پایدار رشد کرد، استروژن همچنان اثر خاصی دارد و باعث می شود غده پستانی تکثیر شوند. به خصوص برای زنانی که در دوره باروری هستند، تغییرات در سطح استروژن اغلب رخ می دهد. افزایش سطح استروژن، سلولهای غده پستانی تکثیر میشوند، با شروع قاعدگی، تکثیر متوقف میشود، سلولهای در حال تکثیر ناگهان متوقف میشوند، پیچ خورده و باعث ایجاد تومورها و تودهها میشوند.
تغییرات در سینه فیبروکیستیک به 3 نوع تقسیم می شود
شکل کیستیک: این شایع ترین شکل بیماری است که حاوی مایع درون آن است، پوسته کیستیک معمولاً نازک است. فیبرومورفوزیس: نادر، به صورت لکه ها یا توده های جامد، به اندازه تا چند سانتی متر، محدودیت های ناشناخته، معمولاً در 1⁄4 بالای سینه، درد خفیف قبل از هر دوره قاعدگی ظاهر می شود. هیپرپلازی اپیتلیال: به صورت پلاک یا توده جامد (غیر مایع)، با مرزهای نامشخص، متراکم تر از غده پستانی اطراف، در هنگام فشار دادن دردناک تر ظاهر می شود.
آیا تعویض فیبر پوشاننده غده پستانی خطرناک است؟
تومور خوش خیم سینه خطری برای بیمار ندارد، اما پدیده تومور خوش خیم سینه می تواند باعث ناراحتی های زیادی مانند درد سینه، حساس شدن سینه ها، تورم سینه ها به خصوص قبل از قاعدگی شود.
بیماران نباید در مورد تومورهای خوش خیم پستان ذهنی داشته باشند زیرا هنوز هم می توانند به تومورهای بدخیم تبدیل شوند، بنابراین باید به خودآزمایی و بررسی دوره ای سرطان سینه (در صورت وجود) ادامه دهند.
چه زمانی باید آسپیراسیون با سوزن ظریف انجام شود؟
در صورت وجود علائم زیر، آسپیراسیون با سوزن ظریف را انجام دهید:
توده های پستان تازه کشف شده درد دردناک، مکرر یا بدتر سینه پس از پایان قاعدگی افزایش اندازه توده های از قبل وجود دارد علاوه بر این، برای تشخیص دقیق انجام آزمایش ها و سایر روش ها مانند سونوگرافی، ماموگرافی، بیوپسی از مغز ضروری است.
برای تشخیص تغییرات در غده فیبروکیستیک چه باید کرد؟
معاینه و معاینه دوره ای پستان: به تشخیص زودهنگام تظاهرات غیر طبیعی بیماری فیبروکیستیک، سرطان سینه برای مناسب ترین درمان کمک می کند. زیاد نگران نباشید زیرا این تغییر بیشتر خوش خیم است. از رژیم غذایی علمی تر استفاده کنید: سبزیجات سبز، میوه ها، ویتامین ها را افزایش دهید، چربی حیوانی را محدود کنید، حیوانات تندرو و... در ترکیب با حرکت علمی به گردش خون بهتر کمک می کند و تشکیل تومورها و توده ها را کاهش می دهد.
علت فیبروم سینه چیست؟
فیبروم های سینه که به عنوان کیست های ساده سینه نیز شناخته می شوند، کیسه هایی پر از مایع هستند که می توانند در داخل سینه ها ایجاد شوند. این کیست ها می توانند به صورت توده های بیضی یا گرد با لبه های مشخص ظاهر شوند و بیشتر شبیه انگور هستند و می توانند اندازه های مختلفی داشته باشند. فیبروم ها معمولاً غیر سرطانی هستند و به ندرت نیاز به درمان دارند.
فیبروم سینه اغلب در زنانی که هنوز به یائسگی نرسیده اند رخ می دهد، اگرچه ممکن است برای زنان در هر سنی اتفاق بیفتد. علاوه بر توده سینه، علائم ممکن است شامل ترشحات شفاف یا زرد نوک پستان، حساس شدن سینه ها، و افزایش اندازه و حساسیت توده قبل از قاعدگی باشد. فیبروم سینه خطر مبتلا شدن به سرطان سینه را زیاد نمی کند.
علت دقیق فیبروم سینه مشخص نیست. تغییرات بافت پستان در نتیجه هورمون هایی است که در تخمدان ها ساخته می شود. زنانی که از فیبروم سینه رنج می برند ممکن است به این هورمون ها حساس تر باشند. علائم معمولا قبل از دوره قاعدگی بیشتر قابل توجه است و پس از پایان دوره کاهش می یابد.
فیبروم سینه معمولاً با اندازه آنها تعریف می شود. میکروکیستها فیبرومهای سینهای هستند که خیلی کوچک هستند و نمیتوان آنها را احساس کرد، اما میتوانند در ماموگرافی ظاهر شوند. ماکروسیست ها را می توان احساس کرد و گاهی اوقات می توانند تا دو اینچ قطر رشد کنند. آنها به بافت سینه نزدیک فشار می آورند که باعث ناراحتی می شود.
آیا آنها خطرناک هستند؟
گاهی اوقات، کیست سینه ممکن است بزرگتر یا سفت تر از حد طبیعی احساس شود و ممکن است نگرانی هایی را در مورد سرطان سینه ایجاد کند. در این مورد، پزشک ممکن است سونوگرافی را توصیه کند. تصویر نشان می دهد که آیا توده کیسه ای پر از مایع است یا اینکه جامد است. در مورد دوم، پزشک ممکن است بیوپسی را برای رد سرطان تجویز کند.
برخی از زنان گزارش کرده اند که علائم فیبروم سینه با ترک قهوه، چای و نوشابه های حاوی کافئین بهبود یافته است. بسیاری از زنان نیز با مصرف داروهای مسکن بدون نسخه یا گیاه پامچال تسکین می یابند.
پیشگیری از سرطان سینه قبل از 40 سالگی
زنان معمولاً قبل از 40 سالگی نیازی به غربالگری سرطان سینه مانند ماموگرافی ندارند. با این حال، چندین قدم پیشگیرانه وجود دارد که یک زن می تواند در سال های جوانی برای کاهش شانس ابتلا به سرطان سینه انجام دهد. تشخیص زودهنگام ضروری است. معاینات پستان در خانه، ورزش زیاد، محدود کردن الکل و سیگار، و برنامه ریزی منظم برای ملاقات با پزشک نقش مهمی در پیشگیری از سرطان سینه دارد.
چرا غربالگری های پزشکی مهم هستند؟
غربالگری های پزشکی برای پیشگیری از بیماری ضروری است. غربالگریها میتوانند علائمی را که پتانسیل بروز بیماری یا ابتلا به بیماری را در مراحل اولیه نشان میدهند، مشخص کند. ابتلا به یک بیماری در مراحل اولیه درمان و یافتن درمان را آسان تر می کند. غربالگری های پزشکی شامل معاینه فیزیکی و همچنین سن، جنس، عوامل محیطی و سابقه خانوادگی خواهد بود. پزشکی که نوع خاصی از آزمایش پزشکی را درخواست می کند به معنای وجود بیماری نیست. غربالگری های پزشکی بخش مهمی از مراقبت های پیشگیرانه است. اطلاعات اضافی مورد نیاز پس از غربالگری از طریق آزمایش تشخیصی جمع آوری خواهد شد.
تغییر سبک زندگی برای کاهش خطر
حتی برای زنانی که در معرض خطر بالای ابتلا به سرطان سینه هستند، تغییر سبک زندگی می تواند این خطر را کاهش دهد. یک رژیم غذایی سالم، ورزش و حفظ وزن سالم بخشی ضروری از پیشگیری است. اضافه وزن خطر مبتلا شدن به سرطان سینه را زیاد می کند. ورزش روزانه می تواند به فرد در حفظ وزن سالم کمک کند و در نتیجه احتمال ابتلا به سرطان سینه را کاهش دهد. استعمال دخانیات و مصرف زیاد الکل خطر را به خصوص در زنان یائسه افزایش می دهد. کاهش میزان مصرف الکل و ترک سیگار هم برای پیشگیری از سرطان و هم برای سلامت کل بدن مفید است.
سایر عوامل خطر
محدود کردن مقادیر هورمون درمانی و قرار گرفتن در معرض آلاینده های محیطی مانند اشعه به کاهش خطر ابتلا به سرطان سینه کمک می کند. تصور می شود که شیردهی در پیشگیری از سرطان سینه نقش دارد و هر چه مدت زمان شیردهی طولانی تر باشد، تأثیر بهتری خواهد داشت. سابقه پزشکی خانوادگی و ژنتیک نیز نقش مهمی در احتمال ابتلا به سرطان دارند. خودآزمایی برای وجود توده ها، ویزیت های منظم به پزشک و ماموگرافی سالانه به یک زن کمک می کند تا سلامت کلی خود را حفظ کند.
پیشگیری و محافظت کنید
همه غربالگری های سرطان سینه یکسان نیستند و پزشک می تواند تمام جوانب مثبت و منفی آن را توضیح دهد. تشخیص زودهنگام بخش مهمی از پیشگیری است. تغییرات سبک زندگی مانند حفظ وزن سالم و محدود کردن قرار گرفتن در معرض آلاینده ها به حفظ سلامت بدن کمک می کند. خودآزمایی برای وجود توده ها، ویزیت های منظم به پزشک و ماموگرافی سالانه به یک زن کمک می کند تا سلامت کلی خود را حفظ کند. برای کمک به حفظ سلامتی، یک قرار ملاقات با پزشک متخصص زنان و زایمان ترتیب دهید.
نحوه استفاده از سونوگرافی سه بعدی سینه برای بافت سینه متراکم
ممکن است ماموگرافی برای غربالگری مناسب سرطان سینه در سینه های متراکم کافی نباشد. سونوگرافی سه بعدی سینه دقیق است و جزئیات بیشتری را برای درمان اضافه می کند.
فناوری و نوآوری اولتراسوند
مزایا و کاربردهای سونوگرافی سه بعدی، بهترین شیوه ها روابط با بیمار فناوری در حال ظهور
برای زنانی که سینه های متراکم دارند، ماموگرافی ممکن است برای غربالگری مناسب سرطان سینه کافی نباشد. زمانی که سرطان سینه زود تشخیص داده شود، تقریباً همیشه قابل درمان هستند. با این حال، تشخیص سرطان های کوچک در مراحل اولیه در طول ماموگرافی دشوار است، به طوری که تقریباً یک مورد از هر دو سرطان در ماموگرافی استاندارد در زنان با بافت پستان بسیار متراکم نادیده گرفته می شود. سونوگرافی سه بعدی سینه یک گزینه راحت و کم هزینه برای غربالگری سرطان علاوه بر ماموگرافی برای بیماران پستان متراکم خواهد بود.
خطر سرطان با بافت متراکم پستان
در مورد غربالگری سینه سردرگمی زیادی وجود دارد – چه زمانی باید شروع شود، چه زمانی باید متوقف شود و هر چند وقت یکبار غربالگری انجام شود. عوامل ژنتیکی و سبک زندگی با هم ترکیب می شوند تا خطر کلی سرطان سینه را در زنان ایجاد کنند. در سال های اخیر، تحقیقات بر روی خطر مرتبط با داشتن سینه های متراکم متمرکز شده است.
زنانی که سینه های متراکم دارند، بیشتر در معرض خطر ابتلا به سرطان سینه هستند، به طوری که بیش از 70 درصد سرطان های سینه در زنان با بافت سینه متراکم رخ می دهد. این ممکن است به این دلیل باشد که تراکم پستان می تواند تشخیص سرطان را سخت تر کند و احتمال تشخیص آن را در مراحل بعدی افزایش دهد. بافت متراکم سینه ممکن است غنی از هورمون باشد و احتمال رشد سرطان را افزایش دهد.
سونوگرافی سه بعدی سینه تکمیلی برای غربالگری سرطان
تشخیص سرطان در سینه های متراکم در ماموگرافی سخت است زیرا هم بافت سرطانی و هم بافت متراکم پستان به صورت نواحی سفید ظاهر می شوند. غربالگری های تکمیلی با MRI یک گزینه است، به ویژه برای زنان در معرض خطر. با این حال، این روش نیاز به تزریق ماده حاجب دارد و می تواند برای بیمار ناراحت کننده باشد. MRI همچنین دارای قیمت قابل توجهی بالاتر از هر دو ماموگرافی و سونوگرافی است.
انجام سونوگرافی سه بعدی پستان، چه با دستگاه دستی و چه با فناوری سونوگرافی خودکار پستان، تشخیص سرطان بیشتری را با راحتی بیشتر و هزینه کمتر برای بیماران به همراه دارد. اضافه کردن یک غربالگری سونوگرافی سه بعدی پستان به ماموگرافی می تواند تشخیص دادن سرطان سینه را در بیماران تا حدود 35 درصد افزایش دهد. سونوگرافی به ویژه برای یافتن سرطان های کوچک، گره منفی و مهاجمی که ممکن است توسط ماموگرافی نادیده گرفته شوند مفید است.
آماده شدن برای درمان بیشتر
انجام دادن سونوگرافی پستان هم چنین می تواند جزئیات مهمی را برای آماده شدن جراحی یا دیگر درمان ها و نظارت ها ارائه دهد. تصویربرداری سه بعدی به پزشکان کمک می کند تا تومورها و بافت اطراف را به طور کامل تجسم کنند و اطلاعات مکان دقیق تری را ارائه دهند. این موجب می شود که اندازه تومور و محل قرار گرفتن آن را بتوانند به خوبی تشخیص دهند.
مانند هر روش غربالگری سرطان، سونوگرافی سه بعدی پستان می تواند به نتایج مثبت کاذب منجر شود، بنابراین مهم است که از قبل در مورد خطرات و مزایای هر غربالگری با بیماران صحبت کنید.
پزشکان توصیه می کنند که باید اهمیت غربالگری را بر بیماران تأثیر بگذاریم و غربالگریهای بیشتری را به آنها پیشنهاد دهیم که عوامل خطر شخصی را در نظر بگیرد. "ما باید به بیماران کمک کنیم حقایق را درک کنند، گزینه هایی را به آنها ارائه دهیم و مزایا و معایب هر کدام را فهرست کنیم. سپس این انتخاب آن ها هستند که با معاینه برای درمان خود اقدام کنند.