سونوگرافی غربالگری جنین سه ماهه دوم؛ارزیابی سیستماتیک آناتومی جنین به عنوان بخشی از معاینه سونوگرافی غربالگری دوم بارداری در تشخیص عوارض بارداری، ناهنجاری های جنینی و بیماری های ژنتیکی مفید است. هدف ما این است که اسکن اولیه و دقیق سه ماهه دوم را با توجه به دستورالعملهای بینالمللی و ملی کنونی نشان دهیم.
اگر سوالی در مورد رادیولوژی یا سونوگرافی دارید ویا پزشک برایتان رادیولوژی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و رادیولوژی الوند تماس بگیرید.
سونوگرافی حاملگی یکی از ارکان اصلی مراقبت های نوین مامایی است. این به تعیین سن بارداری دقیق کمک می کند و امکان تشخیص به موقع عوارض بارداری مانند نقص ساختاری جنین و بیماری های ژنتیکی، چندقلویی، محدودیت رشد جنین، ناهنجاری های حجم مایع آمنیوتیک، تظاهرات غیر طبیعی جنین و جفت غیر طبیعی را فراهم می کند. زمان معاینه سونوگرافی را می توان به طور کلی به دسته های زیر تقسیم کرد:
ارزیابی سه ماهه اول
سه ماهه دوم
در برخی تنظیمات، اسکن سه ماهه سوم
سونوگرافی غربالگری مادر (MSS) یک آزمایش خون است که برای زنان باردار در مرکز الوند در دسترس است. این سونوگرافی تعیین احتمال ابتلای فرزند متولد نشده شما به سندرم داون (تریزومی 21)، سندرم ادوارد (تریزومی 18) یا نقص لوله عصبی کمک می کند.
ارزیابی سه ماهه اول
غربالگری مادر ممکن است در سه ماهه اول بارداری که همراه با سونوگرافی باشد انجام شود. این آزمایش غربالگری ترکیبی سه ماهه اول نامیده می شود.
یا ممکن است آزمایش در سه ماهه دوم بارداری انجام شود. این آزمایش غربالگری مادر در سه ماهه دوم نامیده می شود.
آزمایشات غربالگری مادر برای شرایط مختلف
MSS میتواند حاملگیهایی را شناسایی کند که احتمال ابتلا به آنها افزایش مییابد:
سندرم داون - وضعیتی که منجر به ناتوانی ذهنی در درجات مختلف می شود. ممکن است باعث برخی مشکلات جسمی مانند نقص قلبی یا مشکلات بینایی یا شنوایی شود. سندرم داون به عنوان تریزومی 21 نیز شناخته می شود زیرا نوزاد دارای سه نسخه از کروموزوم 21 به جای دو نسخه معمولی است.
سندرم ادوارد - وضعیتی که منجر به مشکلات فیزیکی مانند کمبود رشد، نقایص قلبی، نقص سیستم گوارشی و ناتوانی ذهنی می شود. نوزادانی که با سندرم ادوارد متولد می شوند، پیش آگهی بدی دارند. بسیاری از آنها بیشتر از چند هفته اول زندگی زندگی نمی کنند. سندرم ادوارد به عنوان تریزومی 18 نیز شناخته می شود، زیرا نوزاد سه نسخه از کروموزوم 18 به جای دو نسخه معمول دارد.
نقص لوله عصبی - شایع ترین نقص لوله عصبی آنسفالی و اسپینا بیفیدا است. با آنسفالی، مغز به درستی رشد نمی کند و نوزاد زنده نمی ماند. نوزادان مبتلا به اسپینا بیفیدا دارای سوراخی در استخوان های ستون فقرات هستند که می تواند منجر به آسیب به اعصاب کنترل کننده قسمت پایین بدن شود. این می تواند باعث ضعف و فلج پاها و گاهی ناتوانی در کنترل روده و مثانه شود. نقص لوله عصبی فقط در تست MSS سه ماهه دوم غربالگری می شود. نقایص لوله عصبی را می توان با آزمایشات معمول سونوگرافی در دوران بارداری نیز تشخیص داد.
این تست ها فقط برای این شرایط است. نتیجه کم شانس به این معنی نیست که کودک از سایر نقص های مادرزادی عاری است.
تست غربالگری ترکیبی سه ماهه اول
آزمایش غربالگری ترکیبی سه ماهه اول می تواند حاملگی در کنار احتمال افزایش سندرم داون (تریزومی 21) و سندرم ادوارد (تریزومی 18) را شناسایی کند.
این آزمایش شامل آزمایش خون خانم باردار در هفته های 9 تا 13 بارداری و سونوگرافی بین هفته های 11 تا 13 بارداری است.
آزمایش خون میزان دو پروتئین مختلف را که به طور طبیعی در خون مادر در دوران بارداری وجود دارد اندازه گیری می کند.
با استفاده از سونوگرافی، مقدار مایع موجود در پوست پشت گردن نوزاد اندازه گیری می شود. این اندازه گیری شفافیت نوکال نامیده می شود. همه نوزادان در این مرحله از بارداری مایع در پشت گردن خود دارند، اما نوزادان مبتلا به سندرم داون یا سندرم ادوارد تمایل به مایعات بیشتری دارند.
در طول سونوگرافی، متخصصی که اسکن را انجام می دهد نیز ممکن است وجود یا عدم وجود استخوان بینی را گزارش کند. اگر استخوان بینی وجود نداشته باشد، ممکن است احتمال ابتلا به سندرم داون افزایش یابد.
پزشک عمومی (پزشک) یا متخصص پزشکی شما می تواند این آزمایش را درخواست کند.
مقالات پیشنهادی :
تست غربالگری سرم مادر سه ماهه دوم
آزمایش غربالگری مادر در سه ماهه دوم بارداری می تواند حاملگی با احتمال افزایش سندرم داون، سندرم ادوارد یا نقص لوله عصبی را شناسایی کند. این آزمایش شامل آزمایش خون زن باردار در هفته 14 تا 20 + 6 روز بارداری است. با این حال، بهتر است خون بین هفته های 15 تا 17 بارداری جمع آوری شود.
این آزمایش مقدار چهار پروتئین را در خون مادر اندازه گیری می کند. نتایج با خطر سنی زن ترکیب می شود تا شانس نهایی سندرم داون، سندرم ادوارد یا نقص لوله عصبی را بدهد. نتیجه به صورت افزایش شانس یا نتیجه کم شانس گزارش می شود.
ارزیابی سونوگرافی سه ماهه دوم بر سونواآناتومی جنین برای تشخیص نقایص ساختاری جنین و همچنین نشانگرهای ناهنجاری های کروموزومی یا ژنتیکی تمرکز دارد. در حال حاضر، تقریباً 50 درصد از تمام ناهنجاریهای جنینی قبل از تولد تشخیص داده میشوند و میزان تشخیص بسیار متفاوت است. برای برخی از ناهنجاری های خاص اندام، یک برنامه غربالگری ساختار یافته نشان داده شده است که نرخ تشخیص و نتایج را بهبود می بخشد. یک متاآنالیز کاکرین برای ارزیابی اثربخشی غربالگری سه ماهه دوم بارداری در یک جمعیت کم خطر آغاز شده است.
در دسترس بودن تست غربالگری مادر
غربالگری برای سندرم داون و سایر شرایط کروموزومی باید برای همه زنان باردار ارائه شود. با این حال، تصمیم گیری برای انجام آزمایش یک تصمیم شخصی است.
همه زنان شانس بچه دار شدن با سندرم داون یا سندرم ادوارد را دارند، اگرچه با افزایش سن این شانس افزایش می یابد.
یک نتیجه غربالگری مادر با شانس کم به این معنی نیست که احتمال وجود یک بیماری ژنتیکی در نوزاد متولد نشده وجود ندارد.
به طور مشابه، افزایش نتیجه شانس لزوماً به این معنی نیست که کودک یک بیماری ژنتیکی دارد. اکثر زنانی که نتیجه شانس آن ها افزایش یافته است، نوزادی با سندرم داون، سندرم ادوارد یا نقص لوله عصبی ندارند.
نتایج آزمایش غربالگری مادر
آزمایشهای غربالگری مادر، وضعیت سلامتی را تشخیص نمیدهند، اما زنانی را شناسایی میکنند که باید آزمایشهای بیشتری برای تشخیص اینکه آیا نوزادشان یک بیماری ژنتیکی دارد یا خیر، ارائه شود.
زنانی که شانس بیشتری برای غربالگری مادر دارند، باید یک آزمایش تشخیصی ارائه دهند. با این حال، این انتخاب آن هاست که آیا آزمایشات بیشتری انجام دهند یا خیر.
نمونه برداری از پرزهای کوریونی (CVS) و آمنیوسنتز تست های تشخیصی هستند که شرایط کروموزومی مانند سندرم داون و سندرم ادوارد را در نوزاد متولد نشده تشخیص می دهند.
مشاوره ژنتیک بعد از آزمایش غربالگری مادر
در بیشتر موارد، نتیجه غربالگری مادر با «احتمال زیاد» به این معنی نیست که نوزاد این عارضه را دارد، فقط به این معناست که آن ها در معرض خطر ابتلا به این عارضه هستند.
به همین دلیل است که آزمایش های تشخیصی بیشتر برای ارائه اطلاعات بیشتر در مورد نتایج احتمالی سلامتی نوزاد تشویق می شود.
اگر کودک شما با یک بیماری ژنتیکی تشخیص داده شده است، صحبت با یک مشاور ژنتیک می تواند مفید باشد.
مشاوران ژنتیک متخصص های بهداشتی هستند که هم در زمینه مشاوره و هم در زمینه ژنتیک واجد شرایط هستند.
علاوه بر حمایت عاطفی، آن ها می توانند به شما در درک یک بیماری و علت آن، چگونگی ارثی بودن آن، و معنای تشخیص برای سلامت و رشد فرزندتان کمک کنند.
مشاوران ژنتیک آموزش دیده اند و اطلاعات و حمایت هایی را ارائه می دهند که به شرایط خانوادگی، فرهنگ و اعتقادات شما حساس است.
تست غیر تهاجمی قبل از تولد (NIPT)
آزمایش غیر تهاجمی قبل از تولد (NIPT) جایگزینی برای غربالگری مادر است. NIPT یک آزمایش خون مادر است که به بررسی مواد ژنتیکی نوزاد (DNA) میپردازد که در جریان خون مادر یافت میشود. این می تواند اطلاعاتی در مورد خطر بیماری هایی مانند سندرم داون و برخی دیگر از مشکلات کروموزومی ارائه دهد و می تواند در هر زمانی از هفته 10 بارداری انجام شود. این روش دقیق تر از غربالگری ترکیبی سه ماهه اول یا غربالگری مادر در سه ماهه دوم است، اما هزینه بیشتری نسبت به تست های غربالگری دارد.
مجموعه تصاویر محصور شده در شرایط ایده آل در بیماران با شاخص توده بدنی پایین، جنین در وضعیت مطلوب، مایع آمنیوتیک طبیعی، بدون فیبروم و بدون ناهنجاری رحمی به دست آمد. آنها همچنین در یک سری از بیماران به دست می آیند. بنابراین، ما اذعان داریم که در عمل بالینی روزمره، ممکن است با موقعیتهایی مواجه شویم که در آن به دست آوردن تصاویر با چنین کیفیتی امکانپذیر نباشد. با این حال، هر تلاشی باید برای نشان دادن تمام ساختارهای مربوطه انجام شود. اگر این امکان وجود ندارد، ممکن است لازم باشد جنین را به آرامی با دست دیگر حرکت دهید، از بیمار بخواهید به پهلو بچرخد، بیمار را به پیاده روی بفرستد و مثانه را خالی کند یا در نهایت بیمار را برای 2 هفته مجدد رزرو کنید. بعدا برای یک معاینه سونوگرافی دقیق دیگر. هر محدودیتی که بر کیفیت تصویر تأثیر می گذارد باید در گزارش ذکر شود .
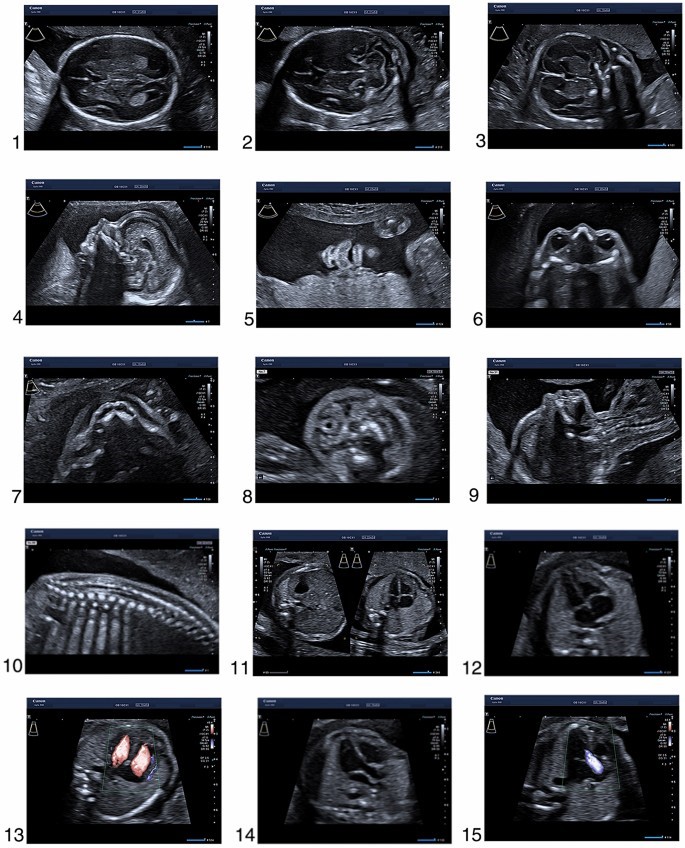
- تصویر عرضی دور سر در سطح قطر دو جداری، با خط وسط فالک، سپتی کائویی، تالامی و بطن جانبی
- حفره خلفی مغز با مخچه و سیسترنا میگنا
- صفحه تاجی سر جنین
- نیمرخ جنین ساژیتال وسط
- صفحه تاجی لب ها با لب بالایی، دهان سالم، لب پایین و بینی
- مدارها با لنز
- کام سخت
- صفحه عرضی گردن با غده تیروئید
- تصویر ساژیتال گردن
- تصویر ساژیتال ستون فقرات با خطوط دست نخورده پوست
- عرضی صفحات بالای شکم با معده و قفسه سینه با چهار حفره قلب
- تصویر عرضی قفسه سینه با نمای اپیکال چهار حفره ای قلب و ریه ها
- نمای آپیکال چهار محفظه t قلب در داپلر رنگی
- مجرای خروجی بطن چپ
- مجرای خروجی بطن چپ در داپلر رنگی
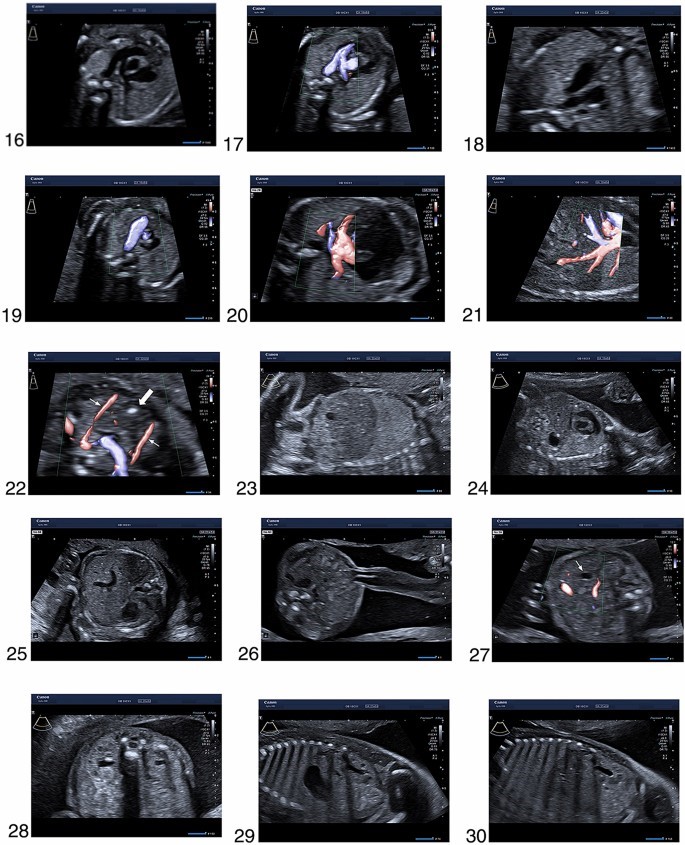
- مجرای خروجی بطن راست
- مجرای خروجی بطن راست در داپلر رنگی
- نمای سه رگ
- نمای سه رگ در داپلر رنگی
- وریدهای ریوی در داپلر رنگی
- ورید اجوف تحتانی در داپلر رنگی
- تیموس (فلش بلوکی) بین دو شریان پستانی داخلی
- تصویر بدن پارا ساژیتال با دیافراگم راست
- تصویر بدن پارا ساژیتال با دیافراگم چپ
- تصویر عرضی دور شکم با معده در وضعیت طبیعی
- قرار دادن بند ناف با دیواره شکم دست نخورده
- کیسه صفرا
Tuebingen), 28. صفحه عرضی کلیه ها که هر دو لگن کلیه را نشان می دهند
- نمای ساژیتال کلیه چپ
- نمای ساژیتال کلیه راست
- مثانه با هر دو شریان نافی
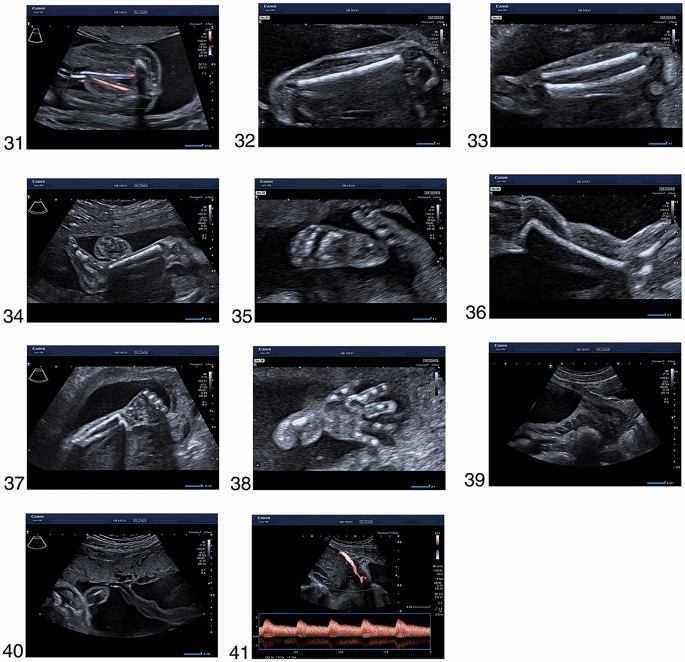
- استخوان ران
- نمای جلویی ساق پا با استخوان درشت نی و پرونئوس
- ساق با درشت نی و زاویه صحیح مفصل تالوکرال
- پا (*، + ،#)، 36. شانه و بازو
- ساعد با شعاع و اولنا
- دست
39 نمای ترانس شکمی دهانه رحم
- جاگذاری جفت بند ناف
- شریان رحمی
تست های غربالگری سه ماهه دوم بارداری
سونوگرافی غربالگری سه ماهه d دوم بارداری ممکن است دارای چندین آزمایش خون باشد که نشانگرهای متعدد نامیده می شوند.
این نشانگرها اطلاعاتی را درباره خطر بچه دار شدن زنان با شرایط های ژنتیکی خاص و یا نقص های مادرزادی ارائه می دهند.
غربالگری اغلب با نمونه برداری از خون مادر بین هفته های 15 تا 20 بارداری انجام می شود (16 تا 18 ایده آل است).
نشانگرهای متعدد عبارتند از:
غربالگری های آلفا فتوپروتئین (AFP). این آزمایش خون میزان آلفا فتوپروتئین در خون مادر باردار را در دوران بارداری اندازه گیری می کند.
AFP پروتئینی است که به طور معمول توسط کبد در جنین تولید می شود و در مایع اطراف جنین (مایع آمنیوتیک) وجود دارد. از جفت وارد خون مادر باردار می شود. آزمایش خون AFP MSAFP (سرم AFP مادر) نیز نامیده می شود.
سطوح غیر طبیعی AFP ممکن است نشانه های زیر باشد:
- نقص لوله ی عصبی باز (ONTD)، مانند اسپینا بیفیدا
- سندرم داون
- سایر ناهنجاری های خطرناک کروموزومی
- نقص در دیواره ی شکم جنین
- دوقلوها. بیش از یک جنین در حال ساخت برای پروتئین است
- تاریخ زایمان اشتباه محاسبه شده است، چرا که سطوح در طول بارداری متفاوت است
- hCG. هورمون گنادوتروپین جفتی انسانی (هورمون ساخته شده توسط جفت)
- استریول. هورمونی که توسط جفت در مادرساخته می شود
- اینهیبین. هورمونی که توسط جفت ساخته می شود
همانطور که در سه ماهه اول بارداری به طور منظم به پزشک مراجعه کرده اید، در سه ماهه دوم نیز به این کار ادامه خواهید داد. این معاینات به نظارت بر رشد و سلامت کودک شما - و همچنین سلامت شما کمک می کند.
اکثر افراد باردار هر ماه برای معاینه قبل از تولد به پزشک مراجعه می کنند. در صورت داشتن یک وضعیت سلامتی قبلی یا بارداری پرخطر، ممکن است بیشتر به پزشک خود مراجعه کنید.
در طول سه ماهه دوم، احتمالا یک سونوگرافی 20 هفته ای هیجان انگیز خواهید داشت (در واقع، اغلب بین 18 تا 22 هفته است). با این اسکن، نگاه خوبی به کودک در حال رشد خود خواهید داشت - حتی انگشتان دست و پاهای کوچک و زیبای او!
احتمالاً آزمایش خون، آزمایش ادرار و آزمایش تحمل گلوکز نیز خواهید داشت (شاید جالب ترین آزمایش نباشد، اما مطمئناً برای غربالگری دیابت بارداری مهم است).
همچنین ممکن است آزمایشی را برای عوارض در رشد کودک انجام دهید. بسته به سلامت فردی و سابقه پزشکی ممکن است آزمایشهای دیگری توصیه شود.
در صورتی که از آخرین بازدید شما تغییراتی در رژیم غذایی، سبک زندگی یا سلامتی شما ایجاد شده است، حتماً به ارائه دهنده مراقبت های بهداشتی خود اطلاع دهید. از تماس با پزشک متخصص زنان یا مامای خود با سؤال یا نگرانی در بین ویزیت ها دریغ نکنید.
مقالات پیشنهادی :
در طول معاینه
در طول معاینه، پزشک معاینه فیزیکی مختصری انجام خواهد داد. یک پرستار یا دستیار وزن شما را بررسی می کند و فشار خون شما را اندازه گیری می کند.
پزشک ممکن است پس از گرفتن سابقه سلامتی و انجام معاینه فیزیکی، آزمایشهای اضافی را توصیه کند.
آن ها همچنین ممکن است بخواهند سابقه پزشکی خانوادگی شما و هر دارو یا مکملی که مصرف می کنید را بدانند.
پزشک همچنین از شما در مورد:
- حرکت جنین
- الگوهای خواب
- رژیم غذایی و مصرف ویتامین قبل از تولد
- علائم زایمان زودرس
- علائم پره اکلامپسی، مانند تورم
- ارزیابی های فیزیکی در طول سه ماهه دوم معمولاً شامل بررسی های زیر است:
- ارتفاع فندال یا اندازه شکم و رشد جنین
- ضربان قلب جنین
- ادم یا تورم
- افزایش وزن
- فشار خون
- سطح پروتئین ادرار
- سطح گلوکز ادرار
تهیه فهرستی از سوالاتی که باید در طول ویزیت از پزشک خود بپرسید، می تواند کمک کند.
همچنین، در صورت مشاهده علائمی که عبارتند از:
- خونریزی واژینال
- سردرد شدید یا مداوم
- تاری یا تاری دید
- درد شکم
- استفراغ مداوم
- لرز یا تب
- درد یا سوزش در هنگام ادرار
- نشت مایع از واژن
- تورم یا درد در یک اندام تحتانی

ارتفاع پایه
پزشک ارتفاع رحم شما را اندازه گیری می کند که به آن ارتفاع پایه نیز می گویند و از بالای استخوان لگن تا بالای رحم شما را اندازه می گیرد.
معمولاً بین ارتفاع فندال و طول بارداری شما رابطه وجود دارد. به عنوان مثال، در 20 هفتگی، قد پایه شما باید 20 سانتی متر (سانتی متر) به علاوه یا منهای 2 سانتی متر باشد. در 30 هفتگی، 30 سانتی متر، مثبت یا منفی 2 سانتی متر و غیره.
این اندازه گیری همیشه دقیق نیست، زیرا ممکن است قد فندال در افرادی با جثه بزرگتر، افرادی که فیبروم دارند، دوقلوها یا چند قلوها حمل می کنند یا مایع آمنیوتیک اضافی دارند، غیرقابل اعتماد باشد.
پزشک از افزایش اندازه رحم به عنوان نشانگری برای رشد جنین استفاده می کند. اندازه گیری ها می تواند متفاوت باشد. اختلاف 2 یا 3 سانتی متری معمولاً دلیلی برای نگرانی نیست.
اگر قد پایه شما رشد نمی کند یا کندتر یا سریعتر از حد انتظار رشد می کند، ممکن است پزشک شما سونوگرافی را برای بررسی جنین و مایع آمنیوتیک توصیه کند.
ضربان قلب جنین
پزشک شما با استفاده از سونوگرافی داپلر بررسی می کند که آیا ضربان قلب کودک شما خیلی سریع است یا خیلی کند.
فناوری داپلر از امواج صوتی برای اندازه گیری ضربان قلب استفاده می کند. برای شما و کودکتان بی خطر است. ضربان قلب جنین اغلب در اوایل بارداری سریعتر است. می تواند بین 120 تا 160 ضربه در دقیقه باشد.
ادم (تورم)
پزشک همچنین پاها، مچ پا و پاهای شما را از نظر ورم یا ادم بررسی می کند. تورم پاها در بارداری شایع است و به طور کلی در سه ماهه سوم بارداری افزایش می یابد.
تورم غیر طبیعی ممکن است نشان دهنده مشکلی مانند پره اکلامپسی، دیابت بارداری یا لخته شدن خون باشد. اگرچه، به احتمال زیاد، این فقط یکی از آن عوارض جانبی جالب بارداری است که پس از زایمان از بین می رود.
افزایش وزن
پزشک متوجه خواهد شد که در مقایسه با وزن قبل از بارداری چقدر وزن اضافه کرده اید. آنها همچنین یادداشت خواهند کرد که از آخرین بازدید چقدر وزن اضافه کرده اید.
میزان افزایش وزن توصیه شده در سه ماهه دوم به وزن قبل از بارداری، تعداد نوزادانی که حامله میشوید و وزنی که قبلاً اضافه کردهاید بستگی دارد.
اگر بیش از حد انتظار وزن اضافه می کنید، ممکن است تغییراتی در رژیم غذایی خود ایجاد کنید. یک متخصص تغذیه یا متخصص تغذیه می تواند به شما کمک کند تا یک برنامه غذایی که شامل مواد مغذی مورد نیاز شما باشد، تهیه کنید.
برخی از افرادی که بیش از حد انتظار وزن اضافه می کنند، ممکن است پرخوری نداشته باشند، اما وزن آب اضافه شده پس از زایمان از بین می رود.
اگر به اندازه کافی وزن اضافه نمی کنید، باید رژیم غذایی خود را تکمیل کنید. پزشک شما ممکن است مصرف دو یا سه میان وعده سالم را علاوه بر آنچه میخوردید، در روز توصیه کند.
نوشتن آنچه و چه مقدار می خورید به پزشک شما کمک می کند تا برنامه ای برای حفظ تغذیه شما و کودکتان ارائه دهد. اگر هنوز به اندازه کافی وزن اضافه نمی کنید، بهتر است با یک متخصص تغذیه مشورت کنید.
فشار خون
فشار خون به طور معمول در دوران بارداری به دلیل هورمون های جدید در بارداری و تغییر در حجم خون شما کاهش می یابد. معمولاً در هفته 24 تا 26 بارداری به کمترین حد خود می رسد.
برخی از افراد در سه ماهه دوم خود فشار خون پایینی دارند، به عنوان مثال، 80/40. تا زمانی که احساس خوبی دارید، دلیلی برای نگرانی نیست.
فشار خون بالا می تواند در دوران بارداری خطرناک باشد، اما به طور کلی اگر به خوبی مدیریت شود، مشکلی ندارد.
اگر فشار خون بالا یا در حال افزایش باشد، پزشک ممکن است شما را برای سایر علائم فشار خون بارداری یا پره اکلامپسی بررسی کند.
بسیاری از افراد با وجود فشار خون بالا در دوران بارداری، نوزادان سالمی دارند. مهم است که به طور منظم تحت نظر باشید، بنابراین در صورت داشتن فشار خون بالا می توانید آن را مدیریت کنید.
مقالات پیشنهادی :
تشخیص اندومتریوز با آزمایش خون
آزمایش ادرار
هر بار که برای معاینه مراجعه می کنید، پزشک ادرار شما را از نظر وجود پروتئین و قند بررسی می کند. بزرگترین نگرانی در مورد پروتئین در ادرار شما ایجاد پره اکلامپسی است که فشار خون بالا همراه با تورم و احتمالاً پروتئین بیش از حد در ادرار شما است.
اگر سطح گلوکز بالایی دارید، پزشک ممکن است آزمایشهای دیگری را انجام دهد. اینها ممکن است شامل آزمایش دیابت بارداری باشد، وضعیتی که باعث ایجاد سطح قند خون بالا می شود.
اگر علائمی مانند ادرار دردناک دارید، پزشک ممکن است ادرار شما را از نظر وجود باکتری بررسی کند. عفونت های مجاری ادرار، مثانه و کلیه می توانند باعث ایجاد باکتری در ادرار شما شوند.
اگر این اتفاق بیفتد، ممکن است آنتی بیوتیک هایی برای شما تجویز شود که مصرف آنها در دوران بارداری بی خطر است
آزمایشات بیشتر در سه ماهه دوم
علاوه بر معاینات منظم، بسته به خطرات سلامتی یا عوارضی که ایجاد میشود، ممکن است در طول سه ماهه دوم آزمایشهای بیشتری نیز انجام دهید. برخی از آزمایشات عبارتند از:
سونوگرافی
سونوگرافی به ابزاری ضروری برای ارزیابی جنین در دوران بارداری تبدیل شده است. آنها برای شما و کودکتان کاملاً ایمن هستند و معمولاً فرصتی هستند که بسیار مورد انتظار برای نگاه کردن دزدکی به نوزاد شیرین خود هستند.
بسیاری در سه ماهه اول برای تایید بارداری سونوگرافی انجام می دهند. برخی در صورت کم بودن خطر عوارض تا سه ماهه دوم صبر می کنند.
همچنین، اگر معاینه لگنی سه ماهه اول با تاریخ قاعدگی، زمان آخرین قاعدگی شما موافق بود، سونوگرافی ممکن است تا سه ماهه دوم صبر کند.
سونوگرافی سه ماهه دوم بارداری می تواند تاریخ قاعدگی و مرحله بارداری شما را تا 10 تا 14 روز تایید یا تغییر دهد. سونوگرافی سه ماهه دوم بارداری همچنین می تواند آناتومی جنین، جفت و مایع آمنیوتیک را بررسی کند.
در حالی که سونوگرافی در سه ماهه دوم می تواند اطلاعات زیادی را ارائه دهد، اما محدودیت هایی دارد. برخی از مشکلات آناتومیکی راحت تر از سایرین قابل مشاهده هستند و برخی از آنها را نمی توان قبل از تولد تشخیص داد.
به عنوان مثال، تجمع بیش از حد مایع در مغز (هیدروسفالوس)، معمولاً با سونوگرافی قابل تشخیص است، اما نقص های کوچک در قلب اغلب قبل از تولد تشخیص داده نمی شود.
تست صفحه نمایش سه گانه
در سه ماهه دوم، به اکثر افراد زیر 35 سال تست صفحه نمایش سه گانه پیشنهاد می شود. این همچنین گاهی اوقات "غربالگری نشانگرهای چندگانه" یا "AFP plus" نامیده می شود. در طول آزمایش، خون مادر برای سه ماده مورد آزمایش قرار می گیرد.

اینها هستند:
AFP، پروتئینی است که توسط کودک شما تولید می شود
hCG، هورمونی است که در جفت تولید می شود
استریول که نوعی استروژن است که توسط جفت و نوزاد تولید می شود
تست های غربالگری سطوح غیر طبیعی این مواد را بررسی می کنند. این آزمایش معمولاً بین هفته های 15 تا 22 بارداری انجام می شود. بهترین زمان برای آزمایش بین 16 تا 18 هفته است.
آزمایشهای سهگانه میتوانند ناهنجاریهای جنینی مانند سندرم داون، سندرم تریزومی ۱۸ و اسپینا بیفیدا را تشخیص دهند.
نتایج غیرعادی تست صفحه نمایش سه گانه همیشه به این معنی نیست که مشکلی وجود دارد. درعوض، می تواند نشان دهنده خطر عارضه باشد و باید آزمایشات بیشتری انجام شود.
برای حاملگیهای پرخطر، اگر آزمایش صفحه سهگانه با نتایج غیرطبیعی برگشت، ممکن است پزشک آزمایشهای بیشتری را توصیه کند. در برخی موارد، آمنیوسنتز یا نمونه برداری از پرزهای کوریونی ممکن است انجام شود.
این تست ها دقیق تر از تست صفحه نمایش سه گانه هستند، اما خطر عوارض را افزایش می دهند. گاهی اوقات از سونوگرافی برای بررسی شرایطی استفاده می شود که می تواند نتایج غیرطبیعی ایجاد کند.
مقالات پیشنهادی :
بهترین زمان برای سونوگرافی واژینال
آزمایش DNA جنین بدون سلول
آزمایش DNA جنین بدون سلول (cffDNA) ممکن است برای ارزیابی خطر ابتلای کودک شما به اختلال کروموزومی استفاده شود. این یک آزمایش جدیدتر است که معمولاً برای افرادی که حاملگی هایی با خطر تریزومی 13، 18 یا 21 دارند ارائه می شود.
کالج آمریکایی متخصصان زنان (ACOG) خاطرنشان می کند که این آزمایش، مانند تست صفحه نمایش سه گانه، به عنوان یک غربالگری استفاده می شود و نه به عنوان یک ابزار تشخیصی. به عبارت دیگر، اگر تست cffDNA مثبت داشته باشید، برای تایید ناهنجاری کروموزومی در نوزادتان به یک آزمایش تشخیصی بعدی نیاز دارید.
DNA جنین بدون سلول یک ماده ژنتیکی است که توسط جفت آزاد می شود. در خون شما قابل تشخیص است. این ترکیب ژنتیکی کودک شما را نشان می دهد و می تواند اختلالات کروموزومی را تشخیص دهد.
در حالی که آزمایش cffDNA در آزمایش ناهنجاریهای کروموزومی دقیقتر است، همچنان توصیه میشود که افراد باردار تست صفحه نمایش سهگانه را انجام دهند. آزمایش صفحه نمایش سه گانه خون را از نظر ناهنجاری های کروموزومی و نقص لوله عصبی بررسی می کند.
آمنیوسنتز
برخلاف تست های سه گانه، آمنیوسنتز می تواند تشخیص قطعی را ارائه دهد.
در طی این روش، پزشک نمونهای از مایع آمنیوتیک شما را با وارد کردن یک سوزن از طریق پوست و داخل کیسه آمنیوتیک شما میگیرد. آنها مایع آمنیوتیک شما را برای هر گونه ناهنجاری کروموزومی و ژنتیکی در کودک شما بررسی می کنند.
آمنیوسنتز یک روش تهاجمی در نظر گرفته می شود. خطر کوچکی برای از دست دادن بارداری دارد. تصمیم برای گرفتن یک انتخاب شخصی است. این تنها زمانی استفاده می شود که مزایای نتایج آزمایش بر خطرات انجام آزمایش بیشتر باشد.
آمنیوسنتز می تواند اطلاعاتی را در اختیار شما قرار دهد که فقط شما می توانید از آنها برای تصمیم گیری یا تغییر روند بارداری خود استفاده کنید. به عنوان مثال، اگر دانستن اینکه کودک شما دارای سندرم داون است، روند بارداری را تغییر نمی دهد، آمنیوسنتز ممکن است برای شما مفید نباشد.
همچنین، اگر پزشک متوجه شود که سونوگرافی از قبل نشان دهنده وجود یک اختلال است، ممکن است تصمیم بگیرید که آمنیوسنتز را نکنید. با این حال، نتایج سونوگرافی همیشه دقیق نخواهد بود زیرا کروموزوم جنین را تجزیه و تحلیل نمی کند. آمنیوسنتز تشخیص قطعی تری را ارائه می دهد.
تست تحمل گلوکز یک ساعته
ACOG توصیه می کند که همه افراد باردار با استفاده از تست تحمل گلوکز خوراکی 1 ساعته از نظر دیابت بارداری غربالگری شوند.
برای این آزمایش، باید محلول قندی بنوشید که معمولاً حاوی 50 گرم قند است. پس از یک ساعت، برای بررسی سطح قند خون خود را می گیرند.
اگر آزمایش گلوکز شما غیر طبیعی باشد، پزشک آزمایش تحمل گلوکز 3 ساعته را توصیه می کند. این مشابه تست 1 ساعته است. خون شما پس از 3 ساعت انتظار گرفته می شود.
دیابت بارداری باعث می شود بدن شما در کنترل میزان قند خون دچار مشکل شود. کنترل سطح قند خون برای یک زایمان سالم مهم است.
اگر دیابت بارداری دارید، ممکن است لازم باشد در رژیم غذایی و عادات ورزشی خود تغییراتی ایجاد کنید یا دارو مصرف کنید. دیابت بارداری به طور معمول پس از زایمان از بین می رود.
تست های دیگر
بسته به سابقه مامایی و سلامت فعلی شما، پزشک ممکن است آزمایشات دیگری را برای موارد زیر انجام دهد:
شمارش خون
شمارش پلاکت
RPR، یک آزمایش سریع پلاسما برای سیفلیس
عفونت های مقاربتی (STIs)
واژینوز باکتریال
برخی از این آزمایشات نیاز به خونگیری و برخی دیگر نیاز به نمونه ادرار دارند. پزشک شما همچنین ممکن است نیاز به سواب برداری از گونه، واژن یا دهانه رحم برای آزمایش عفونت داشته باشد.
آزمایش خون و پلاکت می تواند سیستم ایمنی ضعیف یا مشکلات مربوط به لخته شدن خون را شناسایی کند که می تواند بارداری و زایمان را پیچیده کند.
بیماری های مقاربتی و سایر عفونت های باکتریایی نیز می توانند مشکلاتی را برای شما و کودکتان ایجاد کنند. اگر زود تشخیص داده شوند، میتوانید قبل از تولد نوزادتان آنها را درمان کنید.
مقالات پیشنهادی :
با پزشک خود صحبت کنید
اگر ارائه دهنده مراقبت های بهداشتی شما یک ناهنجاری را در کودک شما تشخیص دهد، فرصت زیادی خواهید داشت تا از پزشک یا متخصصان خود بیشتر در مورد این بیماری بدانید. پزشک شما ممکن است به شما پیشنهاد کند که با یک مشاور ژنتیک صحبت کنید تا در مورد علت مشکل، درمان، خطر عود، چشم انداز و پیشگیری اطلاعاتی کسب کنید.
پزشک در مورد گزینه های مدیریت بارداری شما صحبت خواهد کرد. اگر ختم بارداری یک گزینه باشد، پزشک به شما نمی گوید که چه تصمیمی بگیرید.
اگر به دلیل اعتقادات شخصی شما، ختم یک گزینه نیست، اطلاعاتی که پزشک با شما به اشتراک می گذارد ممکن است به شما در مدیریت بارداری کمک کند. در برخی موارد، مانند نقص لوله عصبی، نتیجه ممکن است با زایمان سزارین بهبود یابد.
پزشک شما همچنین می تواند شما را با منابع اجتماعی مرتبط کند تا به شما در آماده شدن برای نوزادی با نیازهای خاص کمک کند.
اگر مشکل سلامت مادر تشخیص داده شود، شما و ارائه دهنده مراقبت های بهداشتی خود می توانید برای درمان یا نظارت بر مشکل با یکدیگر همکاری کنید.
عفونت ها را معمولاً می توان با آنتی بیوتیک یا استراحت و رژیم غذایی مناسب درمان کرد. عوارض جدی تری مانند فشار خون بالا یا دیابت بارداری نیاز به مراجعه مکرر به پزشک دارد.
ممکن است که لازم باشد تغییراتی در رژیم غذایی یا سبک زندگی خود ایجاد کنید. در برخی موارد، پزشک ممکن است استراحت در بستر یا داروهای اورژانسی را توصیه کند.
به یاد داشته باشید که پزشک شما یک متحد مهم است. از معاینات خود به عنوان فرصتی برای جمع آوری اطلاعات استفاده کنید. هیچ سوالی روی میز نیست! ارائه دهندگان مراقبت های بهداشتی شما همه چیز را شنیده اند، و آنها آماده هستند تا به نگرانی های شما رسیدگی کنند و در طول بارداری احساس راحتی کنید.
انجام معاینات روتین در دوران بارداری، به خصوص در سه ماهه ی دوم بارداری بسیار مهم است. بسیاری از آزمایشها میتوانند به شما در شناسایی و تشخیص مشکلات بالقوه سلامتی خود و کودک در حال رشدتان کمک کنند.
تشخیص برخی از شرایط می تواند به شما در مدیریت عوارض و مشکلات سلامتی در دوران بارداری کمک کند.
حتماً هر گونه سؤال یا نگرانی را با پزشک خود مطرح کنید و در تماس با آنها در خارج از یک ویزیت مطب تردید نکنید.

مقالات پیشنهادی :
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی سینه چیست و چرا انجام می شود؟
سونوگرافی بارداری به طور گسترده برای ارزیابی رشد جنین و آناتومی قبل از تولد و همچنین برای مدیریت حاملگی های متعدد استفاده می شود. سونوگرافی اواسط سه ماهه عمدتاً برای ارزیابی آناتومیکی جنین انجام می شود. در دست متخصصان، می توان بیشتر ناهنجاری های ساختاری مهم بالینی را تشخیص داد. با این حال، تفاوت های قابل توجهی در میزان تشخیص بین مراکز و بین اپراتورها وجود دارد. اسکن اولتراسوند جنین در اواسط سه ماهه نیز به عنوان یک خط پایه عمل می کند که اسکن های بعدی را می توان برای ارزیابی رشد جنین مقایسه کرد.
اگرچه بسیاری از کشورها دستورالعملهای محلی را برای انجام سونوگرافی جنین تدوین کردهاند، اما هنوز مناطق زیادی از جهان وجود دارند که این دستورالعملها اجرا نشدهاند. اکثر کشورها یک اسکن در اواسط سه ماهه را به عنوان بخشی از مراقبت های معمول دوران بارداری ارائه می دهند. این سند، که یک نسخه به روز شده از دستورالعمل های قبلی منتشر شده را تشکیل می دهد، استانداردهایی را پیشنهاد می کند که هدف این اسکن باید دستیابی به آنها باشد. جزئیات درجات توصیه و سطوح شواهد مورد استفاده در دستورالعمل های ISUOG در ضمیمه 1 آورده شده است.
ملاحظات کلی
قبل از شروع معاینه، یک پزشک باید به زن/زوج در مورد مزایا و محدودیتهای معمول سونوگرافی جنین در اواسط سه ماهه مشاوره دهد.
معاینه معمول سونوگرافی جنین در اواسط سه ماهه شامل ارزیابی موارد زیر است:
-فعالیت قلبی؛
-تعداد جنین (و کوریونیته و آمنیونیتی در موارد حاملگی چند قلو).
-سن حاملگی/اندازه جنین؛
-آناتومی پایه جنین؛
-ظاهر و مکان جفت؛
-حجم مایع آمنیوتیک
در برخی تنظیمات، اندازه گیری طول دهانه رحم (CL) به زنان در زمان اسکن اواسط سه ماهه در چارچوب پیش بینی و پیشگیری از زایمان زودرس ارائه می شود. پیشنهاد فعلی این است که اندازه گیری CL باید با اسکن ترانس واژینال انجام شود، که نیاز به رضایت بیشتر زن، آموزش مناسب اپراتور 3 و ممیزی نتایج دارد. هنگامی که اندازه گیری CL می تواند با رعایت این شرایط انجام شود، می توان آن را به عنوان بخشی جدایی ناپذیر از اسکن معمول اواسط سه ماهه در نظر گرفت. «دستورالعملهای تمرینی ISUOG: نقش اولتراسوند در پیشبینی زایمان زودرس خود به خودی» (در مرحله آمادگی) راهنمایی و جزئیات بیشتری را ارائه میکند.
هنگامی که توده های رحم و آدنکس (فیبروم ها، کیست های تخمدان) مشاهده می شوند، باید گزارش شوند، اما ارزیابی رسمی آناتومی رحم و آدنکس بخشی از اسکن معمول در اواسط سه ماهه نیست.
اگرچه بسیاری از ناهنجاریها و ناهنجاریهای جنینی را میتوان در این اسکن اواسط سه ماهه تشخیص داد، اما ممکن است برخی از آنها نادیده گرفته شوند یا در اواخر بارداری آشکار شوند، حتی با بهترین تجهیزات سونوگرافی.
چه کسانی باید سونوگرافی جنین اواسط سه ماهه را انجام دهند؟
به همه زنان باردار به عنوان بخشی از مراقبت های معمول بارداری باید اسکن اواسط سه ماهه پیشنهاد شود.
همه زنان باردار باید به عنوان بخشی از مراقبت های معمول بارداری، اسکن اواسط سه ماهه را دریافت کنند. در بسیاری از شرایط، انجام یک اسکن معمولی در سه ماهه اول برای ارزیابی زنده ماندن و محل بارداری، برای تعیین تاریخ دقیق بارداری، برای ارزیابی جفتی بودن در حاملگی چندقلویی و ارزیابی رحم و آدنکس برای ناهنجاری هایی که ممکن است بر مدیریت بارداری تأثیر بگذارد، مرسوم است. . اگر اسکن سه ماهه اول طبیعی است، باید یک اسکن استاندارد اواسط سه ماهه برای بررسی ناهنجاری هایی که ممکن است در اوایل بارداری مشهود نبوده باشند، ارائه شود. یک تجزیه و تحلیل مقرون به صرفه در سال 2005 به این نتیجه رسید که استراتژی هایی که شامل اسکن اولتراسوند در اواسط سه ماهه می شود منجر به شناسایی ناهنجاری های بیشتری می شود و هزینه های کمتری برای هر ناهنجاری شناسایی می شود. این احتمال وجود دارد که از آن زمان این سیاست حتی موثرتر شده باشد، زیرا ممکن است میزان تشخیص نقص مادرزادی قلب افزایش یافته باشد. در صورت مشاهده یا مشکوک به ناهنجاری در اسکن سه ماهه اول، بیمار باید به سرعت برای ارزیابی و مشاوره تخصصی ارجاع داده شود، بدون اینکه منتظر اسکن اواسط بارداری باشد. پس از آن، اسکن های دقیق بعدی را می توان در صورت نیاز انجام داد.
چه زمانی باید سونوگرافی جنین اواسط سه ماهه انجام شود؟
بسته به ملاحظات فنی و قوانین هر کشور می توان اسکن معمول سونوگرافی اواسط سه ماهه را بین هفته 18 تا 24 بارداری انجام داد.
سونوگرافی معمول در اواسط سه ماهه معمولاً بین هفته های 18 تا 24 بارداری انجام می شود. این ممکن است با توجه به ملاحظات فنی، از جمله شاخص توده بدنی بالا، تنظیم شود. کشورهایی که در آنها ختم حاملگی به دلیل سن حاملگی محدود شده است، باید میزان تشخیص را با زمان مورد نیاز برای مشاوره و تحقیقات اضافی متعادل کنند.
چه کسی باید سونوگرافی جنین اواسط سه ماهه را انجام دهد؟
افرادی که اسکن های زنان و زایمان را به طور معمول انجام می دهند باید برای انجام سونوگرافی تشخیصی در زنان باردار آموزش دیده باشند .
افرادی که اسکن های زنان و زایمان را به طور معمول انجام می دهند باید برای انجام سونوگرافی تشخیصی در زنان باردار آموزش دیده باشند. مقررات محلی باید برای آموزش، حفظ مهارت ها و صدور گواهینامه رعایت شود، زیرا این مقررات بین حوزه های قضایی متفاوت است. آموزش شبیه سازی نیز ممکن است در نظر گرفته شود.
به منظور دستیابی به نتایج مطلوب از معاینات غربالگری معمول، اسکن باید توسط افرادی انجام شود که معیارهای زیر را دارند:
- در استفاده از سونوگرافی تشخیصی و مسائل ایمنی مرتبط آموزش دیده است.
- به طور منظم اسکن سونوگرافی جنین را انجام دهید.
- مشارکت در فعالیت های آموزش مداوم پزشکی؛
- الگوهای ارجاع مناسب برای مدیریت یافته های مشکوک یا غیرعادی ایجاد کرده باشند.
- به طور معمول اقدامات تضمین کیفیت و کنترل را انجام دهید.
از چه تجهیزات سونوگرافی باید استفاده کرد؟
برای غربالگری معمول، تجهیزات باید حداقل موارد زیر را داشته باشند:
زمان واقعی، قابلیت سونوگرافی خاکستری.
- مبدل های ترانس شکمی با وضوح و نفوذ مناسب (معمولاً محدوده 2 تا 9 مگاهرتز).
کنترل های خروجی توان آکوستیک قابل تنظیم با نمایش خروجی روی صفحه نمایش.
قابلیت فریز قاب
- کولیس های الکترونیکی؛
-ظرفیت چاپ/ذخیره تصاویر
- نگهداری و سرویس منظم، برای عملکرد بهینه تجهیزات مهم است.
تجهیزات تمیز کردن مناسب و پروتکل های تمیز کردن
داپلر رنگی و پالسی مطلوب است.
- پروب ترانس واژینال مطلوب است.
چه سندی باید تولید/ذخیره/چاپ شود یا برای ارائه دهنده خدمات درمانی ارجاع دهنده ارسال شود؟
نتایج اسکن باید مستند شده و به طور مناسب ارتباط برقرار شود و کپیهایی از گزارشها و تصاویر باید برای مراجعات بعدی ذخیره شود.
گزارش معاینه باید به سرعت برای ارائه دهنده مراقبت ارجاع دهنده تهیه و ارسال شود. محتوای آن باید از رویه و مقررات محلی پیروی کند. یک فرم نمونه به این دستورالعمل ها ضمیمه شده است و ممکن است در صورت لزوم اصلاح شود. روش استاندارد در مورد نحوه ارتباط با زن باردار قبل و حین اسکن و نحوه ارائه نتایج باید ایجاد شود. به طور کلی، هر یافته مهمی در رابطه با موضوع باید به سرعت و به طور جداگانه به ارائه دهنده مراقبت اطلاع داده شود تا مراقبت مناسب از بیمار تسهیل شود. اگر فردی که اسکن را انجام میدهد، توصیههایی برای مدیریت بیشتر گنجانده شود و در صورت نیاز، ارجاع سریع سازماندهی شود. گزارش ها ممکن است الکترونیکی یا کاغذی باشند. تعداد تصاویر تولید شده با توجه به پروتکل های محلی متفاوت خواهد بود. اکیداً پیشنهاد میشود که هم گزارشها و هم تصاویر ذخیره میشوند تا به راحتی و به سرعت برای بررسی یا انتقال در دسترس باشند و طبق دستورالعملها و مقررات محلی بایگانی شوند.
مقالات پیشنهادی :
نقش یک معاینه سونوگرافی هدفمندتر چیست؟
این دستورالعمل ها به ارزیابی روتین سونوگرافی زنان باردار که هیچ فاکتور خطر مادری، جنینی یا مامایی ندارند، اشاره دارد. حتی اگر عوامل خطر وجود داشته باشد، باز هم برای ارزیابی اولیه بارداری، مناسب است که یک اسکن اواسط سه ماهه را با پیروی از این دستورالعمل ها در نظر بگیرید. معاینات سونوگرافی اضافی، جامعتر و دقیقتر در پاسخ به موقعیتهای بالینی خاص باید برای رفع نیازهای خاص انجام شود. اینها به بهترین وجه توسط متخصصانی با تجربه در چنین ارزیابیهای جامعی انجام میشود و خارج از محدوده این دستورالعملهای عمومی است.
افراد یا کلینیک هایی که در دوران بارداری اسکن های سونوگرافی معمولی انجام می دهند باید مکانیسم های ارجاعی برای مدیریت ناهنجاری های مشکوک یا شناسایی شده داشته باشند. یک معاینه غربالگری کامل طبق دستورالعمل های ارائه شده در اینجا باید قبل از ارجاع یک زن انجام شود، مگر اینکه عوامل فنی مانع از تکمیل ارزیابی اولیه شود.
قطر دو جداری (BPD)، دور سر (HC)، دور شکم (AC) و طول استخوان ران (FL) را می توان به طور معمول برای ارزیابی اندازه جنین (نقطه تمرین خوب) اندازه گیری کرد.
اگر جنین قبلاً تاریخ گذاری نشده باشد، می توان از HC یا HC به علاوه FL برای قرار گذاشتن پس از 14 هفته استفاده کرد.
پارامترهای سونوگرافی زیر را می توان به طور معمول برای ارزیابی اندازه جنین 13، 14 اندازه گیری کرد:
قطر دو جداری (BPD)؛
دور سر (HC)؛
-دور شکم (AC)؛
-طول فمور (FL).
معاینه اولتراسوند در سه ماهه اول باید به طور روتین ارائه شود، که امکان ارزیابی دقیق سن حاملگی را فراهم می کند. اگر سن حاملگی قبلاً در معاینه یا اسکن سه ماهه اول تعیین نشده باشد، باید در اسکن سه ماهه اواسط بارداری تعیین شود. اگرچه اندازهگیریهای سر (BPD و HC) و FL همگی در گذشته مورد استفاده قرار گرفتهاند. اگر سن حاملگی با یک اسکن با کیفیت بالا در اوایل بارداری مشخص شده باشد، نباید از اسکنهای بعدی برای محاسبه تاریخ تخمینی جدید زایمان استفاده شود.
سونوگرافی میان سه ماهه
به اکثر زنان باردار معاینه معمول سونوگرافی میان سه ماهه پیشنهاد می شود. می توان از هفته 19 به بعد انجام داد اما ترجیحاً بین 20 تا 22 هفته انجام می شود زیرا ما می توانیم با اطمینان بیشتری تمام آناتومی مورد نیاز را در آن بارداری مشاهده کنیم. اگر سونوگرافی را قبل از 20 هفته انجام دهیم، این احتمال را افزایش می دهد که تمام آناتومی را نمی توان ارزیابی کرد و ممکن است نیاز به معاینه مجدد باشد. سونوگرافی از طریق شکم انجام می شود. مثانه پر لازم نیست.
هدف از سونوگرافی میان سه ماهه
برای تایید زنده بودن جنین.
برای تشخیص بارداری چند قلو در صورتی که اسکن قبلی انجام نشده باشد
برای تأیید تاریخ سررسید اگر اسکن قبلی انجام نشده است
برای ارزیابی رشد جنین با اندازه گیری سر، شکم و استخوان ران جنین
برای ارزیابی آناتومی جنین. این شامل بررسی دقیق سر جنین، مغز، صورت، لب ها، قلب، معده، ریه ها، دیواره شکم، کلیه ها، مثانه، ستون فقرات، بازوها، پاها، دست ها و پاها است. در صورت درخواست، جنسیت جنین را می توان در اکثر موارد فاش کرد.
برای ارزیابی موقعیت جفت. تقریباً در 3٪ از بارداری ها جفت در سونوگرافی میانی سه ماهه پایین است. پس از آن یک سونوگرافی مجدد در حدود 32 هفته توصیه می شود. در اکثر بیماران، جفت دیگر پایین نخواهد بود.
برای ارزیابی طول دهانه رحم.
برای بررسی کیست یا فیبروم تخمدان.
انتظار می رود این معاینه اکثر ناهنجاری های اصلی جنین را تشخیص دهد. با این حال باید دانست که حتی با بهترین تجهیزات اولتراسوند نیز نمی توان همه ناهنجاری ها را مشاهده کرد.
گاهی اوقات می توان ناهنجاری ها را نادیده گرفت زیرا نماهای کمتر از حد مطلوب به دست می آید. این می تواند به دلیل موقعیت دشوار جنین یا وزن بیمار باشد. در این مواقع یک سونوگرافی تکراری اغلب چند هفته بعد انجام می شود، زمانی که جنین بزرگتر است و یا در وضعیت متفاوت و امیدوارم بهتر است.
در مواقع دیگر ممکن است علیرغم مشاهده خوب، ناهنجاری ها نادیده گرفته شوند. این ممکن است در شرایطی اتفاق بیفتد که این ناهنجاری فقط در بارداری بعدی آشکار می شود یا در واقع هیچ تغییر ساختاری در جنین وجود ندارد.
سونوگرافی سه بعدی و چهار بعدی
اگرچه سونوگرافی سه بعدی و چهار بعدی می تواند تصاویری کاملاً خارق العاده از جنین ایجاد کند، اما بستگی زیادی به دوران بارداری و موقعیت کودک دارد. ما معمولاً ابتدا جنین را به صورت دو بعدی بررسی می کنیم تا مطمئن شویم که همه چیز خوب است. در پایان معاینه، سونوگرافی سه بعدی یا چهار بعدی انجام می دهیم. بهتر است با ذهنی باز در یک سونوگرافی سه بعدی یا چهار بعدی شرکت کنید و متوجه شوید که همه تصویر «آنطور که در مانیتور دیدهایم» دریافت نمیکنند. اگر کودک رو به بالا باشد و مایع کافی در اطراف صورت نوزاد وجود داشته باشد، تصاویر زیبایی از صورت دریافت می کنیم، اما متاسفانه هر بار اینطور نیست. ما همیشه سعی خواهیم کرد در هر شرایطی بهترین تصاویر را دریافت کنیم، اما با در نظر گرفتن محدودیت های سونوگرافی 3 و 4 بعدی، از ناامیدی جلوگیری می کنیم.
بهترین زمان برای انجام سونوگرافی سه ماهه دوم بارداری چه زمانی است؟
این سونوگرافی تقریباً در هفته های 19 تا 20 بارداری انجام می شود. اگر چه در گذشته معاینه در هفته 18 توصیه شده است، بهترین نماها بین 19 تا 21 هفته به دست می آیند.
آیا به مثانه پر نیاز دارم؟
مثانه پر برای سونوگرافی لازم نیست، اما مقداری ادرار در مثانه اغلب مفید است.
چه چیزی را می توان در سونوگرافی سه ماهه دوم تشخیص داد؟
سونوگرافی در این مرحله می تواند تعدادی از ویژگی های بارداری شما را مشخص کند.
با ضربان قلب طبیعی نشان دهید که جنین زنده است.
تعداد صحیح هفته های بارداری را با اندازه گیری اندازه جنین تایید کنید. این می تواند تاریخ سررسید را تأیید کند.
حاملگی های چند قلو (دوقلو، سه قلو) را تشخیص دهید.
موقعیت جفت را مشخص کنید.
اطمینان حاصل کنید که مقدار طبیعی مایع آمنیوتیک اطراف کودک وجود دارد.
تشخیص مشکلات درون تخمدان مادر؛ رحم؛ یا سایر ساختارهای لگنی
ساختار جنین را ارزیابی کنید، به دنبال ناهنجاری های جنینی باشید.
آیا سونوگرافی تایید می کند که کودک من "طبیعی" است؟
متاسفانه تمام ناهنجاری های جنینی را نمی توان با سونوگرافی تشخیص داد. سونوگرافی در تشخیص طیفی از ناهنجاریهای ساختاری مانند اسپینا بیفیدا، ناهنجاریهای اندام و هیدروسفالی (مایع روی مغز) بسیار خوب است. متأسفانه شرایطی مانند فلج مغزی و اوتیسم را نمی توان قبل از تولد تشخیص داد زیرا این شرایط به جای ساختار به رشد مغز مربوط می شود.
مردم اغلب می پرسند که آیا سونوگرافی فیبروز کیستیک را تشخیص می دهد یا خیر. فیبروز کیستیک یک ناهنجاری ژنتیکی شایع است. این بیماری زمانی اتفاق می افتد که هر دو والدین حامل ژن فیبروز کیستیک هستند و هر یک از والدین ژن را به فرزند خود منتقل می کنند. پزشک شما میتواند یک سواب ساده دهان را روی شما و همسر یا شریک زندگیتان انجام دهد تا ببیند که آیا هر دوی شما حامل ژن فیبروز کیستیک هستید یا خیر. اگر هر دو ناقل هستید، می توان نمونه برداری از پرزهای کوریونی یا آمنیوسنتز انجام داد تا ببیند آیا جنین شما به فیبروز کیستیک مبتلا است یا خیر. حتی اگر هر دوی شما حامل ژن فیبروز کیستیک باشید، احتمال ابتلای کودک شما به این بیماری تنها یک چهارم است.
اگر چیزی در سونوگرافی من پیدا شود چه اتفاقی می افتد؟
اگر مشکلی در سونوگرافی تشخیص داده شد، به شما و پزشکتان اطلاع داده می شود. گاهی اوقات یک سونوگرافی دیگر در یک یا دو روز برای تأیید تشخیص لازم است. در برخی شرایط ممکن است آزمایشات بیشتری مانند آزمایش خون یا آمنیوسنتز مورد نیاز باشد.
تست قبل از تولد برای سندرم داون
سندرم داون یک بیماری ژنتیکی است که توسط کپی های اضافی از کروموزوم 21 ایجاد می شود. این سندرم منجر به ویژگی های خاصی از جمله درجاتی از ناتوانی شناختی و سایر تاخیرهای رشدی می شود. ویژگی های فیزیکی رایج عبارتند از: چشم های مایل به سمت بالا، پل بینی صاف، یک چین روی کف دست (به جای سه حالت معمول) و کاهش تون عضلانی. همه افراد مبتلا به سندرم داون همه این ویژگی ها را ندارند.
خطرات مرتبط با سن
به طور کلی، احتمال تولد نوزاد مبتلا به سندرم داون با سن فرد باردار مرتبط است. در سنین زیر 25 سال، این شانس حدود 1 در 1400 است. در سن 35 سالگی، این شانس حدود 1 در 350 است. در سن 40 سالگی، این شانس حدود 1 در 100 است.
سندرم داون سه علت (یا نوع) دارد:
تریزومی 21. تخمین زده می شود که 95 درصد از افراد مبتلا به سندرم داون دارای تریزومی 21 هستند، به این معنی که آنها به جای دو کروموزوم شماره 21، سه کروموزوم دارند. یک فرد به طور معمول دارای 23 جفت کروموزوم است که هر جفت از ژن تشکیل شده است. در طی لقاح یک تخمک توسط اسپرم، جفت کروموزوم های ماده و مرد به طور معمول از هم جدا می شوند، به طوری که در هر تخمک یا اسپرم فقط یک کروموزوم وجود دارد. در تریزومی 21، جفت کروموزوم 21 تقسیم نمی شود و دوز دو برابری به تخمک یا اسپرم می رود. بسیار رایجتر است که کروموزوم اضافی از تخمک میآید - تخمین زده میشود.
موزائیسم. یک فرد مبتلا به سندرم داون موزاییک دارای کروموزوم 21 اضافی در برخی از سلول ها است اما نه در همه آنها. (سلول های سالم دارای جفت کروموزوم 21 معمولی هستند.) حدود 1 تا 2 درصد افراد مبتلا به سندرم داون این نوع را دارند.
غربالگری سه ماهه اول پیشرفته (eFTS)
شما می توانید در سه ماهه اول بارداری غربالگری سه ماهه اول (eFTS) تقویت شده توسط OHIP را انجام دهید. خطری برای بارداری وجود ندارد زیرا از طریق سونوگرافی و آزمایش خون انجام می شود. این آزمایش می تواند شانس داشتن نوزادی با تریزومی 21 (سندرم داون) یا تریزومی 18 (سندرم ادوارد) را به شما بگوید.
نحوه دریافت eFTS
اگر مایل به دریافت eFTS هستید، با پزشک خود صحبت کنید. eFTS را می توان از هفته 11 و 2 روز تا 13 هفته و 3 روز بارداری انجام داد. در طول این بازه زمانی، ابتدا یک سونوگرافی ویژه به نام سونوگرافی 11-14 هفته ای (شفافیت گردن) خواهید داشت و سپس آزمایش خون انجام می شود.
چه کسانی نباید eFTS داشته باشند؟
در حال حاضر یک نتیجه "کم خطر" از آزمایش غیر تهاجمی قبل از تولد (NIPT) دریافت کرده اید، یا منتظر نتایج NIPT خود هستید.
یک دوقلو "ناپدید شدن" داشت. این بارداری از دوقلو شروع شد، اما یکی از دوقلوها گم شد.
انتظار بیش از یک نوزاد (دوقلو، سه قلو، چهار قلو و غیره) دارید.
eFTS به دنبال چه چیزی است؟
eFTS اکثر حاملگی ها را با تریزومی 21 و تریزومی 18 تشخیص می دهد. همانند سایر تست های غربالگری، eFTS نمی تواند تمام بارداری های دارای این تفاوت های کروموزومی را تشخیص دهد. سونوگرافی می تواند اطلاعات بیشتری در مورد سلامت نوزاد، از جمله برخی نقص های مادرزادی جدی بدهد.
eFTS چگونه کار می کند؟
این آزمایش غربالگری همه اطلاعاتی را که در ادامه گفته می شود را با هم ترکیب می کند تا اطلاعاتی را به شما در رابط با شانس بچه دار شدن با تریزومی 21 و تریزومی 18 بدهد:
سن شما در زمان بارداری
با افزایش سن شانس بیشتری برای تفاوت های کروموزومی مانند تریزومی 21 و تریزومی 18 دارید. اگر از طریق لقاح آزمایشگاهی باردار شده اید، سن تخمک مورد استفاده است. تخمک ممکن است متعلق به شما یا اهداکننده باشد.
نتیجه اولتراسوند هفته 11-14 (نور شفافیت).
شفافیت نوکال (NT) به محل قرارگیری مایع در پشت گردن کودک اشاره دارد. این پاکت مایع در طول سونوگرافی اندازه گیری می شود. وقتی مایعات بیشتر از آنچه معمولاً می بینیم وجود داشته باشد، احتمال تریزومی 21، تریزومی 18 و سایر شرایط افزایش می یابد.
نتیجه خونگیری
آزمایش خون برای eFTS مقدار 3 یا 4 ماده شیمیایی ساخته شده توسط بارداری شما را اندازه گیری می کند.
اطلاعات دیگر در مورد شما
پزشک از شما سؤالاتی درباره شما می پرسد که دقت آزمایش را بهبود می بخشد. از شما در مورد هویت نژادی، وضعیت دیابت، سابقه مصرف دخانیات در بارداری، وزن و اینکه آیا بارداری از طریق لقاح آزمایشگاهی اتفاق افتاده است سؤال می شود.
چه مدت طول می کشد تا نتیجه را دریافت کنید؟
نتایج در عرض تقریباً 5 روز کاری با پزشک شما در میان گذاشته خواهد شد. به خاطر داشته باشید که ممکن است پزشک شما بلافاصله گزارش را دریافت نکند. با ارائه دهنده خود در مورد نحوه برنامه ریزی آنها برای ارائه این نتایج به شما صحبت کنید.
چه نوع نتایجی به دست خواهم آورد؟
هنگامی که گزارش eFTS خود را دریافت می کنید، به احتمال زیاد می گوید که شما یک نتیجه "منفی " دارید. این به این معنی است که شانس کمتری برای بچه دار شدن با تریزومی 21 و تریزومی 18 دارید.
برخی از افراد یک نتیجه " مثبت" دریافت خواهند کرد، به این معنی که شانس بیشتری برای داشتن نوزادی با تریزومی 21 یا تریزومی 18 وجود دارد.
آزمایشات قبل از تولد: اصول اولیه
هنگامی که باردار هستید، آزمایشاتی به شما پیشنهاد می شود:
بارداری خود را ایمن تر کنید
ببینید کودک شما چگونه رشد می کند و شما چگونه انجام می دهید این شما هستید که انتخاب می کنید که آیا می خواهید هر یک از تست ها را انجام دهید یا خیر. اما برای انجام این انتخاب، باید دقیقاً بدانید که همه آنها برای چه چیزی آزمایش می کنند و همچنین مزایا و معایب آنها.
BMI بارداری: بررسی وزن و قد
از شما خواسته می شود که روی ترازو قدم بگذارید و قد خود را در قرار رزرو خود اندازه گیری کنید. این اجازه می دهد تا شاخص توده بدنی (BMI) شما محاسبه شود تا بتوانید توصیه هایی برای افزایش وزن بسته به BMI خود در ابتدای بارداری دریافت کنید. پس از آن، وزن کشی یک چیز معمولی نخواهد بود.
اکثر زنان در طول بارداری خود، معمولاً بعد از هفته بیستم، 10 تا 12.5 کیلوگرم وزن اضافه می کنند. بیشتر وزن اضافی به این دلیل است که کودک در حال رشد است، اما بدن شما همچنین چربی را ذخیره می کند تا شیر مادر را بعداً تولید کن.
نمونه ادرار بارداری
یک کاری که در دوران بارداری زیاد انجام خواهید داد؟ از شما خواسته می شود که در قرارهای قبل از زایمان خود یک نمونه ادرار بدهید تا بتوان آن را برای چند مورد مختلف از جمله پروتئین بررسی کرد. اگر پروتئین در نوزاد شما یافت شود، ممکن است به این معنی باشد که شما عفونتی دارید که باید درمان شود. همچنین می تواند نشانه پره اکلامپسی باشد.
آزمایش فشار خون در بارداری
اگر در اواسط بارداری به سرعت از خواب برخیزید، ممکن است احساس سبکی سر داشته باشید. این به این دلیل است که بسیاری از زنان در این زمان فشار خون پایینتری دارند. مشکلی نیست اما اگر نگران هستید با ماما صحبت کنید. در هر صورت، هر بار که قرار ملاقات قبل از زایمان داشته باشید، فشار خون خود را بررسی خواهید کرد.
حدود 10 تا 15 درصد از زنان در اواخر بارداری دچار افزایش فشار خون می شوند و این می تواند نشانه دیگری از پره اکلامپسی باشد. فوراً به ماما و پزشک خود اطلاع دهید که آیا قبل از بارداری فشار خون بالا داشته اید یا خیر.
آزمایش خون در بارداری
در طول مراقبت های دوران بارداری به شما چند آزمایش خون پیشنهاد می شود. برخی از این آزمایشات خون برای غربالگری شرایطی مانند تالاسمی، بیماری سلول داسی شکل یا ناهنجاری های کروموزومی است.
آزمایش های غربالگری می تواند به شما بگوید که آیا نوزاد شما شانس زیادی برای تولد با آنها دارد یا نه. اگر تست غربالگری شانس بالایی داشته باشد، یک آزمایش تشخیصی به شما پیشنهاد میشود که میتواند به طور قطعی به شما بگوید که آیا کودک شما شرایط خاصی دارد یا خیر. غربالگری برای HIV، سیفلیس و هپاتیت B در هفته های هشتم تا دوازدهم بارداری توصیه می شود.
بارداری و کم خونی
غربالگری برای کم خونی (کمبود آهن) در هفته 28 به شما پیشنهاد می شود. دانستن اینکه آیا کم خون هستید مفید است زیرا باعث خستگی می شود و اگر هنگام زایمان خون زیادی از دست بدهید، کار را برای شما سخت تر می کند. اگر کم خونی دارید، می توانید برای آن آهن و اسید فولیک مصرف کنید.
دیابت بارداری و تست تحمل گلوکز خوراکی
دیابت بارداری نوعی از دیابت می باشد که در دوران بارداری مادر به آن مبتلا می شود. دیابت بارداری بیشتر در نیمه دوم بارداری ظاهر می شود، اما در هر مرحله ای ممکن است ظاهر شود. هر زنی ممکن است در دوران بارداری به دیابت بارداری مبتلا شود، اما در موارد زیر احتمال ابتلا به آن بیشتر است:
BMI شما بالای 30 است
نوزاد قبلی شما در هنگام تولد 4.5 کیلوگرم یا بیشتر وزن داشت
در بارداری قبلی به دیابت بارداری مبتلا شده اید
یکی از والدین یا خواهر و برادر شما مبتلا به دیابت هستند
اگر یک یا چند مورد از عوامل خطر بالا در مورد شما صدق می کند، ممکن است آزمایش تحمل گلوکز خوراکی (OGTT) به شما پیشنهاد شود. حدود دو ساعت طول می کشد.
تست تحمل گلوکز خوراکی شامل آزمایش خون در صبح زمانی که چیزی برای خوردن یا نوشیدن نداشتید و سپس یک نوشیدنی گلوکز است. پس از دو ساعت استراحت (یک کتاب خوب) نمونه خون دیگری می گیرند تا ببینند بدن شما چگونه با گلوکز برخورد می کند. تست تحمل گلوکز معمولا در هفته های بین 24 تا 28 بارداری انجام می شود.
با تمام این آزمایشها، این شما هستید که بر اساس اطلاعاتی که به شما داده شده و هر شرایطی که ممکن است داشته باشید، انتخاب کنید که آیا میخواهید آنها را داشته باشید. در مورد گزینه های خود با ماما یا پزشک عمومی صحبت کنید.
مزایای انجام سونوگرافی غربالگری جنین سه ماهه دوم در مرکز سونوگرافی الوند
دوران بارداری یکی از حساسترین و در عین حال زیباترین مراحل زندگی یک مادر است. مراقبتهای دوران بارداری نقش مهمی در سلامت مادر و جنین ایفا میکنند، و یکی از اصلیترین روشهای پایش وضعیت جنین، سونوگرافی غربالگری است. این غربالگریها در بازههای زمانی خاصی انجام میشوند که یکی از مهمترین آنها، غربالگری سه ماهه دوم بارداری است. در این مقاله به بررسی اهمیت و مزایای سونوگرافی سهماهه دوم میپردازیم و دلایل برتری انجام این آزمایش مهم در مرکز سونوگرافی الوند را توضیح خواهیم داد.
سونوگرافی سهماهه دوم، معمولاً در هفتههای ۱۸ تا ۲۲ بارداری انجام میشود. این سونوگرافی که تحت عنوان آنومالی اسکن یا سونوگرافی تفصیلی جنین نیز شناخته میشود، به بررسی دقیق ساختارهای بدن جنین میپردازد و میتواند ناهنجاریهای ساختاری احتمالی را شناسایی کند.
چرا مرکز سونوگرافی الوند انتخابی ایدهآل برای انجام سونوگرافی غربالگری است؟
انتخاب مرکز مناسب برای انجام سونوگرافی غربالگری یکی از مهمترین تصمیماتی است که مادران باردار باید بگیرند. کیفیت تجهیزات، تخصص پزشکان و دقت در انجام آزمایش از اصلیترین عواملی است که در نتیجه نهایی تاثیرگذار است. مرکز سونوگرافی الوند با برخورداری از ویژگیهای منحصربهفرد و استانداردهای بالا، یکی از بهترین گزینهها برای انجام انواع سونوگرافیهای تخصصی و غربالگری به شمار میرود. در ادامه به دلایلی که این مرکز را به انتخابی مطمئن تبدیل کرده، پرداخته میشود.
تجهیزات پیشرفته و فناوریهای نوین
یکی از مهمترین مزایای مرکز سونوگرافی الوند، بهرهمندی از جدیدترین و پیشرفتهترین دستگاههای سونوگرافی است. در این مرکز، دستگاههای سونوگرافی سهبعدی (3D) و چهاربعدی (4D) با کیفیت تصویربرداری بسیار بالا مورد استفاده قرار میگیرند. این تکنولوژیها امکان مشاهده جزئیات دقیق و واضح جنین را فراهم میکنند که نقش مهمی در تشخیص به موقع مشکلات احتمالی دارد. به کمک این تجهیزات مدرن، پزشکان میتوانند اطلاعات جامعتری درباره سلامت جنین و روند رشد آن به دست آورند که منجر به افزایش دقت و صحت نتایج میشود.
حضور پزشکان متخصص و باتجربه
مرکز سونوگرافی الوند علاوه بر داشتن تجهیزات پیشرفته، از کادر پزشکی مجرب و متخصص بهرهمند است. پزشکان این مرکز که در رشتههای رادیولوژی و پریناتولوژی تخصص دارند، دانش عمیق و سالها تجربه در زمینه انجام سونوگرافیهای تخصصی بارداری، بهویژه بارداریهای پرخطر، دارند. این تخصص بالا باعث میشود که سونوگرافی با دقت بیشتر و تحلیلهای دقیقتری انجام شود. پزشکان این مرکز قادرند مشکلات و ناهنجاریهای جنینی را به سرعت شناسایی کرده و در صورت نیاز راهنماییهای لازم را به مادران باردار ارائه دهند.
محیطی آرام، ایمن و دوستانه برای مادران باردار
یکی دیگر از نکات قابل توجه در مرکز سونوگرافی الوند، توجه ویژه به ایجاد فضایی آرام و مناسب برای مادران باردار است. بسیاری از مادران در دوران بارداری دچار استرس و نگرانی هستند و وجود محیطی راحت و صمیمی میتواند به کاهش این احساسات کمک کند. فضای داخلی مرکز به گونهای طراحی شده که مادران بتوانند با آرامش خاطر و بدون نگرانی مراحل سونوگرافی را طی کنند. کارکنان مرکز نیز با برخوردی مهربان و حرفهای سعی میکنند تجربهای مثبت و دلپذیر برای مراجعین فراهم آورند.
ارائه گزارشهای تخصصی و جامع
پس از انجام سونوگرافی، یکی از خدمات مهم مرکز سونوگرافی الوند ارائه گزارشهای دقیق و تخصصی است. این گزارشها شامل تصاویر با کیفیت و اندازهگیریهای ضروری میشود که به همراه تفسیر کامل توسط پزشکان متخصص، در اختیار مادر و پزشک معالج قرار میگیرد. چنین گزارشی کمک میکند تا روند بارداری با دقت بیشتری پیگیری شود و در صورت نیاز به اقدامات درمانی، تصمیمگیری بهتری صورت پذیرد.
سهولت در رزرو نوبت و دسترسی سریع به خدمات
مرکز سونوگرافی الوند با فراهم کردن امکان رزرو نوبت به صورت آنلاین و تلفنی، فرآیند دریافت خدمات را برای مراجعین بسیار آسان کرده است. مادران باردار میتوانند در هر زمان و مکانی به راحتی نوبت خود را انتخاب کنند و از اتلاف وقت و انتظار طولانی جلوگیری شود. این خدمت باعث شده تا خدمات سونوگرافی با نظم و برنامهریزی دقیق انجام شود و رضایت مراجعین به شکل چشمگیری افزایش یابد.
چه زمانی باید برای سونوگرافی سهماهه دوم به مرکز الوند مراجعه کرد؟
بهترین زمان برای انجام این سونوگرافی بین هفته ۱۸ تا ۲۲ بارداری است. در این بازه، اندامهای جنین به اندازهای رشد کردهاند که امکان بررسی دقیق آنها وجود دارد. توصیه میشود قبل از رسیدن به هفته ۲۲، با مرکز الوند تماس گرفته و زمان مناسب برای نوبتگیری را تعیین کنید.
آیا سونوگرافی غربالگری سه ماهه دوم خطر دارد؟
خیر. سونوگرافی یک روش غیر تهاجمی و ایمن است که هیچگونه آسیبی به مادر یا جنین وارد نمیکند. استفاده از امواج صوتی بیضرر و بدون تابش اشعه، این روش را به یکی از بیخطرترین ابزارهای تشخیصی در دوران بارداری تبدیل کرده است.
نقش مادر در کیفیت نتایج سونوگرافی چیست؟
برای افزایش دقت نتایج سونوگرافی، رعایت نکات زیر از سوی مادر ضروری است:
- نوشیدن آب کافی قبل از مراجعه (در صورت توصیه پزشک)
- پوشیدن لباس راحت و آزاد
- همراه داشتن مدارک پزشکی قبلی یا نتایج غربالگریهای قبلی
سونوگرافی غربالگری سهماهه دوم، فرصتی طلایی برای بررسی سلامت ساختاری جنین و اطمینان از روند طبیعی رشد اوست. انجام این سونوگرافی در مرکز مجهز و تخصصی مانند مرکز سونوگرافی الوند، این اطمینان را به مادران میدهد که فرزندشان تحت بهترین شرایط ممکن مورد بررسی و مراقبت قرار میگیرد.
تیم حرفهای مرکز الوند با بهرهگیری از تجهیزات روز دنیا و پزشکان باتجربه، همراه مطمئن مادران در مسیر پرچالش و زیبای بارداری است. اگر در آستانه ورود به هفتههای ۱۸ تا ۲۲ بارداری هستید، همین حالا با مرکز الوند تماس بگیرید و نوبت خود را رزرو کنید.

